Что лучше орунгал или румикоз
Что лучше орунгал или румикоз
Проблемы медицинской микологии- 2004.-Т.6,№4.-С.17-20.
ИССЛЕДОВАНИЕ ЭФФЕКТИВНОСТИ И ПЕРЕНОСИМОСТИ ПРЕПАРАТА РУМИКОЗ ПРИ ОНИХОМИКОЗАХ СТОП И КИСТЕЙ.
Скрипкин Ю.К., Лещенко В.М., Матушевская Е.В., Богуш П.Г., Павлова Г.В.
Кафедра кожных и венерических болезней ГОУ ВПО «Российский государственный медицинский университет.МЗ РФ»; Кожно-венерологический клинический диспансер № 1 Комитета здравоохранения г. Москвы; Россия
© Коллектив авторов, 2004
Представлены данные об успешном лечении пациентов с оиихомикозом рук и/или стоп отечественным дженери ком итраконазола — Румикоз
Yu.K. Skripkin, V.M. Leschenko, Ye.V. Matushevskaya, P.G. Bogush, G.V. Pavlova
The Chair of skin and-venereal diseases, SEI HPE «Russian State Medical University MPHRF», skin- venereal Clinical Disp. # 1 of Health Committee in Moscow city, Russia
Key words: Candida albicans, generic, itraconazole, ony chomycosis, Rumykoz, Trichophyton rubrum
Общеизвестна широкая распространенность грибковых заболеваний среди населения нашей планеты, в том числе Российской Федерации. В многочисленных публикациях (хроника ВОЗ, специальные медицинские журналы) процент пораженности людей наиболее частым возбудителем микозов Trichophyton rubrum достигает 10% и более (1-7).
Несмотря на успехи фармацевтической промышленности в создании современных эффективных антимикотиков из различных групп химических соединений, таких как азолы (итраконазол), алли-ламины (тербинафйн), морфолины (аморолфины), антибиотики (гризеофульвин) и проведение противоэпидемических мероприятий число больных, например, микозами стоп и кистей, вызываемых только Т. rubrum, не убывает, а увеличивается, уступая по уровню временных трудопотерь лишь группе простудных заболеваний (8, 9). Причин для этого много, они общеизвестны и касаются как социальной, так и материальной сфер деятельности человека. Сейчас Министерством здравоохранения РФ зарегистрировано около 100 антимикотиков в 20 лекарственных формах (10-12). Многочисленные публикации о сравнительной эффективности различных методов лечения, например, самого резистентного из дерматомикозов — онихомикоза, свидетельствуют о многообразии средств и методов его терапии. Это — локальное применение мазей, пластырей, лаков, хирургическое удаление ногтей с последующим лечением ногтевого ложа местно, а также комбинированной терапией системными антимикотиками. Однако в мире нет идеального метода терапии, который был бы экономически доступен и гарантировал клинико-этиологический успех излечения всех больных онихомикозами, независимо от клинической формы, вида возбудителя, сопутствующей патологии иегрибкового генеза. Поэтому медицинские микологи приветствуют создание и апробацию новых оригинальных эффективных антимикотических препаратов или их генериков (13-15).
Учитывая, что в настоящее время возросла частота смешанной микобиоты, при онихомикозах предпочтительнее назначать антимикотики широкого спектра действия. Отмечают высокую активность итраконазола практически в отношении всех возбудителей дерматомикозов, а также дрожжевых и плесневых грибов.
В последнее время на фармацевтическом рынке появляются дженерики наиболее назначаемых и эффективных препаратов, в частности итраконазола. Так ОАО «Отечественные лекарства», в рамках программы импортзамещающих препаратов, производит системный антимикотик Румикоз.
Итраконазол нарушает синтез эргостерола, являющегося важным компонентом клеточной мембраны грибов, что обусловливает противогрибковый эффект препарата. При пероралыюм применении максимальную биодоступность итраконазола отмечают при приеме капсул сразу после плотной еды. Максимальная концентрация в плазме достигается в течение 3-4 часов после приема внутрь. Выведение из плазмы является двухфазным с конечным периодом полувыведения от 1 до 1,5 дней. Накопление препарата в кератинизированных тканях, особенно — в коже, примерно в 4 раза превышает накопление в плазме крови, а его выведение зависит от регенерации эпидермиса.
В отличие от концентрации в плазме крови, которая не поддается обнаружению уже после прекращения приема препарата, терапевтические концентрации в коже сохраняются в течение 2-4 недель после прекращения недельного курса лечения. Итраконазол обнаруживают в кератине ногтей уже через одну неделю после лечения; он сохраняется, по крайней мере, в течение 6 месяцев после завершения 3-х месячного курса лечения.
Исследование на биоэквивалеитность препарата Румикоз Орунгалу произвадено в ЦНИКВИ МЗ РФ на добровольцах. Расчетом фармакокинетических параметров показано, что процессы всасывания, распределения и выведения итраконазола происходят одинаково, после приема обоих сравнимых препаратов. Таким образом, препараты Румикоз® 100 мг и Орунгал® 100 мг являются биоэквивалентными.
Для получения достоверного клинического опыта, соблюдая принципы доказательной медицины, в соответствии с GCP, на базе КВКД № 1 и кафедры РГМУ проведено клиническое исследование эффективности Румикоза с одобрения Этического Комитета.
Целью исследования явилось изучение эффективности, безопасности и переносимости препарата Румикоз® у больных с онихомикозом, вызванным дерматомицетами и/или дрожжевыми и плесневыми грибами.
Дизайн исследования: прямое открытое постмаркетинговое наблюдательное исследование.
Общая продолжительность наблюдения пациента составляла 6 месяцев.
Схема лечения: (Пульс-терапия) ежедневный прием 200 мг Румикоза (по 2 капсулы) 2 раза в день в течение одной недели; для лечения грибковых поражений ногтевых пластинок стоп три курса (1-я, 5-я и 9-я недели); для лечения грибковых поражений ногтевых пластин кистей два курса Румикоза (1-я и 5-я недели). Промежуток между курсами, в течение которого не нужно было принимать препарат, составил 3 недели.
Биохимическое исследование крови (креатинин сыворотки крови, билирубин, мочевина, АлАТ, АсАТ) проводили до лечения, через 1 и 3 месяца после начала приема препарата Румикоз. Микроскопическое и культуральное исследование пораженных ногтевых пластин проводили всем пациентам до лечения, через 3 и 6 месяцев после начала лечения.
Основными клиническими критериями включения пациентов в исследование были показания к системной антимикотической терапии;
Перед включением б исследование было получено письменное согласие от каждого участника исследования. Все пациенты были проинформированы о целях клинического исследования и типе препарата. В исследование были включены 30 пациентов с диагнозом онихомикоз стоп и/или кистей, среди них: 21 мужчина и 9 женщин в возрасте от 16 до 60 лет (средний возраст от 20 до 45 лет), находящиеся на амбулаторном лечении в Московском городском микологическом центре КВКД № 1 ДЗ г. Москвы. Все пациенты соответствовали всем критериям включения и исключения из данного исследования. У всех больных диагноз был подтвержден микроскопически и культурально: у 25 пациентов выявили руброфитиго стоп, у 3 — руброфитию стоп и кистей, у 2 больных отмечен кандидоз кистей. Из сопутствующих заболеваний были хронический гастрит (6 человек), астмо-идный бронхит — 2 пациента, бронхиальная астма у 1 больного, варикозная болезнь нижних конечностей у 2 больных. Незначительное число сопутствующей висцеральной патологии связано с возрастным составом обследуемых больных. Распределение больных по полу и возрасту представлено в таблице 1.
Распределение больных с онихомикозами по полу и возрасту
Современные методы лечения онихомикоза
Онихомикоз является наиболее распространенным заболеванием ногтей. Установлено, что 50 % случаев изменений ногтевых пластинок связано с микотической инфекцией. Эпидемиологические исследования, проведенные в России и зарубежных странах, выявили высокую з
Онихомикоз является наиболее распространенным заболеванием ногтей. Установлено, что 50 % случаев изменений ногтевых пластинок связано с микотической инфекцией. Эпидемиологические исследования, проведенные в России и зарубежных странах, выявили высокую заболеваемость онихомикозом, которая составила в общей популяции населения от 2 до 13 % [1, 2, 3]. Риск развития онихомикоза наиболее высок у больных старшего возраста. Например, у людей старше 70 лет распространенность онихомикоза стоп может составлять 50 % и выше [2, 4, 5]. Считается, что этому способствуют медленный рост ногтевых пластинок, нарушения периферического и магистрального кровообращения у лиц пожилого возраста [6]. Высокую частоту онихомикоза выявляют также у больных с иммунодефицитными состояниями (в том числе у больных СПИДом) и у больных сахарным диабетом [6, 7, 8].
Часто больные и некоторые врачи воспринимают онихомикоз как исключительно эстетическую проблему. Однако это серьезное заболевание, которое протекает хронически и в случаях возникновения иммунодефицитного состояния, декомпенсации эндокринных заболеваний может стать причиной развития распространенного микоза кожи и ее придатков. Нередко онихомикоз сопровождается развитием тяжелых осложнений, например диабетической стопы, хронического рожистого воспаления конечностей, лимфостаза, элефантиаза [9, 10]. У больных, получающих цитостатическую или иммуносупрессивную терапию, болезнь может стать причиной развития инвазивных микозов. Вот почему лечение онихомикоза является необходимым и должно проводиться своевременно [11].
Всего несколько десятилетий назад лечение онихомикоза было трудоемким, длительным и малоперспективным. Лекарственные препараты, применявшиеся для лечения грибковых заболеваний кожи и ее придатков, отличались низкой эффективностью и высокой токсичностью. Для достижения положительного результата требовалось длительное лечение или увеличение дозы препаратов, что нередко сопровождалось тяжелыми осложнениями. Некоторые методы лечения были потенциально опасны для жизни пациентов. Например, рентгенотерапия, применение таллия и ртути приводили к развитию у пациентов онкологических заболеваний кожи, заболеваниям головного мозга и внутренних органов.
Появление высокоэффективных и малотоксичных антимикотических препаратов значительно облегчило лечение грибковых заболеваний кожи и ее придатков. Однако результаты применения новых антимикотиков оказались недостаточно удовлетворительными. Контролируемые клинические испытания показали, что эффективность применения системных антимикотиков после окончания лечения составляет от 40 до 80 %, а через 5 лет — от 14 до 50 % [12]. В то же время эффективность терапии онихомикоза повышается при применении комплексных методов лечения, которые предусматривают использование этиотропных препаратов и средств, влияющих на звенья патогенеза [13]. Также в результате клинических испытаний, проведенных в странах Европы, было установлено, что эффективность лечения онихомикоза можно повысить в среднем на 15 % при сочетанном применении антимикотиков системного действия и антифунгального лака, содержащего аморолфин [14].
Лечение
Аллиламины являются синтетическими антимикотиками. Аллиламины преимущественно действуют на дерматомицеты, при этом они оказывают фунгицидное действие. Механизм их действия заключается в ингибировании фермента скваленэпоксидазы, которая принимает участие в синтезе эргостерола — основного структурного компонента клеточной мембраны дерматомицетов. К аллиламинам относятся тербинафин и нафтифин.
Аллиламины активны в отношении большинства дерматомицетов (Epidermophyton spp., Trichophyton spp., Microsporum spp., Malassezia spp.), возбудителя хромомикоза и некоторых других грибов.
Показаниями для назначения тербинафина внутрь являются онихомикоз, распространенные формы дерматомикозов кожи, микоз волосистой части головы, хромомикоз. Показаниями для наружного применения тербинафина и нафтифина служат ограниченное поражение кожи при микозах, отрубевидный лишай, кандидоз кожи. Тербинафин обладает высокой биодоступностью, хорошо всасывается в ЖКТ независимо от приема пищи. В высоких концентрациях препарат накапливается в роговом слое кожи, ногтевых пластинках, волосах, выделяется с секретами потовых и сальных желез. Абсорбция тербинафина при местном применении составляет менее 5 %, нафтифина — 4–6 %. Концентрация тербинафина и нафтифина в коже и ее придатках значительно превышает МПК для основных возбудителей дерматомикозов. Коррекция режима дозирования тербинафина может потребоваться при сочетанном назначении его с индукторами (рифампицин) или ингибиторами микросомальных ферментов печени (циметидин), так как первые повышают его клиренс, а вторые его понижают.
В результате многочисленных контролируемых многоцентровых сравнительных клинических испытаний было установлено, что тербинафин является наиболее эффективным антимикотиком в терапии онихомикоза [12] (табл. 1).
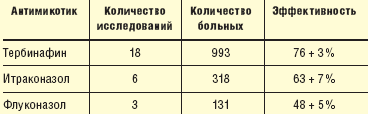 |
| Таблица 1. Сравнительная эффективность антимикотиков в терапии онихомикоза (по результатам метаанализа 27 рандомизированных исследований) |
Тербинафин применяют при распространенном поражении кожи, онихомикозе, хромомикозе, в таких случаях тербинафин назначают перорально. Тербинафин является препаратом выбора в терапии онихомикоза, так как наиболее эффективен по отношению к основных возбудителям онихомикоза — дерматомицетам. Противопоказаниями для назначения аллиламинов являются аллергические реакции на препараты группы аллиламинов, беременность, кормление грудью, возраст до 2 лет, заболевания печени, сопровождающиеся нарушением ее функции (повышением трансаминаз).
Азолы — самая многочисленная группа синтетических антимикотиков. В 1984 г. был внедрен в практику первый системный противогрибковый препарат из группы азолов — кетоконазол, в 1990 г. — флуконазол, в 1992 г. — итраконазол.
Азолы, применяемые в качестве системных препаратов, обладают преимущественно фунгистатической активностью. Важным преимуществом азолов перед другими препаратами является их широкий спектр противогрибковой активности. Итраконазол активен in vitro в отношении большинства возбудителей онихомикоза — дерматомицетов (Epidermophyton spp., Trichophyton spp., Microsporum spp.), Candida spp. (C. albicans, C. parapsilosis, C. tropicalis, C. lusitaniae и др.), Aspergillus spp., Fusarium spp., S. Shenckii и др. Флуконазол активен против дерматомицетов (Epidermophyton spp., Trichophyton spp., Microsporum spp.) и Candida spp. (C. albicans, C. parapsilosis, C. tropicalis, C. lusitaniae и др.), но не действует на Aspergillus spp., Scopulariopsis spp., Scedosporium spp.
Фармакокинетика у разных азолов различна. Флуконазол (90 %) хорошо всасывается в ЖКТ. Для хорошего всасывания итраконазола необходим нормальный уровень кислотности. Если у пациента, принимающего эти препараты, кислотность понижена, то всасываемость их уменьшается и, следовательно, снижается биодоступность. Всасываемость раствора итраконазола выше, чем у капсул с итраконазолом. Итраконазол в капсулах следует принимать с пищей, а в растворе — натощак.
Итраконазол метаболизируется в печени и выводится из организма через ЖКТ. В небольших количествах он также выделяется сальными и потовыми железами. Флуконазол метаболизируется частично и в основном выводится в неизмененном виде почками (80 %).
Итраконазол взаимодействует со многими лекарственными препаратами. Биодоступность кетоконазола и итраконазола уменьшается при приеме антацидов, холиноблокаторов, Н2-блокаторов, ингибиторов протонной помпы, диданозина. Итраконазол является активным ингибитором изоферментов цитохрома Р450 и может изменять метаболизм многих лекарственных препаратов. Флуконазол влияет на метаболизм лекарственных средств в меньшей степени. Недопустим прием азолов с терфенадином, астемизолом, цизапридом, хинидином, так как могут развиться смертельно опасные желудочковые аритмии. Совместный прием азолов и пероральных антидиабетических препаратов требует постоянного контроля за содержанием глюкозы в крови, так как может развиться гипогликемия. Прием непрямых антикоагулянтов группы кумарина и азолов может сопровождаться гипокоагуляцией и кровотечениями — следовательно, необходим контроль гемостаза. Итраконазол может повышать концентрацию в крови циклоспорина и дигоксина, а флуконазол — теофиллина и вызывать развитие токсического эффекта. Требуется корректировка доз и постоянный мониторинг за концентрацией препаратов в крови. Противопоказано совместное применение итраконазола с ловастатином, симвастатином, рифампицином, изониазидом, карбамазепином, циметидином, кларитромицином, эритромицином. Флуконазол не следует применять с изониазидом и терфенадином.
Итраконазол применяют при дерматомикозах (эпидермофитии, трихофитии, микроспории), отрубевидном лишае, кандидозе кожи, ногтей и слизистых оболочек, пищевода, кандидозном вульвовагините, криптококкозе, аспергиллезе, феогифомикозе, споротрихозе, хромомикозе, эндемичных микозах, для профилактики микозов при СПИДе.
Флуконазол применяется для лечения генерализованного кандидоза, всех форм инвазивного кандидоза, в том числе и у иммуноскомпрометированных больных, генитального кандидоза, кандидоза кожи, ее придатков и слизистых. Последнее время благодаря своей безопасности и хорошей переносимости все чаще флуконазол применяется для терапии больных дерматомикозами с поражением как кожи, так и ее придатков (ногтей и волос).
Аморолфин входит в состав лака, применяемого для лечения онихомикоза. Механизм действия аморолфина заключается в нарушении синтеза эргостерола — основного компонента клеточной мембраны гриба. Он оказывает фунгистатическое и фунгицидное действие. Обладает широким спектром действия. Концентрация аморолфина в ногтевой пластинке значительно превышает МПК для основных возбудителей дерматомикозов в течение 7 дней. Поэтому аппликация препарата может осуществляться не чаще 1–2 раз в неделю, что делает его применение экономически выгодным. Противопоказания: аллергические реакции на аморолфин, грудной и детский младший возраст. Лак в качестве монотерапии назначают при поражении не более 1–3 ногтевых пластинок и не более чем на 1/2 по площади с дистального конца. Также аморолфин можно использоваться в сочетании с системными антимикотиками при более распространенном поражении ногтей (табл. 2).
Циклопирокс обладает фунгистатическим действием. Активен в отношении дерматомицетов, дрожжеподобных и мицелиальных грибов, плесеней, а также некоторых грамотрицательных и грамположительных бактерий. Циклопирокс (лак) применяется в качестве монотерапии при поражении не более 1–3 ногтевых пластинок не более чем на 1/2 по площади с дистального конца. Также циклопирокс можно использовать в сочетании с системными антимикотиками при более распространенном поражении ногтей. Противопоказания: аллергические реакции на циклопирокс, грудной и младший детский возраст, беременность и лактация.
Перечень рекомендуемых лабораторных исследований при назначении системных антифунгальных препаратов.
Лечение фоновых заболеваний. Эффективность применения антимикотиков повышается при коррекции патологических состояний, способствовавших развитию онихомикоза. Перед началом антимикотической терапии у больных с соматическими, эндокринными, неврологическими заболеваниями, с нарушениями кровообращения в конечностях необходимо провести обследование для выявления основного симптомокомплекса, способствовавшего развитию дерматомикозов. Так, основными задачами патогенетической терапии являются улучшение микроциркуляции в дистальных отделах конечностей, венозного оттока конечностей, нормализация уровня тиреотропных гормонов у больных с заболеваниями щитовидной железы, углеводного обмена у больных сахарным диабетом и т. д. В результате многолетних исследований, проведенных в Военно-медицинской академии и Санкт-Петербургской медицинской академии последипломного образования, установлено, что одной из основных причин развития дерматомикозов являются нарушения со стороны системы гипофиз–гипоталамус–гонады. Это приводит к расстройству кровообращения в дистальных отделах конечностей, нарушениям микроциркуляции, периферической иннервации. Комплекс мероприятий, направленный на коррекцию этих нарушений, включает иглорефлексотерапию, транскраниальную электростимуляцию подкорковых центров головного мозга, назначение препаратов, корригирующих работу симпатической и парасимпатической вегетативной нервной системы. Все это позволяет добиться более быстрого клинического эффекта при терапии дерматомикозов. Проведение патогенетической терапии у больных дерматомикозами с фоновыми заболеваниями целесообразно назначать до начала этиотропного лечения и продолжать ее во время всего курса приема антифунгальных препаратов.
Симптоматическая терапия дерматомикозов, направленная на уменьшение субъективных жалоб больных и объективных проявлений заболевания, не может заменить этиотропную терапию. Однако ее применение в сочетание с антифунгальными препаратами позволяет быстрее добиться улучшения состояния больных, уменьшить чувство дискомфорта и устранить косметический дефект. При онихомикозах наибольшее беспокойство больным доставляют деформированные, значительно утолщенные (гипертрофированные) ногтевые пластинки — онихогрифоз. Для коррекции этого состояния применяют аппаратный педикюр. С помощью аппарата, напоминающего стоматологическую турбину, за короткий промежуток времени механическим путем удаляются измененные участки ногтей, гиперкератотические, роговые массы с кожи, омозолелости. При этом не происходит травматизации матрикса ногтя, и пациент после процедуры остается работоспособен.
При ограниченном поражение ногтей (не более 3 ногтевых пластинок и не более чем на 1/2 по площади с дистального края) применяются препараты для местного применения. Лечение рекомендуется начинать с подчистки пораженного участка ногтевой пластинки при помощи набора «Микоспор», аппаратного педикюра или кератолитических средств. Далее на пораженную ногтевую пластинку наносятся антифунгальные препараты. Раствор аморолфина, содержащий циклопирокс, наносится на ногтевую пластинку 1–2 раза в неделю. Перед нанесением лака не нужно предварительно очищать ногтевую пластинку от предыдущих слоев препарата. Лак наносится ежедневно до полного отрастания здоровой ногтевой пластинки. На 7-й день ногтевая пластинка очищается с помощью любого косметического средства для снятия лака. В литературе встречаются противоречивые сообщения об эффективности этого метода лечения. Указывается процент излеченности больных от 5–9 до 50 %.
При распространенном поражении ногтевых пластинок на пальцах кистей комплекс лечебных мероприятий должен включать назначение системного антимикотика, подчистку ногтей и наружную терапию антифунгальными препаратами. С целью профилактики повторного заражения необходимо обработать перчатки больного, подвергнуть дезинфекции предметы личной гигиены (мочалки, полотенца, пилочки для ногтей, терки и скребки для обработки кожи и ногтей).
Препаратом выбора при лечении онихомикоза любой локализации является тербинафин. Его назначают взрослым и детям весом более 10 кг по 250 мг в сутки в течение 6 нед. Детям от 2 лет весом менее 20 кг тербинафин назначают из расчета 67,5 мг/кг в сутки, от 20 до 40 кг — 125 мг/кг в сутки в течение 6 нед. Препаратами резерва являются средства, содержащие итраконазол и флуконазол. Итраконазол применяется по двум схемам: по 200 мг ежедневно в течение 3 мес или по 200 мг дважды в день в течение 7 дней на первой и пятой неделях с начала терапии. Для лечения онихомикозов у детей итраконазол не назначается. Флуконазол рекомендуется принимать по 150 мг 1 раз в неделю в течение 3–6 мес.
Проведение комплексной терапии, состоящей из приема системного антимикотика, подчистки ногтей, местного применения антифунгальных препаратов, а также противоэпидемиологические мероприятия, обеспечивают высокую эффективность излечения онихомикоза стоп. Тербинафин назначают взрослым и детям весом более 10 кг по 250 мг в сутки в течение 12 и более недель. Детям от 2 лет весом менее 20 кг препарат назначают из расчета 67,5 мг/кг в сутки, от 20 до 40 кг — 125 мг/кг в сутки в течение 12 нед. Флуконазол рекомендуется применять по 150–300 мг 1 раз в неделю в течение 6–12 мес. Итраконазол применяется по двум схемам: по 200 мг ежедневно в течение 3 мес или по 200 мг дважды в день в течение 7 дней на первой, пятой и девятой неделях. При поражении больших пальцев стоп рекомендуется проводить 4-й курс пульс-терапии на тринадцатой неделе от начала терапии. Для лечения онихомикозов у детей итраконазол не применяется.
Критериями микологической излеченности онихомикоза являются отрицательные результаты микроскопического и культурального исследования ногтевой пластинки. После окончания лечения итраконазолом и тербинафином здоровые ногтевые пластинки отрастают не полностью, поэтому полное клиническое выздоровление можно наблюдать только спустя 2–4 мес после окончания приема антифунгальных препаратов.
Литература
Л. П. Котрехова, кандидат медицинских наук, доцент
К. И. Разнатовский, доктор медицинских наук, профессор
Н. Н. Климко, доктор медицинских наук, профессор
СПбМАПО, Санкт-Петербург