Что лучше при розацеа азелик или метрогил
Что лучше при розацеа азелик или метрогил
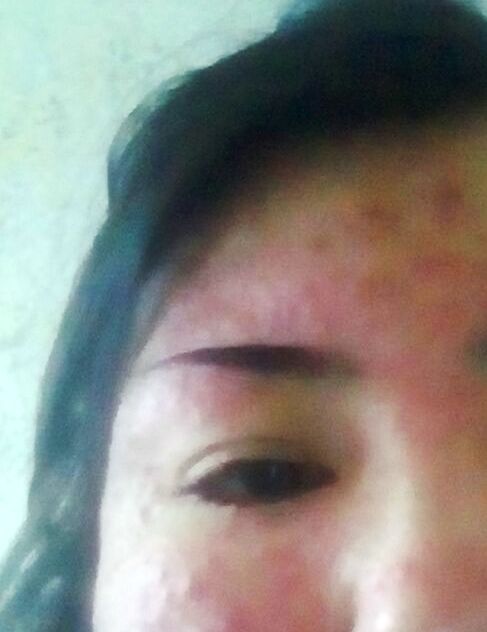
Случай из практики
Ко мне на консультацию обратилась пациентка 39 лет с жалобами на сильное покраснение, высыпания и зуд на лице. На коже лица наблюдалась стойкая эритема, множество папулёзных и пустулёзных элементов.
Впервые пациентка обратила внимание на периодические покраснения на лице 4 года назад. В тот момент эритема носила временный характер и проявлялась в том случае, если потереть лицо, зимой – при переходе из тёплого помещения на улицу, а также после употребления спиртных напитков. Пациентка не обращалась к врачу до тех пор, пока на коже не начали появляться высыпания. Она также пожаловалась, что ей трудно подобрать средства по уходу за кожей лица. Несмотря на повышенную жирность кожи, после умывания она ощущала сухость и стянутость кожи, что являлось свидетельством нарушения целостности липидной субстанции эпидермиса.
По результатам осмотра и анамнеза был поставлен диагноз – розацеа, папуло-пустулёзная форма.
Назначения
Поскольку заболевание часто сопровождается наличием на коже клеща Demodex, был назначен анализ соскоба с кожи в области высыпаний на наличие особей. Анализ показал положительный результат.
Пациентке были даны следующие рекомендации:
Мы пригласили пациентку на осмотр через 2 недели для контроля терапии и повторного анализа на присутствие клеща Demodex.
Через 2 недели лечения
При осмотре через 2 недели наблюдалось уменьшение количества высыпаний. При соскобе с кожи в области высыпаний обнаружены фрагменты клеща и полноценные особи. Исходя из наличия особей клеща Demodex в соскобе, рекомендовано продолжение ранее назначенной терапии в полном объёме. Следующий осмотр мы запланировали через 1 месяц.
Через 1 месяц терапии – новые назначения
Пациентка пришла на контрольный осмотр через 1 месяц. На коже лица наблюдалось значительно меньше высыпаний, новые высыпания не появлялись. При соскобе с кожи клещ Demodex не обнаружен, поэтому противомикробную терапию мы отменили. Таким образом, противомикробная терапия продолжалась 6 недель. Пациентка больше не жаловалась на сухость и шелушение кожи на лице и жирный блеск, что указывало на восстановление липидной субстанции эпидермиса.
По результатам осмотра пациентки, нами были даны следующие рекомендации:
Через 2 месяца терапии
Пациентка пришла на осмотр через 2 месяца. Кожа на лице пациентки была свободна от высыпаний, но её продолжала беспокоить стойкая эритема, поскольку в результате болезни уже сформировалась сетка поверхностных расширенных сосудов. В данной ситуации необходимо провести коагуляцию сосудистой сетки не только в целях улучшения внешнего вида, но и для устранения фактора возможного обострения заболевания.
Мы рекомендовали пациентке в зимний период выполнить процедуру фотокоагуляции сосудистой сетки на скулах, подбородке и крыльях носа.
Розацеа – хронический дерматоз, протекающий волнообразно. Отягощённость наличием клеща Demodex усиливает вероятность обострения заболевания. Учитывая это обстоятельство, пациентке рекомендовано делать анализ соскоба с кожи на наличие клеща Demodex 1 раз в 6–7 месяцев.
Пациенты будут Вам благодарны!
Анна Вячеславовна Карпова, канд. мед. наук, врач-дерматовенеролог, косметолог, доцент кафедры эстетической медицины ФНМО МИ РУДН
Задать вопрос или оставить комментарий
Валерий Московская обл. | 24.11.2018 20:55
Анна Вячеславовна, здравствуйте!У меня два вопроса.1)Азелик,Метрогил,Демотен,какую очерёдность и какие интервалы между нанесением посоветуете?2)Как к вам попасть на приём?
Валерий Московская обл. | 22.11.2018 20:15
Здравствуйте Анна Вячеславовна. А как понимать трёхступенчатый приём Метронидазола и в какой форме?
Здравствуйте, Валерий! Метронидазол назначаем в дозировке 1 таблетка, 2 раза в день, тремя курсами по 10 дней, с перерывами между курсами – 10 дней. Препарат действует преимущественно на взрослых особей клеща Demodex folliculorum, а не на яйца и личинки, поэтому нужны перерывы между курсами, чтобы дать вырасти новым особям.
Виталий (г. Хабаровск) | 30.11.2017 17:14
Уважаемая Анна Вячеславовна! Насколько мне известно, в настоящее время определяются подтипы розацеа а не формы. Правильно я понял, что вы имели в виду в диагнозе папуло-пустулезный подтип течения заболевания? И как вы относитесь к назначению более современного препарата для лечения розациа: Крем Солантра (ивермектин). Данный препарат в исследованиях компании Галдерма показал превосходящий эффект над метронидазолом. Спасибо!
Розацеа
Розацеа (розовые угри, акне розовые) – это хроническое заболевание кожи, основным признаком которого является появление стойких участков покраснения, и образование на лице гнойничков, бугорков и других высыпаний. Иногда при розацеа происходит поражение глаз.
Распространенность заболевания розацеа
Розацеа встречается у 8-10% населения во всем мире. Болезнь чаще наблюдается у женщин, но у мужчин быстрее и чаще развиваются осложнения заболевания. Розовые угри встречаются преимущественно у светлокожих людей в возрасте от 40 до 50 лет. Крайне редко розацеа поражает стариков и детей.
Причины развития розацеа
Причины данного заболевания до конца не изучены, но существует ряд теорий, согласно которым в возникновении розацеа играют определенную роль заболевания желудка и эндокринной системы, нарушения в системе иммунитета, наследственные факторы и др.
I. Внешние факторы развития розацеа. Предполагается, что употребление в пищу пряностей, а также кофе и спиртных напитков, приводит к воздействию на слизистую оболочку желудка, из-за чего рефлекторно происходит расширение сосудов на лице. Предположение о том, что розацеа развивается из-за чрезмерного употребления мяса, оказалось неверным, т.к. заболевание встречается и среди вегетарианцев. Ряд ученых выдвигали теории возникновения розацеа при употреблении кофе и напитков, содержащих кофеин (кока-кола), но проведенные опыты доказали, что покраснение на лице появляется не столько из-за употребления этих напитков, сколько из-за попадания в желудок горячей жидкости (выше 60° С). И, тем не менее, больным розацеа рекомендуют исключить острую пищу, кофе, спиртные напитки и цитрусовые из своего рациона.
II. Инфекционная теория. Поскольку при розацеа на лице появляются гнойнички, предполагается, что в развитии заболевания определенная роль принадлежит инфекционному фактору – бактериям. Эту теорию подтверждает тот факт, что при назначении антибиотиков проявления розацеа значительно уменьшаются. Но в содержимом гнойничков так и не удалось обнаружить вирус или бактерию, которые могли бы быть причиной этого заболевания.
III. Роль клещей. Появление розацеа связывают с воздействием клещей рода Демодекс. В пользу этой теории говорит обнаружение клещей при взятии материала с некоторых участков кожи, и частичный эффект при назначении лечения, направленного на уничтожение клещей. Но, в связи с тем, что личинки клещей обнаруживаются не у всех пациентов, эта теория окончательного подтверждения так и не получила. При обнаружении клещей при розацеа ставится диагноз розацеаподобный демодекоз.
IV. Наследственный фактор. Генетическая предрасположенность к развитию розацеа большинством ученых отрицается. Тем не менее, исследования, проведенные в США, показали, что у 40 % больных розацеа данное заболевание встречается и у ближайших родственников. Также в литературе описаны семейные случаи заболевания.
VI. Теория психических нарушений. Длительное время психические нарушения считались одной из основных причин развития розацеа, однако многочисленные исследования этот факт не подтвердили. Связь психических болезней с розацеа заключается в том, что при тяжелых формах розовых угрей у пациентов могут развиться психические состояния в виде депрессий, подавленного настроения и эмоциональной неустойчивости.
Клиническая картина заболевания
Признаки розацеа крайне разнообразны. Классическое течение заболевания состоит из нескольких последовательных стадий.
Поражение глаз при розацеа
Глаза при розацеа поражаются достаточно часто, причем у 20% пациентов заболевания глаз наступают даже раньше повреждений на коже. Наиболее часто развивается такое заболевание глаз, как блефарит. Оно характеризуется покраснением и шелушением кожи век, появлением корочек в уголках глаз. Также может развиться конъюнктивит: покраснение слизистой оболочки глаза, которое сопровождается жжением, слезотечением, болезненной реакцией на яркий свет и болью. В очень тяжелых случаях может развиться полная слепота.
Особые формы розацеа
Розацеа стероидная. Развивается у лиц, которые длительное время применяют местные гормональные мази (особенно с фтором) по поводу того или иного кожного заболевания. Стероидная форма розацеа лечится очень тяжело. Молниеносная форма. Развивается преимущественно у молодых женщин. Среди факторов, которые могут вызвать эту форму розацеа, называют нервно-психические нарушения, беременность, гормональную перестройку организма в период менопаузы.
Молниеносная форма – это наиболее сложный вариант конглобатной розацеа. Развивается заболевание внезапно, быстро прогрессирует, приводя к обезображиванию лица. На фоне такой внешности у молодых женщин часто развиваются депрессивные состояния и неврозы. Лечение розацеа на лице при такой форме отличается очень низким эффектом.
Розацеа-лимфоэдема (отечная форма). Достаточно редкий вариант кожного заболевания розацеа, проявляющийся сильным отеком лица, который расположен на щеках, подбородке, в области лба, носа и глаз. Отек имеет багровую окраску, и при надавливании на нём не остается ямки, т.к. лицо отекает не за счет жидкости, а за счет разрастания подкожного слоя. Общее состояние при этой форме страдает мало, но обезображивание лица выражено сильно.
Эритематозная розацеа имеет достаточно характерную клиническую картину, поэтому поставить диагноз врач иногда может только по одному внешнему виду больного (особенно, если болезнь запущена, и формируется розацеа на носу). Сопутствующие заболевания пищеварительной системы и обнаружение клеща Демодекс также будут говорить в пользу заболевания.
Лечение розацеа
Поскольку факторов, провоцирующих и усугубляющих течение розацеа, достаточно много, методы лечения также разнообразны. Применение одних средств направлено в большей степени на уменьшение розацеа на лице, другие препараты и методы используются для лечения сопутствующих заболеваний нервной системы и органов пищеварения.
Диета при розацеа
Для пациентов с розацеа крайне важно придерживаться правильного питания. Принимать пищу лучше понемногу и регулярно. Необходимо максимально ограничить употребление любых консервированных продуктов, соли, колбасных изделий, уксуса, перца и других пряностей, любой жареной пищи, животных жиров, сладостей. Не рекомендуется употреблять такие фрукты, как апельсины, виноград, мандарины и груши. Следует забыть о спиртных напитках, крепком горячем кофе и чае. Что же можно? В вашем рационе должны присутствовать нежирные сорта мяса – вареные, тушеные или приготовленные на пару. Можно употреблять рыбу, вареные яйца, сливочное и растительное масло, картофель. Также разрешаются капуста, морковь, свекла и свежие огурцы, ягоды, яблоки и сливы, укроп и петрушка, ревень, фасоль, любые кисломолочные продукты, крупы (гречка, рис, овсянка), бездрожжевой хлеб.
При тяжелых формах заболевания врачом может быть назначено лечебное голодание в течение 5 дней:
1-й день: с утра больной в течение 30 минут выпивает 10%-й раствор сульфата магния, а затем в течение дня пьет только минеральную воду (боржоми, нарзан и др.) общим объемом 1000-1500 мл.
2-й день: выпивается до 2 л минеральной воды.
3-й день: употребляется кефир, ряженка, растительное масло, 200 г отварного картофеля, 20-25 г сливочного масла, черствый белый хлеб или сухари (200 г), несладкий чай, творог, овощной суп, яблоки, свежие огурцы.
4-й день: в дополнение к продуктам предыдущего дня можно употреблять рыбу или отварное мясо (100 г), а также крупяные изделия.
5-й день: можно включить в свой рацион любые разрешенные при розацеа овощи и ягоды.
Использование косметики при розацеа
О том, как лечить розацеа, уже было сказано. Но не менее важен правильный гигиенический и косметический уход. Зимой и осенью нужно защищать кожу лица от сильного ветра, холода, снега и дождя. Летом и весной рекомендуется оберегать кожу от попадания прямых солнечных лучей: носить шляпу с большими полями, темные очки, или использовать зонтик от солнца. Также необходимо перед выходом на улицу наносить на лицо солнцезащитный крем с SPF 15 и выше. Посещение сауны и солярия запрещено. Болезнь розацеа требует использования только мягких косметических средств. Хорошо, если в них будут содержаться экстракты грейпфрута, черники, ромашки, огурца. Вся косметика при розацеа (лосьоны, тоники, крема) не должна содержать спирта, причем выбирать лучше из тех средств, на которых есть пометка «гипоаллергенно» или «против купероза». Чтобы косметические средства обладали лечебными свойствами, а не только маскировали проявления болезни, можно добавлять в них раствор димексида. Под декоративную косметику всегда необходимо наносить защитный крем. При розацеа у мужчин рекомендуется пользоваться электробритвой. Лезвия применять можно лишь в том случае, если они очень острые. Нанесение и удаление косметических средств должно быть крайне бережным: нельзя сильно втирать крема или растирать кожу лица полотенцем после умывания.
Профилактика такого тяжелого заболевания, как кератит розацеа, должна основываться на устранении факторов, провоцирующих развитие заболевания. Если у вас светлая кожа, склонная к покраснениям, не подвергайте её воздействию яркого солнца, холода или ветра. Исключите из рациона острую пищу, горячий чай и кофе, а также алкогольные напитки. Старайтесь пользоваться только качественными косметическими средствами, а прием любых лекарственных препаратов должен быть назначен врачом.
Что лучше при розацеа азелик или метрогил
Акне и розацеа — наиболее распространенные заболевания в практике дерматолога и косметолога. Диагностика и выбор алгоритма терапии представляют определенные трудности. Высокая распространенность, хроническое рецидивирующее течение, выраженные психоэмоциональные расстройства, снижение качества жизни пациентов с акне и розацеа объясняют важность задачи дальнейшего совершенствования терапии.
Розацеа
Механизмы, вызывающие патологический процесс при розацеа и акне, изучены не конца. Розацеа является хроническим заболеванием кожи с участками покраснения (преимущественно в лицевой области), образованием гнойничковых и других высыпаний. При исследовании RISE, проведенном в России и Германии и включившем соответственно 3013 и 3052 лиц в возрасте 18—65 лет, выявлено 5% больных с розацеа в России и 12% — в Германии [1]. Среди больных розацеа в обеих странах женщины составляли 75% (средний возраст 40 лет), для больных была характерна светлая кожа (фототипы II и III по шкале Фитцпатрика) [2]. Распространенность розацеа коррелирует с фототипом кожи и общей солнечной активностью в регионе проживания, что демонстрирует ключевую роль инсоляции в провоцировании заболевания [3].
Розацеа классифицируют четырьмя подтипами и одним вариантом заболевания:
— эритемато-телеангиэктатическая (подтип 1);
— папуло-пустулезная (подип 2);
— фиматозная (подтип 3);
— офтальмическая розацеа (подтип 4).
Выделяют вариант гранулематозной розацеа, которую чаще регистрируют у людей с IV и V фототипом кожи. В исследовании RISE основным подтипом был эритемато-телеангиэктатический (подтип 1), что подтверждается результатами и других исследований [4, 5].
Розацеа характеризуется формированием эритемы, эдемы, ощущения жгучей боли. Гистологически обнаруживают расширенные кровеносные сосуды без признаков неоангиогенеза. При всех формах заболевания наблюдается накопление тучных клеток и фибробластов в зоне поражения, что свидетельствует о синтезе хемокинов и ростовых факторов, вызывающих миграцию этих клеток в дерму. При эритематозной форме (наиболее распространенной) повышено число сенсорных нейронов, непосредственно вовлеченных в патогенез заболевания. Поскольку при розацеа наблюдается расширение сосудов, приводящее к локальному обогащению питательными веществами тканей, это может быть причиной присоединения вторичной инфекции. У части больных в очагах воспаления выявляют клещей рода демодекс. Роль клещей в патогенезе розацеа остается дискуссионной. Показано, что розацеа ассоциирована с патологией пищеварительного тракта, дисфункцией эндокринной системы, изменениями в сально-волосяном аппарате и соединительной ткани дермы, иммунными нарушениями, психовегетативными расстройствами, повышением количества микроорганизмов на кожном покрове [6—9]. Причиной соматических заболеваний может быть повышенная реактивность сосудов не только кожи, но и других органов.
Акне является заболеванием кожи, характеризующимся гиперплазией сальных желез, гиперкератозом и образованием комедонов — сально-роговых пробок в протоках сальных желез с частичной или полной их закупоркой. Заболевание чаще всего начинается в пубертатном периоде при адренархе и характеризуется повышенной продукцией сала, что приводит к снижению локального иммунитета в сальных железах и присоединению вторичной инфекции, наиболее часто вызванной Propionibacterium acnes — анаэробной грамположительной бактерией. Бактерия P. acnes использует жирные кислоты кожного сала, в том числе пропионовую, стимулирующую размножение микроорганизма. При избыточной продукции меняется состав кожного сала, снижается уровень линолевых кислот, увеличивается уровень сквалена и перекисных липидов, повышается уровень насыщенных жиров [3, 10, 11]. Комедоны развиваются в местах, богатых сальными железами: на лице (99%), спине (60%) и груди (15%) [12].
В отличие от розацеа акне является распространенным кожным заболеванием, составляя 20—30% всех случаев дерматологических заболеваний [12]. Прогрессирующее течение акне, толерантность к проводимой терапии, косметические недостатки снижают качество жизни пациентов, вызывают значительный дискомфорт и психоэмоциональные расстройства преимущественно депрессивного характера [13, 14].
Патогенез акне связан с увеличенной продукцией кожного сала и дисбалансом липидов секрета сальных желез. Колонизация P. acnes является следствием снижения местного иммунитета и дополнительным стимулом его активации. В норме P. acnes составляют до 50% микроорганизмов, колонизирующих кожу с большим количеством сальных желез и только 5—10% в остальных участках тела [15]. Воспалительный процесс в области сально-волосяного фолликула приводит к развитию фолликулярного гиперкератоза и обтурации протоков сальных желез (микрокомедон, комедон).
Общие характеристики розацеа и акне
Анализ полиморфизма генов показывает наличие генетической предрасположенности к обоим заболеваниям, по крайней мере, у половины больных [16—25]. Однако распространенность акне свидетельствует о том, что патогенез заболевания ассоциирован с полиморфностью многих генов [3].
Общим для обоих заболеваний является преимущественная локализация процесса на коже лица. В эффекторной фазе розацеа и акне принимает активное участие врожденный иммунитет. Роговой слой кожи представляет основную преграду для патогенов. Большое значение имеет поддержание определенной кислотности кожи, так называемой «кислотной мантии Маркионини», состоящей из компонентов потового и сального секретов, в состав которой входят молочная кислота, свободные жирные кислоты, уроканиновая кислота и другие компоненты, обеспечивающие коже кислый рН (5,3—5,6). Показано, что при акне рН кожи повышается, что поддерживает пролиферацию в кожном сале основных комменсалов — бактерии P. acnes и, как результат, способствует активации механизмов врожденного иммунитета, в частности синтеза клетками, выстилающими потовые и сальные железы, антимикробных пептидов (АМП) [26].
АМП — это низкомолекулярные соединения, состоящие из аминокислот (пептиды) и обладающие антимикробной активностью против широкого спектра микроорганизмов: грамотрицательных и грамположительных бактерий, вирусов, простейших и грибов [27]. АМП относятся к первой линии защиты и присутствуют конституционально; их уровень увеличивается при воспалении или травме. К АМП относят α-, β-и θ-дефензины, кателицидины, S100-белки, РНКазы.
В патогенезе розацеа показана роль антимикробных пептидов, синтез которых осуществляется нейтрофилами, тучными клетками, макрофагами, находящимися в периваскулярном пространстве [28—32]. Активация тучных клеток является результатом расширения сосудов и связана с противомикробной и репаративной функциями этих клеток. Особую роль в патогенезе розацеа играет кателицидин, из которого в результате протеолитического гидролиза в клетках образуется пептид LL-37, играющего одну из главных ролей в патогенезе розацеа [32].
Врожденная иммунная система также принимает участие в развитии акне. Изменение количества и состава кожного сала активирует иммунную систему задолго до появления комедонов [33]. Основными АМП, вовлеченными в патогенез акне, являются β-дефензины 1 и 2 [34—36]. Также, как и при розацеа, в патогенез акне вовлечены нервные окончания сосудов кожи; доказана роль повышенной продукции нейропептида кортикотропин-рилизинг-гормона и повышения экспрессии рецептора меланокортина 1 [37—39]. При акне показана также активация toll-подобных рецепторов на клетках врожденной системы [40].
Таким образом, при акне и розацеа по разным причинам нарушается нормальный гомеостаз кожного покрова лица, что обусловливает активацию врожденного иммунитета, нарушение кислотности кожи, присоединение специфической инфекции, дополнительно стимулирующей врожденный иммунитет.
Азелаиновая кислота в терапии акне и розацеа
Одним из широко применяемых топических средств в дерматологии и косметологии является азелаиновая кислота (АК). АК — конечный продукт окисления линолевой кислоты, который образуется естественным путем в нормальной коже. После нанесения на кожу препараты АК легко проникают в эпидермис и дерму. В системный кровоток попадает до 4% от общей дозы. АК восстанавливает кислотность кожи, что само по себе оказывает лечебное действие. Так, терапевтическим эффектом обладают и другие кислоты, например ретиноевая, ацетилсалициловая, фруктовые [41, 42]. Кроме влияния на рН кожи, АК, в частности, подавляет синтез реактивных форм кислорода нейтрофилами, усиливает экспрессию гена p53 в себоцитах, что ведет к их гибели; оказывает местное антиандрогенное действие за счет снижения активности 5a-редуктазы I типа и, соответственно, уменьшает концентрацию дигидротестостерона в себоцитах, тем самым нормализуя процессы кератинизации и салоотделения [43, 44]. Показано, что АК оказывает антиоксидантное действие, снижает продукцию супероксидных и гидроксильных радикалов и уменьшает воспаление [45]. При длительном использовании АК наблюдается нормализация процесса дифференцировки клеток эпидермиса, снижается поствоспалительная гиперпигментация [46].
По данным клинических исследований [47] АК эффективна как в виде монотерапии, так и в сочетании с антибиотиками. АК в виде монотерапии может быть рекомендована для лечения комедонального акне, папулопустулезного акне легкой и средней степеней тяжести, для поддерживающей терапии [48, 49]. При тяжелом папулопустулезном и конглобатном акне рекомендована комбинация АК с системными антибиотиками. Монотерапия А.К., бензоил пероксидом (БПО) и местными ретиноидами оказывает сопоставимый эффект [48]. Так, в работе H. Gollnick и соавт. [48] приведены данные двух клинических исследований, включивших 351 и 229 больных акне, по сравнительной эффективности 15% геля АК с 5% гелем БПО и 1% гелем клиндамицина. Авторы показали, что применение препаратов в течение 4 нед обеспечивало равную во всех группах 70% эффективность по снижению числа воспалительных элементов. Побочные эффекты в виде локального жжения и раздражения больше были выражены в группе пациентов, применявших БПО, чем в группе лиц, использовавших АК [48]. Минимальные побочные эффекты наблюдались в группе больных, пролеченных гелем клиндамицина. В исследовании G. Stinco и соавт. [49] изучали себостатическое действие АК, адапалена и БПО при лечении 65 больных акне средней тяжести. С помощью себуметрии оценивали уровень секреции кожного сала в области лица. Все используемые препараты оказывали сравнимый терапевтический эффект, однако только АК и БПО обеспечивали снижение продукции кожного сала. По отзывам больных, АК переносится лучше, чем местные ретиноиды или БПО. В косметологии АК активно используют в виде пилинга для проблемной, пористой кожи и для лечения поствоспалительной гиперпигментации. В российских рекомендациях по ведению больных акне АК (25% крем или 15% гель) указан как препарат первой линии для монотерапии комедональных и воспалительных акне. Для лечения акне у женщин в качестве базисной терапии рекомендованы ретиноиды в комбинации с АК.
Для наружного лечения розацеа 2-го типа (папуло-пустулезной) Российское общество дерматовенерологов и косметологов, а также Американское общество по акне и розацеа рекомендуют метронидазол, АК, клиндамицин и другие препараты [50, 51]. Данные ряда клинических исследований показали эффективность монотерапии розацеа 15% гелем АК [52—55]. В ходе метаанализа 2016 г., включившего 57 рандомизированных клинических исследований с общим числом участников 13 630 (больные розацеа 1-го и 2-го подтипов), сравнили эффективность топических препаратов метронидазола, АК, ивермектина, бримонидина и других, а также системных антибиотиков или их сочетаний с топическими ретиноидами. Лучшие результаты были показаны при использовании топического метронидазола и АК [56, 57]. При длительной терапии для поддержания контроля папулопустулезной розацеа в качестве поддерживающей терапии рекомендовано применение АК до 6 мес [58].
Микронизация
АК слаборастворима в водных растворах, соответственно эффективная концентрация пропорциональна растворенной доле А.К. Для увеличения эффективности плохо растворимых веществ используют микронизацию и нанонизацию препаратов. Нанонизированные и микронизированные формы лекарственных средств позволяют повысить биодоступность, растворимость и стабильность препаратов, лучшее проникновение коллоидов через барьеры тканей и клеточные мембраны. С точки зрения биофармацевтики наноразмер является идеальным, однако с точки зрения производства лекарств получение наночастиц проблематично, что связано с имеющимися методами их получения. По этим причинам микронизация труднорастворимых препаратов является наиболее подходящим решением. Микронизация может включать измельчение активного вещества различными методами с последующим введением в различные носители (гидрогели, кремы, пенки).
Российские врачи в арсенале сегодня имеют несколько препаратов, содержащих АК, один из них микронизированный препарат — 15% гель Азелик (АО «Акрихин»). Для повышения эффективности действия высоких концентраций АК требуется повышение растворимости кислоты в основе в виде геля. Гель Азелик 15% (АО «Акрихин», Россия) является единственным отечественным микронизированным препаратом, размер частиц АК составляет менее 100 мкм [59]. Микронизированная форма обеспечивает легкое проникновение препарата через роговой слой кожи, что способствует реализации антибактериального, кератолитического и депигментирующего эффектов АК [59]. Это позволяет считать гель Азелик препаратом выбора для лечения акне, а также препаратом первой линии в терапии папулопустулезной розацеа.
Авторы заявляют об отсутствии конфликта интересов.