Что может повлиять на результат скрининга 1 триместра кровь
Расшифровка результатов 1 скрининга при беременности
Комбинированный пренатальный скрининг проводится на 11-14 неделе беременности при размере эмбриона не менее 45 мм и не более 84 мм. Это комплексное обследование плода для оценки параметров его развития. Основная его задача – раннее выявление пороков развития плода, профилактика детской инвалидности, снижение младенческой и детской смертности.
Первый скрининг состоит из инструментальной части – проведение УЗИ и лабораторной – анализ крови на определение концентрации хорионического гонадотропина (βХГЧ) и ассоциированного с беременностью протеина А (РАРР-А). Совокупные результаты этих показателей позволяют спланировать тактику ведения беременности.
Почему обследование проводится на сроке 11-14 недель
Первый триместр – это период формирования всех органов и структур организма. К концу первого триместра заканчивается эмбриональный и начинается фетальный период развития плода. Именно в сроке от 11 недель 1 дня до 13 недель 6 дней беременности наиболее хорошо визуализируются эхографические маркеры хромосомных аномалий.
Кому нужно пройти обследование
По результатам исследования можно судить о риске рождения детей с хромосомными болезнями и врожденными пороками развития, поэтому рекомендуется внимательно отнестись к вопросу и обследоваться всем беременным. Показаниями к обязательному пренатальному скринингу первого триместра являются:
Как подготовиться
Подготовка к первому скринингу выражается в щадящей диете. Погрешности питания могут сказаться на общем состоянии женщины и снизить точность результатов. За неделю до обследования:
За сутки до скрининга:
Желательно соблюдать умеренную физическую активность, если для этого нет противопоказаний. Также важны прогулки, полноценный отдых.
Проведение обследования
Анализ крови и УЗИ выполняются в один день, чтобы избежать погрешностей из-за разницы срока.
Только по расшифровке результатов УЗИ и анализа на гормоны делается вывод о возможных рисках.
Что показывает УЗИ
На скрининге при беременности производится фетометрия плода – определение размеров частей тела и оцениваются все анатомические структуры.
Полученные результаты сравниваются со статистической таблицей, в которой указан процентиль попадания в выборку нормативных значений. При показателях менее 5 и более 95 назначаются дополнительные обследования.
Во время ультразвукового исследования в 1 триместре оценивают следующие параметры: кости свода черепа и головной мозг, позвоночник, передняя брюшная стенка, конечности плода, структуры лица, органы грудной клетки и брюшной полости, а также основные эхографические маркеры хромосомных аномалий.
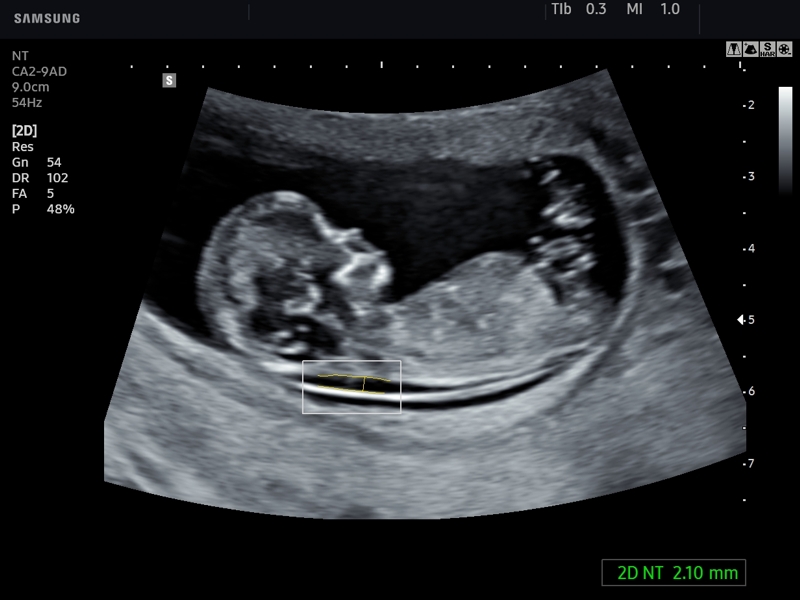
Толщина воротникового пространства (ТВП)
Область между внутренней поверхностью кожи плода и наружной поверхностью мягких тканей, покрывающих шейный отдел позвоночника. ТВП считается наиболее важным маркером хромосомных аномалий.
Это пространство после 13 недели начинает уменьшаться, поэтому возможность его оценить есть только на первом скрининге.
| Срок | Толщина воротниковой зоны в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 0,8 | 1,6 | 2,4 |
| 12 недель | 0,7 | 1,6 | 2,5 |
| 13 недель | 0,7 | 1,7 | 2,7 |
Несоответствие результатов нормативным значениям говорит о повышенном риске развития хромосомных патологий. В зависимости от сформировавшегося набора хромосом, это могут быть синдром Дауна, Патау, Эдвардса, Шерешевского-Тернера. Для уточнения диагноза в этом случае могут быть назначены биопсия хориона или плаценты, анализ пуповинной крови, околоплодных вод. Только после проведения дополнительных исследований можно поставить точный диагноз.
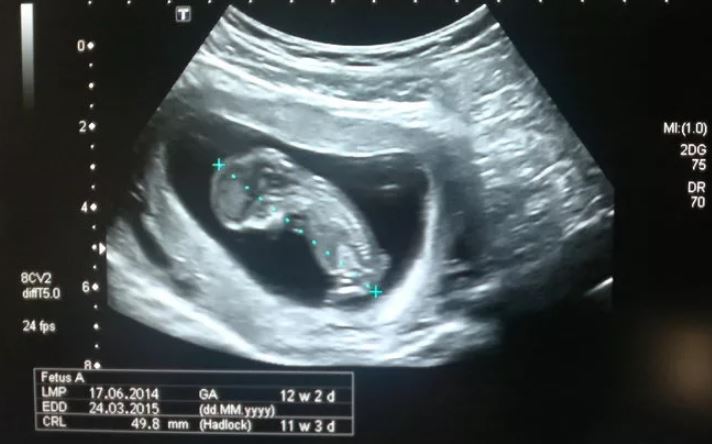
Копчико-теменной размер (КТР)
Показывает расстояние между копчиковой и теменной костями. По этому параметру на УЗИ определяют точный срок гестации, а также устанавливают соотношение массы плода к его КТР.
Незначительное отклонение от норм говорит об особенностях телосложения и не является поводом для беспокойства.
| Срок | Копчико-теменной размер в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 34 | 42 | 50 |
| 12 недель | 42 | 51 | 59 |
| 13 недель | 51 | 63 | 75 |
Если скрининг при беременности показал результаты, превышающие нормы, это указывает, что плод достаточно крупный. Показатель существенно меньше говорит либо о неправильно определенном сроке гестации (в этом случае проводится повторное обследование через 1-1,5 недели), либо о замедлении развития вследствие внутриутробной гибели, нарушенного гормонального фона или инфекционного заболевания матери, генетических отклонений.
Кости свода черепа и головной мозг
Уже с 11 недели при УЗ-исследовании можно обнаружить дефекты костей черепа, что говорит о тяжелых пороках развития плода, несовместимых с жизнью. Оценка головного мозга основана на изучении так называемой «бабочки» – сосудистых сплетений боковых желудочков. Четкая визуализация и ее симметричность говорит о нормальном развитии головного мозга.
| Срок | БПР, ЛЗР в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 13, 19 | 17, 21 | 21, 23 |
| 12 недель | 18, 22 | 21, 24 | 24, 26 |
| 13 недель | 20, 26 | 24, 29 | 28, 32 |
Носовая кость
К концу триместра она должна быть сформирована, четко визуализироваться.
| Срок | Носовая кость в мм | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | визуализируется, не измеряется | визуализируется, не измеряется | визуализируется, не измеряется |
| 12 недель | 2 | 3,1 | 4,2 |
| 13 недель | 2 | 3,1 | 4,2 |
Патологией носовой кости считается ее отсутствие, гипоплазия (очень маленькие размеры) и изменение ее эхогенности.
Диаметр грудной клетки, окружность головы и живота, длина бедренной кости также позволяют судить о пропорциональности развития.
Состояние сердца
При исследовании сердца оценивается его расположение, устанавливается наличие четырех камер сердца – два предсердия и два желудочка и оценивается их симметричность. Измеряется частота сердечных сокращений.
| Срок | Частота сердечных сокращений в ударах за минуту | ||
| Процентиль 5 | Процентиль 50 | Процентиль 95 | |
| 11 недель | 153 | 165 | 177 |
| 12 недель | 150 | 162 | 174 |
| 13 недель | 147 | 159 | 171 |
Венозный проток (ВП) – прямая коммуникация между пупочной веной и центральной венозной системой. При нормально развивающейся беременности кровоток в ВП представляет собой трехфазную кривую. Появление реверсного кровотока может говорить о наличии патологии плода.
Что показывает анализ крови
Результаты УЗИ сопоставляются с показателями ассоциированного с беременностью протеина А из плазмы матери (PAPP-A) и хорионическим гонадотропином человека (ХГЧ). Значения приведены в таблице:
| Срок | ХГЧ в нг/мл | PAPP-A в мЕд/л |
| 11 недель | 17,4 – 130,4 | 0,46 – 3,73 |
| 12 недель | 13,4 – 128,5 | 0,79 – 4,76 |
| 13 недель | 14,2 – 114,7 | 1,03 – 6,01 |
Отличия от референсных значений может говорить о патологиях матери или плода.
Интерпретация обследования
Первое исследование оценивается только по совокупности всех показателей. Отдельно взятый параметр не может стать основанием для точного заключения. В протоколе фиксируются данные УЗИ, анализа на гормоны, отражаются риски вероятных заболеваний и комплексный медианный коэффициент MoM. Он указывает совокупное отклонение полученных результатов от средних значений. Коэффициент должен находиться в интервале от 0,5 до 2,5. Рассчитывается он специализированными программами.
Что может повлиять на результат
Современное диагностическое оборудование позволяет оценить более 15 параметров плода, построить его объемную реконструкцию для исследования органов на ранних периодах развития, рассчитать возможные риски с высокой точностью. Обращайтесь в хорошо оснащенные клиники и доверяйте специалистам с подтвержденной квалификацией.
Точность методов определения патологий плода на ранних сроках беременности
Клиническая картина хромосомных патологий:
Хромосомные аномалии одна из самых актуальных проблем здравоохранения, по данным ВОЗ:
По состоянию на 2021 год в России применяется несколько методов определения генетических патологий плода:
Ранний пренатальный скрининг
Инвазивная диагностика
Неинвазивное пренатальное тестирование
Ранний пренатальный скрининг
Или по другому комбинированный скрининг I триместра. В России широкое применение РПС по международному стандарту было инициировано Минздравсоцразвития России только в 2009 г. с поэтапным внедрением нового алгоритма диагностики хромосомных патологий плода в субъектах страны в период с 2010 по 2014 [1].
Данный вид диагностики был разработан фондом медицины плода (FMF) и подразумевает под собой проведение ультразвукового исследования и анализа сывороточных маркеров материнской крови (бетта-ХГЧ и PAPP-A). Расчет риска, с учетом индивидуальных особенностей беременной (возраст матери и срок беременности) происходит с помощью унифицированной программы “Astraia” (Астрайя).
Каждая беременная женщина, которая встает на учет знает, что данный вид скрининга предстоит ей в период с 11 до 14 недель. По результатам скрининга женщина может получить как низкий риск рождения ребенка с патологией, так и высокий (граница 1:100).
Какова же точность скрининга I триместра, который проводят каждой беременной женщине в России:
Стоит отметить что 20% детей рожденных с синдромом Дауна (с трисомией 21) были рождены в группе низкого риска. [3]
Также сравнительный анализ показал, что комбинированный скрининг эффективнее исследования только биохимических или ультразвуковых маркеров (87% вместо 71%) [4].
Инвазивная пренатальная диагностика
Данный вид диагностики включает в себя процедуру забора разного вида биоматериала (в зависимости от срока беременности) из полости матки с помощью пункции под контролем УЗИ. Среди беременных процедуру часто называют “прокол”, длительность процедуры (подготовки и самой пункции) от 5 до 7 минут.
У инвазивной пренатальной диагностики есть свои ограничения и риски осложнений [5]:
По данным FMF риски Скидка 50% на тест ДНК отцовство
ООО «Медикал Геномикс» Лицензия № ЛО-69-01-002086 от 06.10.2017
Юр. адрес: г. Тверь, ул. Желябова, 48
ООО «Лаб-Трейдинг», ИНН: 6950225035, ОГРН: 1186952017053, КПП:695001001
Юр. адрес: г. Тверь, ул. 1-Я За Линией Октябрьской Ж/Д, 2, оф. 22
Направление
Гинекология
Власов Роман Сергеевич
Гладкова Ольга Викторовна
Новоселова Анна Александровна
Что такое пренатальный скрининг?
Практически каждая беременная женщина что-то слышала о скриниге и смутное представление для чего он нужен? Многим это словосочетание кажется пугающим и вызывает столь ненужные страхи и тревогу.
Для начала необходимо четко разобраться в понятиях: скрининг-система первичного обследования групп клинически бессимптомных лиц с целью выявления заболевания. Риск- сочетание вероятности и последствий наступления негативных событий.
Пренатальный- скрининг, проводимый во время беременности. Для чего? С целью выявления возможных генетических отклонений у плода. Риски каких генетических заболеваний оцениваются: Дауна, Эдвардса, Патау, Тернера, наиболее часто встречающихся. По определенным биохимическим параметрам (РАРР-А, В-ХГЧ, свободный эстрадиол) оценивают риск возможных генетических отклонений.
Ставший уже классическим, стандартный биохимический пренатальный скрининг, который женщина проходит в женской консультации. Остановимся подробно на нем, разберем поэтапно и трактовку результатов. И на том, что может повлиять на результаты непосредственного биохимического скрининга, как к ложноположительным, так и ложноотрицательным результатам. Скрининг первого триместра беременности – это комплекс диагностических исследований, применяемых у беременных женщин на определенном сроке беременности, для выявления грубых пороков развития плода, а также наличия или отсутствия косвенных признаков патологий развития плода или генетических аномалий. Допустимый срок для проведения скрининга 1 триместра – это 11 недель – 13 недель и 6 дней (см. калькулятор расчета срока беременности по неделям). Ранее или позднее скрининг не проводится, так как в таком случае полученные результаты не будут информативными и достоверными. Наиболее оптимальным сроком считается 11-13 акушерских недель беременности. Этапы: УЗИ экспертного уровня и сдача крови в тот же день, допускается проведение УЗИ накануне. Естественно, кровь сдается натощак. Какие параметры исследуются РАРР-А и В-ХГЧ-гормоны беременности! После получения результатов, врач оценивает их, рассчитывая МоМ-коэффициент.
Данный коэффициент показывает отклонение уровня показателей у данной женщины от средней нормальной величины.
В норме МоМ-коэфициент составляет 0,5-2,5 (при многоплодной беременности до 3,5). И вот получаете результат, в лучшем случае через неделю. Неделя ожидания, беспокойства! Что может повлиять на результаты непосредственно биохимического скрининга- это как факторы самой женщины-курение, прием лекарственных препаратов, течение беременности с осложнениями, так и организационные факторы, например, доставка биологического материала в лабораторию. Исходя из полученных показателей, рассчитывается риск наличия хромосомной патологии. Если риск по результатам этих исследований высокий, то предлагают провести амниоцентез. Это взятие околоплодных вод для проведения более точной диагностики.
В особо трудных случаях может потребоваться кордоцентез – взятие пуповиной крови на анализ. Также могут использовать биопсию ворсин хориона. Все эти методы являются инвазивными и сопряжены с рисками для матери и плода. Поэтому решение о их проведении решается женщиной и ее врачом совместно, с учетом всех рисков проведения и отказа от процедуры.
Биохимический скрининг первого триместра беременности.
Проводится этот этап исследования обязательно после УЗИ. Это важное условие, потому что все биохимические показатели зависят от срока беременности вплоть до дня. Каждый день нормы показателей изменяются. А УЗИ позволяет определить срок беременности с той точностью, что и необходима для проведения правильного исследования.
На момент сдачи крови, у вас уже должны быть результаты УЗИ с указанным сроком беременности исходя из КТР. Также на УЗИ может выявиться замершая беременность, регрессирующая беременность, в таком случае дальнейшее обследование не имеет смысла.
Подготовка к исследованию
Взятие крови проводится натощак! Нежелательно даже пить воду утром этого дня. Если исследование проводится слишком поздно, разрешается выпить немного воды. Лучше взять с собой еду и перекусить сразу после забора крови, нежели нарушать это условие. За 2 дня до назначенного дня исследования следует исключить из рациона все продукты, которые являются сильными аллергенами, даже если у вас никогда на них не было аллергии – это шоколад, орехи, морепродукты, а также очень жирные блюда и копчености. В ином случае риск получить недостоверные результаты значительно повышается.
В очередях к врачу в женских консультациях, на тематических форумах, а порой от самих медиков можно услышать весьма расхожие мнения о целесообразности проведения скринингов при беременности.
Скрининги мало информативны! Они не дают! точного ответа на вопрос, есть ли у вашего ребенка генетические отклонения. Скрининг дает лишь вероятность, а также формирует группу риска. А далее «хождение по мукам»- волнение, тревога, неоднократные посещение генетика, проведение инвазивных процедур, ожидание результатов.
Однако, есть и радостные новости. Для определения генетических отклонений используется неивазивный пренатальный скрининг- НИПТ. Исследование проводиться после 9 недель беременности, тк к этому моменту накапливается достаточное количество генетического материала плода в крови матери. НИПТ-это возможность на ранних сроках с точностью до 99,9% выявить у плода распространенные генетические заболевания. Существует стандартная панель исследований: синдром Дауна, Эдвардса, Патау, Тернера, Кляйнфельтра. В чем заключается метод: будущая мама сдает кровь, не обязательно натощак, расшифровывается непосредственно генетический код плода. Еще одно преимущество: НИПТ не привязан к УЗИ, результат через 2-3 дня. Но пройти экспертное УЗИ с 12-13 нед нужно обязательно. Также молекулярно-генетическое исследование генов плода позволяют определить его группу крови и резус фактор, пол плода. Согласитесь, что данный метод обладает достаточным количеством преимуществ. Многие клиники предлагают сдать расширенную генетическую панораму. О целесообразности такого исследования необходимо проконсультироваться с генетиком. Как правило, достаточно сдать стандартный набор. В нашей Клинике «Олла-МЕД» есть возможность пройти данное исследование, а так же, в случае необходимости, получить консультацию генетика и акушера-гинеколога.
Часто задаваемые вопросы по биохимическому скринингу беременных женщин
Какие тесты проводятся беременным?
В настоящее время Санкт-Петербурге беременным рекомендуют два основных вида исследований:
— анализ на РАРР-А и бета-ХГЧ в сроке 9–13 недель
— анализ на АФП и ХГЧ.
Нужно ли проводить «тройной тест»?
Записаться на прием
Насколько важно точно указывать вес беременной при заборе крови на «белки плода»?
Сдавала анализ крови на белки плода, так как врач назначила их сразу после приема, теперь волнуюсь, так я плотно позавтракала с утра. Не повлияет ли это на результат исследования? Может мне пересдать кровь натощак?
Не беспокойтесь! В отличии от большинства «взрослых» анализов, чувствительных к приему пищи, измерение количества любых белков, поступающих в кровь матери от плода, от времени приема пищи не зависит. Здесь самое главное – точно знать срок беременности, установленный по УЗИ. Пересдавать анализ не имеет смысла. А завтракать и дальше в течение дня принимать пищу чаще, чем обычно, беременным очень важно.
В клиниках, где возможен индивидуальный подход к обследованию беременных, и конечно, у нас в Центре медицины плода кровь на скрининговые тесты можно сдать в течение всего рабочего дня.
Записаться на прием
В настоящее время безусловным преимуществом обладает первый. Доказано, что он более специфичен для оценки рисков по хромосомной патологии, в том числе и синдрому Дауна. Его важное преимущество – он проводится в первом триместре, можно сдавать кровь уже с наступления 9 недели беременности (определенной по размерам плода на УЗИ). Самыми оптимальными сроками для этого анализа являются 9 – 12 неделя. Допускается срок исследования почти до 14 (13 недель 6 дней), но достоверность оценки рисков будет ниже.
Если вы прошли полное исследование в первом триместре, выполнили УЗИ и получили заключение врача-генетика о низком риске для плода по хромосомной патологии, исследование на АФП и ХГЧ проводить не стоит.
В особых случаях после первого скрининга назначается тест на АФП и ХГЧ как дополнительный тест по рекомендации генетика.
Если Вы пропустили сроки первого скринингового теста, то, конечно, Вам необходимо в сроке 15 – 18 недель сдать кровь хотя бы на второй.
Хотелось бы подчеркнуть, что по рекомендации международных экспертов по пренатальной диагностике анализ на РАРР-А и бета-ХГЧ в сроке 9 – 12 недель рекомендован в любом возрасте всем беременным женщинам.
Я проходила процедуру ЭКО и использовала донорскую клетку, так как свои клетки в 46 лет уже не созревают. Сейчас 12 недель. Как мне правильно пройти биохимический тест?
Вам нужно срочно сдать кровь на РАРР-А и бета-ХГЧ и выполнить УЗИ. От Вашего возраста, процедуры ЭКО само количество белков не меняется. И риск «по белкам» будет оценен в зависимости от определенных концентраций.
Но компьютерная программа считает «объединенные» риски – по белкам, по УЗИ и по возрасту женщины, точнее, по «возрасту яйцеклетки». Соответственно, для этого анализа в направлении для расчетов должен быть указан возраст донора яйцеклетки. Если он совсем точно Вам не известен, можно произвести расчет по низкому возрастному риску, так как все доноры имеют возрастные ограничения для участия в программе ЭКО. Если Вам уже провели расчет по Вашему возрасту, не страшно, мы можем провести переоценку рисков с учетом реальных данных и выдать Вам Медико-генетическое заключение по результатам пренатальных исследований.
Все ультразвуковые обследования в центре проводятся по международным стандартам FMF (Fetal Medicine Foundation) и ISUOG (Международного общества ультразвука в акушерстве и гинекологии).
Врачи ультразвуковой диагностики имеют международные сертификаты Fetal Medicine Foundation (Фонд медицины плода, Великобритания), которые подтверждаются ежегодно.
Мы беремя за самые сложные случаи и, при необходимости, возможно проведение консультации со специалистами Госпиталя Королевского Колледжа, King’s College Hospital (Лондон, Великобритания).
Возможности этих приборов позволяют говорить о новом уровне информативности.
Записаться на прием
Записаться на прием и получить экспертное мнение наших специалистов ультразвуковой диагностики вы можете по телефону единого контакт центра +7 (812) 458-00-00
Биохимический скрининг патологии плода при беременности
Скрининговыми называют методы исследования, которые могут применяться для массового обследования благодаря своей безопасности и простоте проведения
Скрининговыми называют методы исследования, которые могут применяться для массового обследования благодаря своей безопасности и простоте проведения.
Биохимический скрининг – это определения в крови некоторых специфических веществ («маркеров»), которые изменяются при определенных патологиях. При беременности проводится биохимический скрининг на пороки развития нервной трубки (головного и спинного мозга) и хромосомные аномалии (синдром Дауна и синдром Эдвардса).

Показания для проведения биохимического скрининга
Некоторые врачи считают, что биохимический скрининг надо рекомендовать всем беременным женщинам, так как от патологии плода никто не застрахован. ВОЗ рекомендует всем беременным проводить скрининг второго триместра («тройной тест»).
Однако есть и другая точка зрения, что данное исследование должно проводиться только женщинам, имеющим факторы риска. В настоящее время в нашей стране бесплатно направляются на биохимический скрининг только такие женщины, хотя существует приказ, что все женщины должны быть направлены во втором триместре на анализ АФП и ХГЧ. Это можно объяснить тем, что в большинстве больниц и консультаций отсутствует возможность для определения необходимых показателей, приходится направлять женщин в МГЦ, а он может дать ограниченное количество направлений.
К факторам риска относят:
1. Возраст женщины (более 35 лет);
2. Наличие в семье ребенка с хромосомными аномалиями;
3. Близкородственный брак;
4. Прием в начале беременности некоторых лекарств, противопоказанных при беременности (например, цитостатиков или антиэпилептических препаратов);
5. Длительная угроза прерывания беременности;
6. 2 и более выкидыша ранее;
7. Отклонение от нормы результатов УЗИ;
8. Облучение одного из супругов перед зачатием.
Биохимический скрининг первого триместра («Двойной тест»)
Биохимический скрининг первого триместра проводится в 11-13 недель беременности. При этом определяются 2 показателя: ХГЧ и РАРР-а (белок ассоциированный с беременностью). Определяются не только абсолютные значения показателей, но и МоМ. МоМ это отклонение показателя от среднего значения для данного срока, он измеряется как соотношение полученного и среднего значений показателей. Чем ближе МоМ к единице, тем ближе значение показателя к среднему.
Резко повышает достоверность метода оценка данных в совокупности с результатами УЗИ. По УЗИ оцениваются визуализация (видимость) носовой кости (в норме ее видно в 11 недель у 98% детей, при синдроме Дауна носовую кость в 11 недель не видно у 70% детей) и толщина воротникового пространства (в норме не превышает 3 мм). Это очень важные показатели, оценить которые можно только в первом триместре.
Если по результатам двойного теста и УЗИ выявляется высокий риск патологии, рекомендуется инвазивная диагностика – биопсия хориона.
При небольших отклонениях рекомендуется проведения скрининга второго триместра.
Эффективность выявления синдрома Дауна и синдрома Эдвардса при проведении скрининга первого триместра составляет 60%, ложноотрицательных результатов около 13%. Если оценивать тест в совокупности с результатами УЗИ то снижается количество ложноотрицательных результатов и повышается эффективность выявления до 85%. Пороки развития нервной трубки по результатам двойного теста не выявляются.
Биохимический скрининг второго триместра («Тройной тест»)
Биохимический скрининг второго триместра проводится в 15-20 недель, оптимально проведение в 16-18 недель.
В этом сроке определяется три показателя: АФП, ХГЧ и НЭ (неконъюгированный эстриол). Также как и в первом триместре определяются уровень этих веществ и МоМ.
Иногда во втором триместре ограничиваются лишь определением АФП и ХГЧ, либо вообще только АФП. Диагностическая ценность теста при этом значительно снижается.
При синдроме Дауна обычно АФП снижен, а ХГЧ повышен. При синдроме Эдвардса АФП нормальный, а ХГЧ низкий. При дефектах развития нервной трубки повышен АФП, остальные показатели в норме. Повышение АФП может быть также при дефектах заращения передней брюшной стенки и при аномалиях почек у плода. Диагностически значимым может считаться только повышение АФП в 2,5 и более раза.
Данный тест позволяет выявить до 90% случаев пороков развития нервной трубки. При синдроме Дауна и синдроме Эдвардса отклонения в показателях тройного теста наблюдаются лишь в 70% случаев, то есть 30% ложноотрицательных результатов. Ложноположительных результатов при этом около 10%.

При проведении скрининга и первого, и второго триместра, с учетом результатов УЗИ, эффективность выявления дефектов нервной трубки составляет 98%, а синдромов Дауна и Эдвардса 93%, а ложноположительные результаты встречаются лишь в 1-2% случаев.
При выявлении высокого риска женщину направляют на кордоцентез.
Что влияет на результаты теста
Как в первом, так и во втором триместре на результаты теста могут влиять многие факторы. При оценке риска они обязательно должны учитываться.
1. Многоплодная беременность. При этом обычно показатели повышены, риск рассчитать невозможно, проведение биохимического скрининга не целесообразно;
3. Вес женщины. При большой массе тела показатели могут быть повышены, у худышек наоборот снижены;
Повлиять на результаты анализов могут также вредные привычки, особенно курение при беременности, заболевание матери при сдаче анализа (например, простуда), сахарный диабет у матери.
Иногда имеет место неправильное определение срока беременности, и биохимический скрининг проводится в не соответствующие сроки. Может быть неправильное указание срока беременности на направлении, следовательно и риск рассчитывается неправильно.
Высоким уровнем риска считается риск 1:380-1:250. Женщинам с таким уровнем риска необходимо более детальное обследование – повтор УЗИ, дополнительный опрос, позволяющий выявить факторы, которые могли повлиять на результат. Лишь часть из этих женщин направляются на кордоцентез.
При этом нужно сравнить риск по результатам биохимического скрининга и риск кордоцентеза. Риск выкидыша или преждевременных родов при кордоцентезе составляет примерно 2%, то есть 1:50.