Что может привести к беременности
Что может привести к беременности
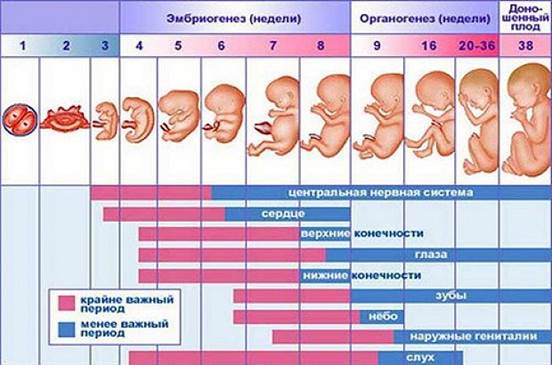
Рис.1 Внутриутробное развитие
Различают 3 вида патологических вариантов воздействия лекарственных средств на развитие плода: эмбриотоксический, тератогенный,фетотоксический. Эмбриотоксическое действие лекарственных препаратов, возникающее в первые 2-3 недели беременности, отмечается в негативном влиянии на зиготу и бластоцисту. Как следствие, может возникнуть гибель плода или морфофункциональные нарушения клеточных систем. Среди препаратов, которые вызывающие эмбриотоксическое действие выделяют противоопухолевые средства, противосудорожные препараты, никотин, эстрогены, гестогены, минералокортикоиды, антибиотики, сульфаниламиды, мочегонные препараты. (Табл. 1) Тератогенные эффекты, возникающие с 3 недели эмбриогенеза, вызывают нарушения биохимического, морфологического и функционального характера. Действие зависит от химической структуры, способности проникать через плаценту, дозировки препарата и скорость выведение лекарства из организма матери. По опасности препараты с тератогенными эффектами делятся на 3 группы: препараты, высоко опасные для плода, их употребление категорически запрещается даже за 6 месяцев до беременности, лекарства с определенной тератогенной опасностью, препараты, вызывающие отклонения при наличии определенных условий, например, высокий возраст беременной женщины, дозы применяемых лекарств [6]. Препараты с тератогенными эффектами являются наиболее опасными, так как они действуют на плод во время гистогенеза и органогенеза. Таким образом нарушение дифференцировки тканей может привести к порокам опорно-двигательной системы, а также внутренних органов. К таким средствам относятся: противоэпилептические средства, препараты половых гормонов, антибиотики, антикоагулянты, анальгетики, антидепрессанты, противомалярийные и противоопухолевые средства. Также известно, что прием ретиноидов, которые оказывают тератогенный эффект, вызывал врожденные аномалии развития, даже если курс лечения был завершен до начала беременности. (Табл. 1) [2,7]. Фетотоксическое действие наблюдается с 14-ой по 38-ую неделю беременности. Вызывают дисфункцию жизненно-важных систем органов. Примеры препаратов: аминогликозидные антибиотики, бета-адреномиметики и т.д. ( Табл. 1) [2,7] Лекарственные препараты проникают в организм плода через систему «мать-плацента-плод». Безусловно, самым важным органом во время беременности является плацента. Она служит своеобразным барьером между организмом матери и плода. Изначально толщина плаценты достигает 25мкм, но ближе к завершению беременности плацента становится заметно тоньше, ее толщина достигает 2 мкм. Этот факт способствует более легкому проникновению лекарств через плацентарный барьер в кровь плода. Также на ослабление плацентарного барьера влияют различные заболевания, например, сахарный диабет. Способность к проникновению различных веществ через плаценту обусловлена различными факторами, среди которых морфофункциональное состояние плаценты, плацентарный кровоток, физико-химическая характеристика лекарственных веществ и т.д. Известно, что большей проницаемостью через плаценту обладают низкомолекулярные вещества. Проникновение различных веществ через плаценту возможно различными путями, среди которых пиноцитоз, диффузия, активный транспорт. После проникновения лекарственного препарата происходит его дальнейшее попадание в пупочную вену, поэтому препарат достигает главных органов, например, сердце и мозг, минуя печень. Также важной проблемой является то, что некоторые препараты могут несколько раз циркулировать по организму плода, вызывая у него больший риск возникновения аномалий и пороков [8].
Таблица 1. Влияние лекарственных препаратов на развитие плода в первом, втором и третьем триместре беременности [4,5,9].
Болезни, препятствующие беременности
Возможность зачать, благополучно выносить и без проблем родить ребёнка – это настоящее счастье для семьи. Но, к сожалению, такое счастье доступно далеко не каждой супружеской паре – многие из них годами пытаются родить наследника, но безрезультатно. По мнению специалистов, если в течение года-двух у пары, живущей регулярной половой жизнью без средств предохранения, не наступает желаемая беременность – им необходимо обратиться к врачу. Ведь препятствием для появления малыша на свет может стать множество болезней – как мужских, так и женских, как непосредственно связанных с половой сферой, так и не имеющих такой связи. Этим болезням и будет посвящена данная статья.
Заболевания у женщины
Среди заболеваний женской половой сферы, которые могут стать причиной бесплодия, лидируют непроходимость маточных труб, эндометриоз, поликистоз яичников и опухоли.
Непроходимость маточных труб
Непроходимость маточных (фаллопиевых) труб в подавляющем большинстве случаев появляется во время воспалительных заболеваний женских половых органов, возникающих вследствие инфекций, переохлаждения или хирургических вмешательств.
Именно по маточным трубам вышедшая из яичника яйцеклетка движется в полость матки, чтобы после оплодотворения прикрепиться к маточной стенке и продолжить развиваться в зародыш, а затем и плод. Воспалительные изменения приводят к слипанию внутренней слизистой выстилки труб, резкому сужению или даже полному перекрытию их просвета и, как результат – к невозможности прохождения сквозь такую трубу яйцеклетки.
Впрочем, в некоторых случаях, когда труба сужена, но просвет в ней всё-таки есть, возможность наступления беременности сохраняется, однако такая беременность чревата опасными для жизни женщины осложнениями. Речь идёт о внематочной беременности, когда крохотный по сравнению с яйцеклеткой сперматозоид сквозь суженную трубу пройти может, оплодотворение им яйцеклетки происходит, но сама яйцеклетка уже не опускается в полость матки. В течение нескольких недель такая беременность может развиваться и в фаллопиевой трубе, однако всё равно рано или поздно наступает момент, когда плоду не хватает места, и труба разрывается.
Эндометриоз
Ещё одна частая причина женского бесплодия – эндометриоз. Это заболевание, причины которого до сих пор досконально не изучены, проявляется появлением участков внутренней выстилки полости матки на поверхности различных органов малого таза. Слизистая оболочка матки уникальна по своему строению, она имеет два слоя, и один из них, наружный, если женщина не беременна, один раз в месяц полностью отслаивается, что сопровождается кровотечением.
Точно так же ведут себя и участки маточной слизистой на других органах – это небольшие участки узелков, разрастаний, которые раз в месяц набухают и даже кровоточат. И если такой участок находится, например, на наружной стенке матки, он не будет проявляться ничем кроме умеренных болей в животе раз в месяц, связанных с раздражением брюшины кровью и обычно совпадающих с менструальным кровотечением. Но появление участка слизистой оболочки матки в просвете маточной трубы может привести к её непроходимости – полной или частичной.
Поликистоз яичников
Поликистоз яичников – ещё одно заболевание, провоцирующее развитие бесплодия. При этой болезни яичники вследствие гормональных сбоев в подростковом возрасте или в связи с врождёнными особенностями своего строения имеют слишком плотную наружную оболочку. В норме яйцеклетка находится внутри яичника в специальном пузырьке – фолликуле, который под влиянием гормонального цикла постепенно приближается к поверхности яичника и в определённый момент разрывается, выпуская наружу готовую к оплодотворению яйцеклетку. При поликистозе фолликулы не могут разорваться, и яичник постепенно превращается в гроздь кист, заполненных жидкостью. Разумеется, так как выход яйцеклетки не происходит, то и оплодотворение её невозможно.
Опухолевые заболевания
Опухолевые заболевания половой сферы. Злокачественные опухоли в подавляющем большинстве случаев являются показанием к радикальной операции с удалением всего пораженного органа. Кроме того, как правило, такие опухоли являются гормонально-зависимыми, и беременность может лишь усугубить и активизировать их течение.
Однако и доброкачественные опухоли – довольно распространённые миомы и фибромы – могут стать непреодолимым препятствием для вынашивания ребёнка. Зачатие в таких случаях обычно происходит без проблем, оплодотворённая яйцеклетка прикрепляется к стенке матки, однако опухоль, особенно если она располагается в подслизистом слое матки, может начать сильно кровоточить, что создаёт серьёзную угрозу не только для беременности, но и для жизни женщины.
Выкидыши и замершие беременности в прошлом – также серьёзный повод для того, чтобы обратить самое пристальное внимание на состояние здоровья женщины. Без причины беременность не прерывается – значит, виной тому были инфекция, или гормональный сбой, или сильный стресс. Причину эту необходимо выявить и обязательно вылечить или предотвратить, иначе один выкидыш может перерасти в привычное невынашивание беременности, а это очень тяжелое во всех отношениях состояние.
Заболевания у пары
Серьёзным препятствием для зачатия и вынашивания ребёнка могут стать заболевания, передающиеся половым путём – набор инфекционных заболеваний, которые могут не только провоцировать бурное воспаление внутренних половых органов и механически препятствовать зачатию, но даже вызывать преждевременное прерывание беременности, или развитие уродств плода.
Поэтому очень важно ещё до наступления беременности сдать анализы на такие заболевания (как правило, это исследование комплексное, сразу на несколько десятков инфекций), и при необходимости – вылечить их, причём сделать это обоим будущим родителям – ведь в некоторых случаях заболевания могут протекать в скрытой, стёртой форме и, например, только у мужчины. Но при наступлении беременности инфекция проявится и в организме будущей мамы, и последствия этого могут быть печальны.
Помимо заболеваний сугубо половой сферы женщины, существует и ряд общесоматических болезней, которые могут стать непреодолимым препятствием для счастливого материнства.
Гормональные отклонения
Одной из самых распространённых таких болезней является ожирение. Дело в том, что жировая ткань – это гормонально-активная субстанция, и её избыток в женском организме напрямую нарушает нормальное течение гормональных процессов. При выраженном ожирении наступление беременности невозможно, но и умеренные его формы могут вызывать серьёзные осложнения хода беременности и родов.
Однако не менее чем ожирение, опасна и недостаточная масса тела женщины. Причина та же – жировая ткань гормонально-активна, и при её недостаточном содержании в организме половой цикл женщины останавливается. Прекращаются месячные, становится невозможным зачатие. Кстати, избыток или недостаток массы тела у мужчин работает точно так же – вызывает нарушение или прекращение выработки спермы и бесплодие.
К счастью, при нормализации массы тела гормональные процессы в большинстве случаев приходят в норму, и материнство становится возможным без дополнительного лечения.
Любые заболевания органов эндокринной системы могут приводить к бесплодию. Это не значит, что при болезнях щитовидной железы или, например, диабете беременность и рождение ребёнка невозможны. Однако эти заболевания могут вызвать серьёзные осложнения хода беременности, и поэтому при их наличии женщине необходимо особенно внимательное наблюдение у врача.
Прочие заболевания
Ещё одной причиной бесплодия могут стать болезни, вызывающие угнетение иммунной системы – к ним относятся ВИЧ, туберкулёз, некоторые системные заболевания соединительной ткани, такие как волчанка и артриты.
Курс химио- или лучевой терапии, пройденный в прошлом, причём как женщиной, так и мужчиной, также в ряде случаев приводит к бесплодию.
Заболевания у мужчины
Давно известно, что “виновницей” бездетности не всегда является женщина. Существуют и чисто “мужские” причины бесплодия пары.
Так, одной из причин мужского бесплодия может стать свинка, или эпидемический паротит, перенесённый в период полового созревания и после него. Безобидное для маленького мальчика воспаление околоушных слюнных желез для подростка или взрослого мужчины становится роковым, так как нарушает процессы созревания сперматозоидов в яичках. Именно поэтому мужчине так важно делать все плановые профилактические прививки против паротита.
Неопущение яичек в мошонку – достаточно частый порок развития. Изначально в ходе внутриутробного развития яички закладываются и развиваются в брюшной полости, откуда затем выходят в мошонку. Обычно это происходит на шестом месяце внутриутробного развития, однако в некоторых случаях и позже, уже после рождения малыша. Если яички не опустились к году – следует обратиться к врачу и при необходимости – прооперировать мальчика до начала полового созревания. Яички в мошонке – это физиологическая необходимость организма, так как нормальная температура для образования сперматозоидов – 35 градусов (а в брюшной полости температура гораздо выше, до 38). И, если яички так и останутся внутри, сперматозоиды не смогут развиваться в них.
Воспалительные заболевания яичек, их придатков и уретры привозят как к нарушению процесса выработки спермы, так и к механической непроходимости канальцев, по которым сперматозоиды или сперма выводятся наружу.
Гормональные заболевания, особенно нарушение баланса женских и мужских половых гормонов вследствие болезни надпочечников – ещё одна частая причина мужского бесплодия.
Сильнодействующие лекарственные препараты: антибиотики, анальгетики, иммунодепрессанты, гормональные препараты, противоопухолевые средства, и даже некоторые витамины (в частности, витамин С) – принимаемые в больших дозах, зачастую бесконтрольно, причём как женщиной, так и мужчиной, также могут стать непреодолимым препятствием для счастливого родительства.
Разумеется, перечень заболеваний, приводящих к бесплодию, гораздо шире, в статье перечислены лишь самые распространённые патологии. Для того чтобы исключить эти болезни и найти истинную причину, препятствующую зачатию, обоим супругам важно пройти всестороннее медицинское обследование. Наша клиника в Санкт-Петербурге обладает всеми необходимыми средствами для постановки точного диагноза и эффективного лечения причины вашего бесплодия. И когда вы пройдете курс лечения, ваши мечты о малыше непременно станут явью.
Факторы способствующие зачатию
Очень часто женщины репродуктивного возраста, задаются элементарным вопросом: «А что же нужно для того, чтобы наступила запланированная беременность?». В последнее время в целом повысилась внутренняя ответственность будущей матери по отношению к своей беременности и своему будущему потомству. Какие факторы способствуют зачатию? Какие мешают? В чем причина того, что возникает бесплодие? И кто виноват: он или она?
К началу нашей эры на земле было около 300 млн. человек. В настоящее время на планете Земля по данным различных источников насчитывается более 6 миллиардов человек. Это стало возможным благодаря одной из основных функций человека – воспроизводить себе подобных, что является основным фактором, гарантирующим существование биологического вида.
Начнем с главного, точнее, с определения понятия «репродуктивное здоровье», которое дано Всемирной организацией здравоохранения (ВОЗ): «Репродуктивное здоровье – это состояние полного физического, умственного и социального благополучия во всех вопросах, касающихся репродуктивной системы, ее функции и процессов, включая воспроизводство потомства и гармонию в психосексуальных отношениях в семье». Основываясь на данном понятии, факторы, способствующие зачатию можно разделить на следующие:
Ниже, остановимся на каждом из факторов более подробно:
Физические факторы
Данное понятие включает в себя функционирование женской и мужской репродуктивной системы таким образом, что становится возможным встреча яйцеклетки со сперматозоидом, продвижение оплодотворенной яйцеклетки по маточной трубе, имплантация эмбриона в полости, его развитие и рождение.

Это всегда комплексная проблема, при этом практически в равной степени связанная, как с женскими факторами бесплодия, так и с мужскими. Женщина является причиной бесплодия в 45% случаев, мужчина – в 40%, оба супруга – в 15%. Так что доля мужского и женского бесплодия в данной проблеме практически одинакова.
ВОЗ выделено 22 фактора женского бесплодия и 18 мужского. К основным факторам женского бесплодия относятся спаечный процесс в малом тазу, эндометриоз, приобретенная патология матки и шейки матки (например, миома матки), врожденные аномалии половых органов и проч. Выделены также и «ятрогенные причины», т.е. те, которые связаны с предыдущим лечением. К этим состояниям можно отнести, например, ситуацию, при которой у женщины удалены обе маточные трубы после предшествующих внематочных беременностей. В этом случае зачатие естественным путем становится абсолютно невозможным.
К внутренним половым органам женщины относятся яичники, маточные трубы, матка и влагалище. Для нормального зачатия необходимо наличие овуляции у женщины, которая происходит в середине цикле, наличие проходимых маточных труб, удовлетворительное состояние полости матки и матки для возможной имплантации эмбриона. От мужчины требуется нормальное качество спермы, которая проникает через шейку матки, далее в маточную трубу, где и происходит оплодотворение. Важным условием является также возможность проникновения спермы через шейку матки. В некоторых случаях слизь, которая вырабатывается у женщины, губительна для сперматозоидов, инактивирует и обездвиживает их. Эта форма бесплодия относится к иммунологической.
Существует мнение, что для повышения вероятности зачатия необходимо использовать некоторые позы. Достаточно часто практический врач сталкивается с рассказами о « березке» и прочих положениях, которые, по мнению обывателя, могут увеличить долгожданные шансы, и вопросами «как лучше?». Сами подумайте: размеры сперматозоида 50-60 мкм, размеры канала – около 1 мм в худшем случае. Во-первых, изменения положения тела никаким образом существенно не повлияет на угол между шейкой и телом матки, которое фиксировано связками. Во-вторых, никак не приведет к увеличению просвета шейки, в который итак «с запасом» входит сперматозоид по своим размерам. В некоторых случаях эффективность использования «березки» возможно объяснить просто случайностью или какими-то психологическими моментами, а уже никак ни с физическими явлениями, происходящими в этом случае. Самое главное – это возможность цервикальной (шеечной) слизи транспортировать сперматозоиды в полость матки. На эту функцию слизи отрицательное влияние могут оказать инфекции и гормональные нарушения.
В норме матка относительно шейки может располагаться кпереди и кзади. Иногда – чуть правее или левее. Однако, анатомические особенности положения матки также не оказывают влияния на эффективность зачатия. Женщины с маткой, отклоненной кзади, беременеют также часто при прочих равных условиях, как и женщины с условно «нормальным» положением матки кпереди. К сожалению, процесс обследования при бесплодии в России очень затянут. По данным академика Кулакова В.И. до момента обращения в профильные стационары, занимающиеся бесплодием, в среднем проходит 7±2,5 года. А фактор возраста, особенно женщины, в данной ситуации играет достаточно весомую роль. Иногда после проведения оперативного лечения, например, по поводу миомы матки, приходится ждать полного заживления в течение 8-12 месяцев, что не очень положительно для женщин среднего и старшего репродуктивного возраста. А оперируются достаточно поздно – иногда лапароскопию можно было провести на несколько лет раньше, да и миома матки в то время была меньших размеров.
Мужской фактор бесплодия также играет немаловажную роль. При обнаружении патологической спермы нужно обратить внимание на следующие моменты:
Одним из основных факторов, влияющих на зачатие, являются инфекции, передающиеся половым путем (гонорейная, хламидийная, трихомонадная и проч.). Большую тревогу у врачей, как у гинекологов, так и андрологов, вызывает увеличение их количества за последние годы. По прогнозу, ожидается нарастание этой ситуации, поскольку население не использует дополнительные средства контрацепции, способных предохранить от инфекций, которые в последствии приведут к необратимым изменениям в репродуктивной системе.
Психологические факторы
Следует отметить, что у некоторых женщин с психогенным фактором бесплодия присутствует амбивалентность, т.е. двойственность в своих желаниях. Объясняется это тем, что они мотив деторождения увязывают не только с процессом воспроизводства, как заложено природой, а также потребностью в заботе о ребенке и желании воспитать «хорошего человека», а в глубине души имеют совершенно иные причины, например, «удержать мужа», «найти поддержку» и проч. По данным некоторых отечественных авторов 25% женщин, активно декларирующих желание иметь детей, на самом деле этого просто не хотят.
Интересны также данные немецкого ученого Knorre P., который наблюдал бездетных женщины, у которых в ходе лечения изменялся диагноз: после лечения отсутствия овуляции у них выявлялась непроходимость маточных труб, после оперативной коррекции труб цикл становился нестабильным и приходилось вновь работать с овуляцией и т.д.. В связи с этим, автор сделал заключение о том, что желание иметь ребенка у этих женщин является сомнительным, таким образом, что между добровольной бездетностью и бесплодием в данном случае нет совершенно никакой разницы.

В последнее время также очень много пишется о кармических причинах бесплодия. В данной ситуации необходимо подключение психологов, владеющих техникой психо-генетического анализа для помощи в решении подобных проблем.
Зарубежные психологи также отмечают важность влияния эмоционального состояния женщины на эффективность лечения бесплодия. У женщин, которые не смогли справиться со своей депрессией, частота наступления беременности была вдвое ниже, чем у тех, которые смогли преодолеть свое тяжелое эмоциональное состояние.
В случае наличия у пары психологических факторов, препятствующих нормальному зачатию, необходимо проводить психотерапевтическое лечение, рекомендуется также иглорефлексотерапия, занятия йогой и цигуном. Эти процедуры и занятия помогут парам разобраться в себе (в работу также необходимо включать родственников женщины и мужа), определиться с доминирующими факторами, что повысит вероятность наступления желаемой беременности в том случае, если она действительно нужна.
Социальные факторы
Бесплодие является причиной 25% разводов, поскольку отсутствие желанных детей, безуспешность попыток преодолеть бесплодие приводит к разочарованиям, отчаянию, развитию чувства беспомощности безысходности. В конечном итоге – разрушению семьи.
Медико-социальные исследования, проведенные в Научном Центре акушерства и гинекологии «Росмедтехнологий» доказали, что у 93% женщин бесплодие приводит к снижению социальной адаптации, профессиональной активности и повышает число разводов.
Предрасполагающими факторами для снижения возможности зачатия по данным ряда авторов являются следующие:
Семейным парам необходимо абстрагироваться от данной проблемы, «закрыть глаза и уши», дабы не выслушивать неинтересное мнение окружающих, помнить, что это касается только их двоих. А самое главное, определиться в своих чувствах, планах и желаниях. При правильной трактовке самих себя и своих отношений, результаты при отсутствии медицинских проблем, не заставят себя долго ждать.
Таким образом, факторов, способствующих зачатию достаточно много. Это и аспекты здоровья, и психолого-социального благополучия. Своевременное осознание проблемы, правильное и быстрое решение, поможет максимально быстро получить желаемый результат, сохранить свое здоровье и воспроизвести здоровое потомство.