Что можно есть после легирования вен пищевода
Эндоскопическое лигирование вен желудка и пищевода
Лигирование вен пищевода – это малоинвазивная операция, которая выполняется с использованием эндоскопических технологий. Из-за своей высокой эффективности, безболезненности и малотравматичности методика стала «золотым стандартом» в комплексном лечение портальной гипертензии, возникающей на фоне серьёзных заболеваний печени. Лигирование вен помогает предотвратить кровотечения, которые часто заканчиваются летальным исходом.
Суть метода заключается в том, что варикозно расширенные вены пищевода перевязываются специальными гибкими кольцами из латекса. В результате кровоток прекращается, что ведёт к дальнейшему склерозированию. На каждую вену накладывается 1-2 кольца.
Лигирование вен пищевода в «СМ-Клиника» – это:
Цель вмешательства
Главная цель эндоскопического лигирования вен пищевода – это профилактика и остановка кровотечений. Они несут значительную угрозу здоровью и жизни пациентов. При первом кровотечении летальность составляет примерно 20 %, при втором – до 50 %, а при третьем – до 90 %.
О необходимости выполнения процедуры становится ясно в результате эндоскопического исследования при обнаружении варикозно расширенных вен пищевода.
Показания к лигированию вен пищевода
Вмешательство назначается пациентам для:
Как проходит лигирование вен пищевода
В «СМ-Клиника» перед лигированием вен пищевода пациента укладывают на кушетку на бок и погружают в медикаментозный сон. Между верхней и нижней челюстями помещается специальный загубник. Он позволяет предупредить повреждение гибкого эндоскопа зубами. Вмешательство включает несколько этапов:
Диетические рекомендации для пациентов после продольной резекции желудка
На третий день после операции
Необходимо выпить не менее 2-3 литров несладкой жидкости. Разрешается пить:
Следует пить медленно, небольшими глотками. Напиток должен быть комнатной температуры.
В течение 1 и 2 недели после операции:
1. Разрешается употребление любых несладких жидкостей:
2. В сутки должно поступать не менее 100г белка.
3. Необходимо избегать употребления газированных и алкогольных напитков.
4. Следует пить небольшими глотками.
3 и 4 неделя после операции:
| ПРОДУКТЫ | ПОРЦИЯ | СОДЕРЖАНИЕ БЕЛКА, г. |
| Несладкие жидкости | Неограниченно | 0 |
| Обезжиренное или 1% молоко | 1/2 стакана | 4 |
| Несладкий йогурт | 100 мл | 2,5 |
| Мясное детское питание или приготовленное в домашних условиях пюре из постного мяса или креветок | 30 г | 7 |
| Фасоль (красная, белая, черная) и чечевица | 1/4 стакана | 4 |
| Обезжиренный (или низкокакорийный) творог, сыр моцарелла или сыр рикотта | 1/4 стакана | 7-8 |
| Взбитые яйца | 1 шт | 6 |
| Тофу, пюре | 1/4 стакана | 5 |
¼ стакана=4 столовые ложки
Примерное меню:
8:00 1 яйцо
9:00 1 стакан воды, или 1 чашка кофе без кофеина, или чая
10:00 Напиток, содержащий 30г белка.
11:00 2 столовые ложки обезжиренного или низкокалорийного творога
12:00 1 стакан воды или лимонада без сахара
13:00 2 столовые ложки пюре из курицы и 1 столовая ложка пюре из моркови
14:00 1 стакан воды или лимонада без сахара
15:00 Белковый напиток, содержащий 30 г белка.
17:00 1 стакан воды
18:00 1 стакан супа-пюре из курицы (см.рецепт ниже)
19:00 1 стакан воды или сока, не содержащего сахар
20:00 1 стакан воды
Варианты рецептов:
Суп-пюре из курицы ( в 1 стакане содержится 14 г белка).
Смешайте 1/3 стакана обезжиренного сухого молока, 1 чайную ложку куриного бульона, и 1 мерную ложку протеинового порошка. Добавьте 2 чайные ложки теплой воды.
Мусс из тунца ( в 1 стакане содержится 12 г белка).
Возьмите 2 банки консервированного в собственном соку тунца, 2 столовые ложки низкокалорийного майонеза, 2 столовые ложки низкокалорийной сметаны, 2 столовые ложки низкокалорийного сливочного сыра, ½ стакана измельченного лука шалот, 1 столовую ложку лимонного сока, ¼ чайной ложки молотого перца, ½ чайной ложки семян сельдерея и взбейте в блендере до получения однородной массы.
Начиная с 5 недели после операции, Вы можете перейти на «мягкую» диету
Это означает, что к Вашему прежнему рациону питания можно добавить новые продукты. «Мягкой» эта диета называется потому, что все употребляемые продукты должны быть приготовлены таким образом, чтобы Вы легко смогли их размять с помощью вилки.
Если в Вашем рационе достаточное количество белка (более 90г), Вы можете добавить измельченные фрукты и овощи.
В результате приготовления, овощи должны быть мягкой консистенции. Вы также можете включить в рацион спелые фрукты без кожуры.
Запрещается употреблять консервированные в сиропе фрукты, сладкие фруктовые соки, а также овощи, приготовленные в растительном или сливочном масле.
ЗАПРЕЩЕННЫЕ ПРОДУКТЫ
РАЗРЕШЕННЫЕ ПРОДУКТЫ
Если Ваш рацион содержит более 90 г белка в день, Вы можете добавить:
Напитки:
Продукты с высоким содержанием белка, рекомендуемые к употреблению
| ПРОДУКТ | ПОРЦИЯ | КАЛОРИЙНОСТЬ | СОДЕРЖАНИЕ БЕЛКА, г. |
| Фасоль запеченная или консервированная | ¼ стакана | 62 | 3,5 |
| Говядина, вырезка | 30 г | 48 | 7 |
| Говядина, корейка | 30 г | 59 | 7 |
| Творог 1% жирности | ¼ стакана | 41 | 7 |
| Сыр сливочный | ¼ стакана | 55 | 6,7 |
| Сыр Пармезан | ¼ стакана | 128 | 12 |
| Сыр Моцарелла | 30 г | 78 | 8 |
| Сыр Рикотта | ¼ стакана | 90 | 8 |
| Куриная грудка без кожи | 30 г | 46 | 9 |
| Куриная ножка | 30 г | 54 | 7 |
| Треска, запеченная | 30 г | 30 | 7 |
| Краб, приготовленный на пару | 30 г | 27 | 6 |
| Яйцо | 1 шт | 78 | 6 |
| Камбала | 30 г | 21 | 7 |
| Палтус | 30 г | 40 | 7 |
| Постная ветчина | 30 г | 44 | 7 |
| Лобстер, приготовленный на пару | 30 г | 26 | 5 |
| Молоко 1% жирности | ½ стакана | 43 | 4 |
| Свинина, вырезка | 30 г | 47 | 6 |
| Свинина, корейка | 30 г | 57 | 7 |
| Лосось, запеченный | 30 г | 52 | 7 |
| Креветки, приготовленные на пару | 30 г | 28 | 6 |
| Стейк, филе | 30 г | 55 | 9 |
| Тофу | ¼ стакана | 55 | 9 |
| Тунец, консервированный в собственном соку | 30 г | 37 | 8 |
| Индейка, белое мясо | 30 г | 35 | 7 |
| Телятина, корейка | 30 г | 50 | 7 |
| Йогурт | ½ стакана | 60 | 5,5 |
Возможный вариант меню
| ВРЕМЯ ПРИЕМА ПИЩИ | ВАРИАНТ 1 | ВАРИАНТ 2 |
| 7:00 | 1 яйцо | ¼ стакана творога, 1 столовая ложка ягод |
| 8:00 | 1 стакан воды или любого другого напитка | 1 стакан воды или любого другого напитка |
| 9:00 | 1 стакан воды или любого другого напитка | 1 стакан воды или любого другого напитка |
| 10:00 | Белковый коктейль | Белковый коктейль |
| 11:00 | 1 стакан воды или любого другого напитка | 1 стакан воды или любого другого напитка |
| 12:00 | 60 г креветок, приготовленных на гриле, 4 столовые ложки фасоли | 60 г курицы, которую можно посыпать тертым сыром |
| 13:00 | 1 стакан воды или любого другого напитка | 1 стакан воды или любого другого напитка |
| 15:00 | Белковый коктейль | Белковый коктейль |
| 16:00 | 1 стакан воды или любого другого напитка | 1 стакан воды или любого другого напитка |
| 18:00 | 8 столовых ложек брокколи, 30г обезжиренного сыра | 60г рыбы, приготовленной на гриле, 4 столовые ложки фасоли |
| 19:00 | 1 стакан воды или любого другого напитка | 1 стакан воды или любого другого напитка |
Возможные трудности и способы их преодоления.
Тошнота и рвота
Причины возникновения: переедание или слишком быстрый прием пищи.
Меры профилактика: необходимо есть медленно, тщательно пережевывая пищу. Как только Вы почувствуйте насыщение, прием пищи следует прекратить!
Дэмпинг- синдром
Причины возникновения: слишком быстрая эвакуация пищи из желудка.
Признаки: тошнота, диарея.
Меры профилактика: исключите из рациона сладкие продукты и напитки, жирную пищу, а также помните, что пить и есть одновременно не рекомендуется!
Запоры
Причины возникновения: сокращение количества клетчатки в рационе питания.
Меры профилактики:
— пейте больше воды
-ведите активный образ жизни
-исключите продукты, содержащие сахар
-употребляйте пищевые волокна
Обезвоживание
Причины возникновения: недостаточное употребление жидкости или частая рвота.
Признаки: головные боли, сухость во рту, темная моча.
Меры профилактики: соблюдайте питьевой режим.
Еще несколько полезных советов:
Что можно есть после легирования вен пищевода
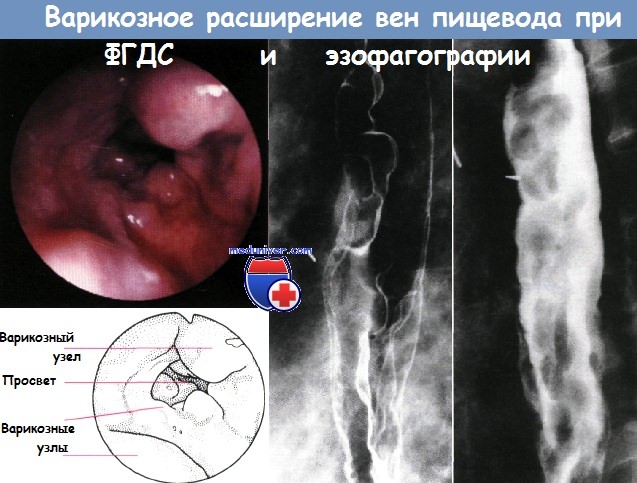
Хронические заболевания печени различной этиологии зачастую приводят к портальной гипертензии, которая является причиной формирования порто-системных венозных коллатералей, включая варикозное расширение вен (ВРВ) пищевода и желудка. Варикозное кровотечение является самым серьезным жизнеугрожающим осложнением портальной гипертензии. Летальность при первом эпизоде кровотечения составляет 30–50 %. У 60 % пациентов, перенесших кровотечение из ВРВ пищевода и желудка в прошлом, в течение первого года возникает рецидив, от которого погибают еще от 30 до 70 % больных. Таким образом, именно гастроэзофагеальные кровотечения делают портальную гипертензию у больных с циррозом печени хирургической проблемой.
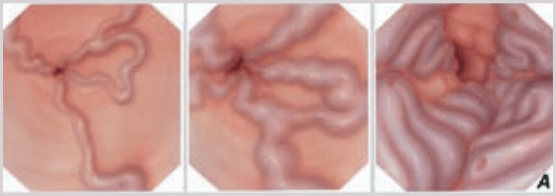
В период с ноября 2013 года по декабрь 2015 года включительно в отделении оперативной эндоскопии ГБУЗ Московского клинического научного центра ДЗ Москвы (МКНЦ) выполнено 237 эндоскопических лигирований вен пищевода 211 пациентам. Все пациенты первично находились на обследовании и лечении в отделении заболеваний печени МКНЦ. В протокол обязательного обследования пациентов включено выполнение эзофагогастродуоденоскопии с оценкой степени варикозного расширения вен по классификации N. Soehendra или ее модификации (Рис.1). Эндоскопическое лигирование выполнялось пациентам с ВРВ пищевода 3 степени согласно указанной выше классификации.
Рис 1А. Классификация варикозного расширения вен пищевода N.Soehendra, K.Binmoeller (1997):
1 степень: диаметр вен не превышает 5 мм, вытянутые, располагаются только в нижней трети пищевода;
2 степень: диаметр вен от 5 до 10 мм, извитые, расположены в средней трети пищевода;
3 степень: диаметр более 10 мм, напряженные, с тонкой стенкой, расположены вплотную друг к другу, на поверхности вен «красные маркеры».
(Из N. Soehendra, K.F. Binmoeller, H. Seifert, H. W. Schreiber. Therapeutic Endoscopy. Color Atlas of Operative Techniques for the Gastrointestinal Tract. 2005.)
Рис 1Б. Усовершенствованная классификация (рекомендована ESGE):
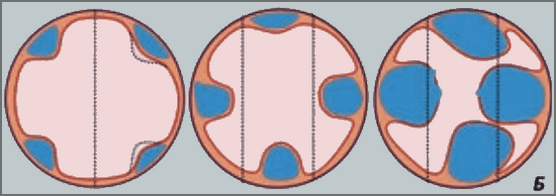
1 степень (G1, малый варикоз): Варикозное расширение вен в виде прямых венозных стволов небольшого диаметра, которые частично или полностью спадаются при инсуфляции воздуха;
2 степень (G2, средний варикоз): Варикозное расширение вен в виде извилистых стволов, которые занимают менее 1/3 просвета пищевода и не спадаются при инсуфляции воздуха;
3 степень (G3, большой варикоз): Варикозное расширение вен в виде извитых петлистых стволов, которые занимают более 1/3 просвета пищевода, наличие предикторов кровотечения в виде супервариксов и «вишневых» пятен.
Средний возраст пациентов составил 55,3 года (min 25 — max 82), из них мужчин было 111 (52,6 %), женщин — 100 (47,4%). Распределение по этиологии развития цирроза печени было представлено следующим образом: алиментарный гепатит — 87 (41,2%), вирусные гепатиты — 48 (22,7 %), цирроз смешанной этиологии — 29 (13,8 %), первичный билиарный цирроз печени — 21 (10%), токсический — 7 (3,3%) и аутоимунный цирроз — 4 (1,9 %), неалкогольная жировая болезнь печени — 2 (0,9 %), криптогенный цирроз — 1 (0,5 %), гепатолентикулярная дегенерация — 1 (0,5 %), цирроз неясной этологии — 10 (4,7%).
Лигирование ВРВ пищевода в подавляющим большинстве было выполнено в плановом порядке. При этом у 41 (19,4 %) пациента в анамнезе уже было кровотечение из ВРВ пищевода. В 5 (2,4 %) наблюдениях лигирование выполнено после эндоскопической констатации продолжающегося кровотечения из варикозно расширенных вен пищевода. Выполнение лигирования вен на высоте кровотечения считали нецелесообразным. Всем пациентам первым этапом лечения проводился временный гемостаз с использованием зонда Сенгстакена-Блэкмора, инфузионная терапия с восстановлением объема циркулирующей крови, вазопрессорная терапия, направленная на снижение давления в системе воротной вены с последующим лигированием ВРВ пищевода в качестве окончательного метода гемостаза.
Техника оперативного вмешательства
Операцию проводили под внутривенной анестезией. Для лигирования ВРВ использовали специальные устройства — лигаторы. В своей практике использовали многозарядные лигаторы фирм Cook Medical и Boston Scientific с числом предзаряженных лигатур от 6 до 10. Аппарат проводился до области пищеводно-желудочного перехода при минимальной инсуфляции воздуха с целью избежать срыгивания и разрыва вариксов. Лигирующие устройства разных фирм-производителей принципиально отличаются особенностями расположения колец на колпачке. У большинства производителей они попадают в поле зрения эндоскопа и существенно снижают угол зрения. Это, безусловно, является недостатком устройства, ограничивающим возможности уверенных манипуляций, особенно в условиях имеющегося кровотечения или при его возникновении по ходу процедуры (Рис. 2). Техническое решение в виде размещения лигирующих колец на колпачке вне поля зрения эндоскопа значительно облегчает условия визуализации за счет расширения бокового поля зрения через прозрачную стенку колпачка. Также следует отметить, что в зависимости от числа предзаряженных лигатур и методов их освобождения, имеющих разные конструктивные решения у разных производителей, внутренняя полость колпачка может иметь различный объем. Эти особенности необходимо принимать во внимание в процессе лигирования, т.к. обе ситуации, как аспирации недостаточного объема варикозного узла, так и избыточного его объема с большим участком подслизистого слоя, могут явиться причиной возникновения интра- и послеоперационных осложнений в виде соскакивания лигатуры, разрыва варикса с последующими кровотечением или формирования стриктуры в отдаленном послеоперационном периоде (Рис. 3).
Особое внимание заслуживают некоторые особенности монтажа рукоятки лигирующего устройства на биопсийном канале эндоскопа (Рис. 4). Принципиальное значение имеет герметичное расположение конструкции, которое позволяет беспрепятственно добиться оптимального разрежения в колпачке при аспирации варикса. С учетом возможных несоответствий диаметра стыкуемых частей, обусловленных различиями в строении эндоскопов и лигирующих устройств различных компаний производителей, фиксация рукоятки лигатора на биопсийном канале может быть осуществлена как непосредственно на наружном отверстии канала, так и через герметизирующий резиновый колпачок. Другим важным практическим аспектом является надежная жесткая фиксация рукоятки лигатора, которая обеспечивает стабильность конструкции на всех этапах операции.
При минимальной инсуфляции воздуха определяли варикозный узел наибольшего размера или с наличием наиболее выраженных предикторов кровотечения с наличием супервариксов или «вишневых пятен» (Рис. 5). Выбранный варикозный узел на аспирации максимально втягивали в просвет колпачка до полного касания его объектива эндоскопа и появления «красного пятна» в поле зрения. Низкоамплитудные движения дистальным концом аппарата облегчали подвижность слизистой и полноценное заполнение полости колпачка. Излишняя аспирация варикса нецелесообразна, т.к. может приводить к попаданию тканей в биопсийный канал аппарата и перфорации вены на фоне разреженного давления. В последующем на высоте аспирации, избегая активных движений эндоскопом, сбрасывали игатуру на основание варикса. Освобождение лигированных тканей из колпачка осуществлялось путем аккуратного извлечения аппарата на 2–3 см на фоне возобновления подачи воздуха, способствующего выталкиванию лигированных тканей. В последующем кольца накладывали по спирали, избегая наложения лигатурных колец в одной плоскости по окружности пищевода с целью профилактики дисфагии в ближайшем послеоперационном периоде и формирования стриктуры на более поздних сроках (Рис. 6). В зависимости от степени выраженности ВРВ за сеанс накладывали до 10 лигатур. При проведении лигирования после предварительного временного гемостаза первую лигатуру накладывали на тромбированный варикс, а затем лигировали остальные ВРВ пищевода.
Среднее время оперативного вмешательства составило 10 минут (5–15 минут). В двух наблюдениях отмечались интраоперационные кровотечения, обусловленные соскакиванием наложенной лигатуры (1) и травмой вены краем лигирующего колпачка (1). Оба осложнения устранены повторным лигированием с вовлечением источника кровотечения и не потребовали изменения лечебной тактики. В день вмешательства пациентам был разрешен прием только прохладной негазированной воды. Со второго дня разрешали питание прохладной, жидкой или протертой пищей. У пациентов с наличием загрудинной боли назначали препараты группы НПВС. Болевой синдром обычно купировался к вторым — третьим суткам. Средний койко-день составил 2 дня. Повторный эндоскопический осмотр в ранние сроки после операции (до 10 дней) считали нецелесообразным. Более того, считаем, что оно провоцирует риск развития кровотечения, т.к. приходится на пик эрозивно-язвенного поражения, обусловленного отхождением лигатур.
Контрольная ЭГДС назначалась с интервалом 1 раз в 3 месяца и при наличии новых стволов варикозных вен проводились повторные лигирования. Всего 10 (4,7%) пациентам из группы наблюдения потребовались повторные лигирования (от 1 до 3 раз за период наблюдения). У 3 (1,4%) пациентов, которым было выполнено лигирование в экстренном порядке, развились послеоперационные кровотечения (от 3 до 7 дней послеоперационного периода). После выполнения ЭГДС и констатации состоявшегося кровотечения, устанавливался зонд Сенгстакена-Блэкмора с последующим проведением склеротерапии. 2 (0,6%) пациента с кровотечениями умерли в отделении реанимации на фоне нарастания полиорганной недостаточности. Оба имели терминальную стадию цирроза печени класса С по классификации Чайлд-Пью.
В настоящее время все пациенты, которым выполнено эндоскопическое лигирование ВРВ пищевода, находятся под динамическим наблюдением специалистов-гепатологов отделения заболеваний печени МКНЦ с проведением мониторинга выраженности портальной гипертензии. Повторные лигирования ВРВ потребовалось 26 (12,3%) пациентам наблюдаемой группы.
Что можно есть после легирования вен пищевода
Советы при портальной гипертензии и варикозном расширении вен пищевода
1. Опишите кровоснабжение печени.
Общий печеночный кровоток составляет примерно 1500 мл/мин или около одной четвертой сердечного выброса. Печеночная артерия в норме дает около 30% от всей поступающей крови и 50% от всего поступающего кислорода, а 70% крови и 50% кислорода приносит в печень воротная вена. При циррозе и портальной гипертензии повышается сравнительная значимость артериального кровотока.
2. Что такое гепатопедальный кровоток?
При тяжелом циррозе с увеличением сопротивления печеночных сосудов кровоток в воротной вене может поменять направление. В этом случае кровь поступает в печень только по печеночной артерии.
3. Когда говорят о портальной гипертензии?
В норме давление в воротной вене менее 10 мм рт. ст. О портальной гипертензии говорят, если это давление превышает 20 мм рт. ст.
4. Где находятся четыре естественных портокавальных анастомоза?
а) Между левой желудочной (коронарной) веной и венами пищевода (ведет к варикозному расширению вен пищевода).
б) Между нижней брыжеечной веной посредством верхней геморроидальной вены и подвздошной веной (ведет к образованию геморроидальных узлов).
в) Между пупочной веной и поверхностными венами брюшной стенки (ведет к образованию “головы медузы”).
г) Между брыжеечными венами и поясничными венами Ретциуса (Retzius), впадающими в нижнюю полую вену.
5. Перечислите причины портальной гипертензии.
а) Предпеченочная: тромбоз воротной вены, сдавление воротной вены опухолью или при шистосомиазе (биогельминтоз, вызываемый инвазией Schistosoma mansoni, либо S. japonicum).
б) Внутрипеченочная: цирроз.
в) Надпеченочная: тромбоз печеночных вен (синдром Бадда-Киари (Budd-Chiari)) или правожелудочковая сердечная недостаточность.
6. Что наиболее часто приводит к портальной гипертензии?
а) В Соединенных Штатах — болезнь Лаэннека (Laennec) (алкогольный цирроз печени).
б) В мире — шистосомиаз.
в) У детей — внепеченочное сдавление воротной вены обычно вследствие ее тромбоза (приводит к «кавернозной трансформации»).
7. Назовите классические осложнения портальной гипертензии.
а) Кровотечение из варикозно расширенных вен пищевода (наиболее тяжелое осложнение).
б) Гиперспленизм.
в) Варикозное расширение вен прямой кишки.
г) Гастропатия вследствие портальной гипертензии.
д) Печеночная энцефалопатия.
8. Как часто встречается варикозное расширение вен пищевода?
Кровотечение из варикозно расширенных вен пищевода происходит у 30% больных в течение года после постановки диагноза. Смертность при таком кровотечении составляет 20% и напрямую зависит от функции печени (класса по Чайлду (Child); см. ниже).
9. Всегда ли источником кровотечения из верхних отделов ЖКТ у больного циррозом (даже при подтвержденном варикозном расширении вен пищевода) являются варикозно расширенные вены пищевода?
Нет. В 25% кровотечение у больных циррозом имеет другой источник (например, поверхностные эрозии желудка).
10. С чего начать специализированную помощь при подозрении на кровотечение из варикозно расширенных вен пищевода?
С активного восполнения кровопотери с последующим экстренным эндоскопическим исследованием для подтверждения (и возможной остановки) кровотечения из варикозно расширенных вен.
11. Что такое зонд Сенгстейкена-Блэкмора (Sengstaken-Blakemore)?
Зонд Сенгстейкена-Блэкмора используется для механической остановки кровотечения из варикозно расширенных вен. Он представляет собой пазогастральный зонд с двумя большими баллонами на дистальном конце. Зонд вводят в желудок, причем его положение должно быть подтверждено рентгенологическим исследованием до раздувания баллонов.
Дистальный желудочный баллон раздувают 250 мл воздуха, а затем подтягивают его к желудочно-пищеводному переходу (тракция завершается прикреплением проксимального конца зонда к маске шлема для американского футбола). Если одного желудочного баллона недостаточно для остановки кровотечения, то раздувают проксимальный пищеводный баллон, создавая в нем давление, равное давлению в системе воротной вены (25 мм рт. ст.). Метод баллонной тампонады позволяет выиграть время. После сдувания баллона более чем у 50% больных кровотечение повторяется.
12. Какие лекарства используют для лечения кровотечения из варикозно расширенных вен?
— Вазопрессин (Vasopressin) (0,4-0,8 Ед/мин в/в) — сильный сосудосуживающий препарат, снижает кровоток во внутренних органах. Следует помнить, что он вызывает также спазм коронарных сосудов, приводящий к ишемии миокарда. Можно использовать нитроглицерин для защиты миокарда.
— Глипрессин (Glypressin) (2 мг в/в через каждые 4 часа) является синтетическим аналогом вазопрессина с более длительным периодом полувыведения, более простым введением и меньшими системными побочными реакциями. В сочетании с этим препаратом также можно назначить нитроглицерин.
— Соматостатин (250 мкг в/в струйно, затем 250 мкг/ч в/в) уменьшает портальный кровоток за счет селективного сужения сосудов во внутренних органах и не вызывает системных побочных реакций.
— Октреотид (250 мкг в/в струйно, затем 50 мкг/ч в/в) является синтетическим аналогом соматостатина и обладает такой же эффективностью.
13. Какие существуют виды эндоскопического лечения?
— Склеротерапия: интраварикозная инъекция склерозирующего вещества (морруата натрия (sodium morrhuate)).
— Эндоскопическая перевязка резиновыми кольцами: лигирование варикозных узлов с помощью резиновых колец наподобие методики, принятой для перевязки геморроидальных узлов.
14. Каковы результаты эндоскопического лечения?
Одна эндоскопическая лечебная процедура позволяет остановить острое кровотечение из варикозных вен в 75% случаев.
15. Обладает ли какой-нибудь вид эндоскопического лечения преимуществами?
Да. Эндоскопическая перевязка резиновыми кольцами безопаснее, быстрее и дешевле.
16. Что такое трансюгулярный внутрипеченочный портосистемный шунт (ТВПШ)?
Трансюгулярный внутрипеченочный портосистемный шунт представляет собой методику отведения портальной крови через печень в полую вену. Стент диаметром 8 мм под рентгенологическим контролем проводят из системы печеночных вей через паренхиму печени в воротную вену. ТВПШ предназначен для лечения асцита и кровотечения из варикозно расширенных вей. Повторное кровотечение обычно обусловлено тромбированием шунта и отмечается в 10% случаев.
17. Что вы знаете о классификации Чайлда (Child)?
Классификация Чайлда отражает тяжесть печеночной недостаточности и позволяет прогнозировать риск операции и вероятную выживаемость:
Класс А: и альбумин и билирубин «находятся с правильной стороны» от 3 (альбумин сыворотки > 3 г%, билирубин сыворотки 3 мг%; прогноз неблагоприятный.
Класс В: показатели находятся между указанными выше крайними значениями.
18. Расскажите о шунтирующих операциях.
— Центральный (неселективный) шунт: портокавальный и мезентерикокавальный центральные шунты способствуют иеселективпой декомпрессии системы воротной вены. Они могут привести к обратному току крови в воротной вене, тем самым усугубляя печеночную недостаточность. Также происходит выброс больших объемов портальной крови в системный кровоток, что может способствовать развитию энцефалопатии.
— Селективный спленоренальный шунт Варрена (Warren): анастомоз дистальной части (ближе к селезенке) селезеночной вены с левой почечной веной одновременно с перевязкой левой желудочной вены. Как правило, чем центральнее расположен шунт, тем лучше декомпрессия портальной системы и тем больше вероятность энцефалопатии. Таким образом, чем лучше работает шунт, тем больше риск энцефалопатии.
19. Какова интраоперационная смертность во время формирования селективных портосистемных шунтов?
Интраоперационная смертность зависит от класса по Чайлду: 5% при классе А, 10% при классе В и 40% при классе С.
20. Показано ли экстренное формирование портокавального шунта при кровотечении из варикозно расширенных вен?
По всей видимости, нет. В большинстве клиник, если не удается остановить кровотечение эндоскопически, то накладывают внутрипеченочный шунт (ТВПШ) под рентгенологическим контролем. Процедура заменила хирургический метод во многих клиниках.
21. Какую роль в лечении портальной гипертензии играет трансплантация печени?
Трансплантация печени является единственным методом, излечивающим портальную гипертензию и заболевание, приведшее к ней. Всех больных с классами В и С по Чайлду следует расценивать как потенциальных реципиентов для трансплантации. Однако в связи с нехваткой донорских органов, подбор больных идет по более строгим критериям.
22. Мешают ли предшествующее ТВПШ или хирургическое портосистемное шунтирование выполнению трансплантации печени?
23. Следует ли лечить больных с варикозным расширением вен пищевода, если у них нет кровотечения?
После профилактических шунтирующих операций, направленных на предотвращение первого кровотечения из варикозно расширенных вен, риск больного умереть выше, чем в случае, если бы его не лечили вообще. Профилактическая эндоскопическая склеротерапия по сравнению с группами больных, где лечение не проводилось, или не дает никакого эффекта, или сопровождается худшими показателями.
В нескольких исследованиях показано, что эндоскопическое лигирование, выполненное с профилактической целью, способствует уменьшению риска кровотечения и снижает смертность, однако эти результаты требуют дальнейшего подтверждения. Профилактический прием неселективных бета-блокаторов ведет к уменьшению риска первого кровотечения из варикозно расширенных вен и, но всей видимости, улучшает выживаемость. Кровотечение более вероятно у больных с большими варикозными узлами. Именно им следует проводить профилактическое лечение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021