Что можно кушать после удаления полипа желудка
Что можно кушать после удаления полипа желудка
Послеоперационный период подразделяется на ранний и поздний. До сих пор не решены вопросы о медикаментозной терапии в послеоперационном периоде, однако имелись попытки применить у ряда больных местное лечение через эндоскоп [Белов А. И., 1979] язвенного дефекта, образовавшегося после удаления полипа в желудке.
К основным принципам диетотерапии после удаления полипов желудка относятся механическое, химическое и термическое щажение слизистой желудочно-кишечного тракта. Целесообразно назначать в послеоперационном периоде язвенную диету, стол № 1 (по М. И. Певзнеру). При отсутствии сопутствующих заболеваний (гастрит, гастродуоденит, колит и др.) рекомендуется проводить лечебное питание в течение 1 мес после полипэктомии. Больным с перечисленными сопутствующими заболеваниями рекомендуется соблюдать эту диету в течение 1 года. После клинико-лабораторного и эндоскопиче-. ского обследований через 1 год, при отсутствии признаков обострения сопутствующего заболевания, диетотерапию отменяют однако эндоскопический контроль необходимо повторять ежегодно.
У больных с полипами толстой кишки основным принципом диетотерапии является механическое щажение кишечника. С этой целью назначают стол 4 (по М. И. Певзнеру). Диету необходимо соблюдать в течение 1 мес, а в течение последующего месяца детям дошкольного и школьного возраста ограничивают прием некоторых продуктов (острые, соленые, приправы и др.). С целью повышения полостного гидролиза пищевых продуктов и создания условий для нормального пищеварения и всасывания назначают ферментные препараты (абомин, панкреатин, интестопан, липокаин, панзинорм). Через 1 мес проводят эндоскопический контроль за эффективностью лечения и решают вопрос о продолжении или отмене диетотерапии.
Диспансерное наблюдение за больными, оперированными по поводу полипов желудочно-кишечного тракта, проводится через 6 мес, после операции и в последующем один раз в год. Сроки динамического наблюдения определяются оценкой эффективности лечения (отсутствие рецидивов, появление новых полипов).
Опыт наблюдения за больными с различными формами диффузного поражения полипами желудочно-кишечного тракта не позволяет сделать определенные выводы об эффективности их лечения. Проблема диффузного полипоза у детей является сложной и многогранной. Изучение этого заболевания требует достаточного числа наблюдений и более длительного динамического контроля за больными после эндоскопического удаления полипов. Тем не менее наши наблюдения показывают, что поэтапное удаление полипов способствует восстановлению нарушенных функций организма (показателей крови, психического и физического развития). Примером может служить наблюдение.
Больной Р., 9 лет, переведен в клинику из детской городской больницы № 3 23. 07. 78 г. с диагнозом диффузного полипоза, поставленным на основании данных анамнеза, эзофагогастроскопии и ректороманоскопии. Из анамнеза известно, что мальчик до 3 лет рос и развивался соответственно возрасту. В 3-5 лет он перенес ветряную оспу и частые острые респираторные заболевания, сопровождающиеся носовыми кровотечениями. В 5 лет у ребенка появились: слабость, вялость, бледность кожных покровов, содержание гемоглобина снизилось до 67 г/л. Ежегодно лечился с диагнозом анемии в стационаре по месту жительства. В больнице № 3, где мальчик находился на обследовании по поводу носовых кровотечений, начал жаловаться на боли в животе. При эзофагогастродуоденоскопии, выполненной с целью исключения патологии желудка, выявлены полипы двенадцатиперстной кишки.
При поступлении в нашу клинику состояние больного средней тяжести, кожные покровы бледные, чистые. На верхушке сердца прослушивается систолический шум. Живот при пальпации безболезненный, печень выступает из-под края реберной дуги на 1,5 см, гемоглобина 83 г/л, эритроцитов 2,9-1012/л. Мальчик отстает в физическом развитии, масса тела при поступлении 20 кг, рост 119 см. 28.07 при эндоскопическом исследовании (эзофагога-стродуоденоскопия, колоноскопия) выявлено поражение полипами двенадцатиперстной и толстой кишки с преимущественным поражением правых отделов. Результаты гистологического исследования: ювенильно-аденоматозная форма полипоза. На основании данных клинического, эндоскопического и морфологического исследований поставлен диагноз: диффузный полипоз желудочно-кишечного тракта, ювенильно-аденоматозная форма, с преимущественным поражением двенадцатиперстной кишки и правых отделов толстой кишки.
Учитывая наличие у ребенка диффузного поражения полипами пищеварительного тракта, сопровождающееся анемией, отставанием в развитии, решено выполнить поэтапную санацию полипов двенадцатиперстной кишки через эндоскоп. Эндоскопическая полипэктомия нами была произведена 10 раз в течение 3 лет; из двенадцатиперстной и толстой кишок удалено 12 полипов; из них 4 полипа с диаметром более 3 см удалены методом кускования; удаление остальных полипов диаметром от 0,5 до 1,5 см на выраженной ножке не представляло особых трудностей. Однако необходимо отметить появление новых полипов небольших размеров (диаметр до 0,3 см). Тем не менее за 2 года данные клинико-лабораторных исследований показывают положительную динамику восстановления нарушенных систем организма (гемоглобина 113 г/л, эритроцитов 3,51012/л, масса тела 37,5 кг, рост 142 см).
Что можно кушать после удаления полипа желудка
Полипэктомия в толстой кишке – это операция, в ходе которой удаляются полипы, образовавшиеся на внутренней поверхности кишки. В статье освещаются вопросы:
Полный текст статьи:
Узнайте, как проводится колоноскопия для удаления полипов, какие инструменты при этом используются, и сколько времени длится операция.
Что представляет собой эта операция
Полип – доброкачественное опухолевидное образование на ножке или широком основании, свисающее из стенок полого органа в его просвет. В некоторых случаях возможно перерождение тканей в злокачественные новообразования. Удаление полипов делается в рамках профилактики онкологических заболеваний прямой кишки.
Есть случаи, когда полипы доставляют неприятные ощущения: боли в животе и ректальные кровотечения. Их удаление также помогает избавиться от болезненных симптомов.
Показания
От того, как быстро будет диагностировано заболевание и проведено удаление полипов посредством колоноскопии, зависит успешность лечения. Диагностирование полипа в кишке является прямым показанием к его удалению. Операция показана и в случае, когда новообразование не доставляет беспокойства. Разрастание ткани приводит к запорам, непроходимости и воспалительным процессам. Характер симптомов зависит от количества и типа патологической ткани.
Правила подготовки
Операция назначается после комплексного обследования. Оно подразумевает:
Может потребоваться отмена препаратов, которые принимаются для разжижения крови. За 3 дня до удаления полипов в кишке соблюдается диета. В этот период рекомендован приём жидкой пищи и большого количества воды. Подготовка такая же как на колоноскопии.
Порядок проведения операции
Колоноскопия с удалением полипов под наркозом занимает от 30 до 60 минут. Пациент ложится на спину или на бок. Через анальное отверстие в полость тела вводится наконечник эндоскопа. Эндоскопист медленно продвигает его по прямой кишке. Для открытия толстой кишки в неё подаётся небольшое количество воздуха.
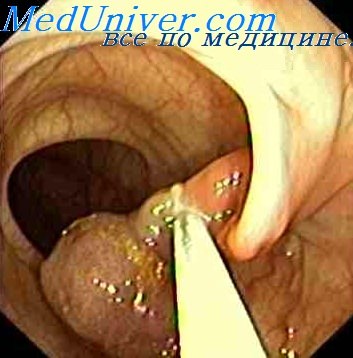
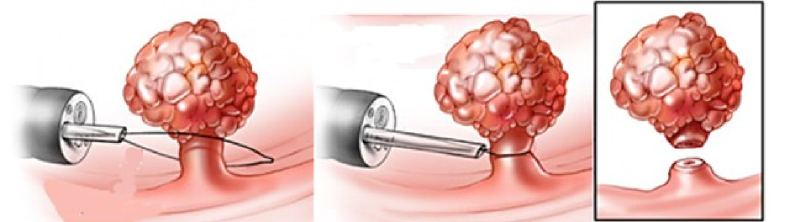
Когда камера, закреплённая на конце трубки эндоскопа, фиксирует место расположения полипа, врач приступает к этапу его удаления. Он проводится с помощью специальных мини-ножей. Полипы могут прижигаться электрическим током. По завершению операции все инструменты извлекаются из кишечника.
Диета после удаления полипов в толстой кишке
Через день после операции пациент может вернуться к приёму пищи. Она не должна быть твёрдой. В ближайшее время нужно избегать употребления:
В меню после удаления полипов в толстой кишке должны входить продукты, не вызывающие раздражения или вздутия. Рекомендуется употреблять куриный бульон и небольшое количество овсяной каши. Переедание в течение нескольких дней после операции грозит запорами.
Что делать после удаления полипов?
Диета после удаления полипов методом колоноскопии очень важна. В реабилитационный период нужно соблюдать правила гигиены зоны кожного покрова, если использовалась методика лапароскопии. В течение двух недель нельзя поднимать грузы более 3 килограмм. На будущее нужно запланировать прохождение колоноскопии для контроля рецидивов.
Диета после удаления полипа кишечника
Записаться на прием
Основным медицинским подходом после удаления полипа кишечника является диетотерапия.
Больной получает следующие рекомендации:
После удаления полипа кишечника, запрещается есть:
Подобной диеты больной должен придерживаться 1 месяц. После этого, если врач посчитает нужным, назначается эндоскопическое обследование. На основании результатов данного обследования решается вопрос о том, следует ли продолжить предложенную диету или ее можно поменять. Обычно через месяц диета после удаления полипа кишечника более сбалансированная, и ее можно применять довольно долго.
Что можно есть через месяц после полипэктомии
Исключить из рациона грубую растительную клетчатку – то есть сырые овощи и фрукты есть нельзя!
Однако не следует забывать, что удаление полипа кишечника – очень серьезная операция. Не стоит надеяться на «авось» и пользоваться общими рекомендациями по диете после удаления полипа кишечника. Каждому больному подходит своя, разработанная именно для него диета, а разработать ее сможет только врач.
В нашей клинике работают специалисты, способные не только провести высококачественную операцию, но и подготовить для каждого больного в отдельности полный курс диеты после удаления кишечника, в которой будут учтены все нюансы здоровья пациента и того, как проходила операция. Такой подход к организации питания своих пациентов позволяет нашей клинике иметь 100% уверенность в том, что все прооперированные по поводу удаления полипа кишечника пациенты справятся со своим недугом.
Полипы в кишечнике: симптомы, операция по удалению, диета
Полипы – это тканевые образования доброкачественного характера, образующиеся на оболочках кишечника. Они могут быть различных размеров, иметь широкое основание или находиться на ножке. В большинстве случаев полипы не представляют опасности для здоровья, а человек даже не подозревает об их наличии. Очень часто полипы обнаруживают только во время осмотра.
Причины и симптомы полипов
Точные причины появления образований неизвестны. Считается, что болезнь имеет генетическую предрасположенность. Среди факторов, провоцирующих рост полипов, называют воспалительные процессы в кишечнике, механические травмы, хронические запоры, кишечные инфекции. Лишний вес, чрезмерное употребление мяса и алкоголя также могут стать причиной появления полипов.
На ранней стадии развития заболевания полипы не представляют опасности, поскольку принадлежат к доброкачественным образованиям. Но со временем повышается риск их перерастания в злокачественные опухоли. Такое заболевание как рак толстой кишки часто развивается на фоне полипов.
Длительное время заболевание протекает бессимптомно. Главный признак болезни – это кровотечение из заднего прохода. Оно возникает при наличии полипов в толстой кишке.
При образованиях крупных размеров возможны:
Анемию вызывает регулярная кровопотеря.
Диагностика и лечение
К врачу нужно обратиться, как только обнаружено кровотечение, не дожидаясь других симптомов. Врач проводит ректальный осмотр и выслушивает жалобы пациента.
Для уточнения диагноза понадобятся:
Обнаружение крови в каловых массах еще не является основанием для окончательного диагноза. Кровотечение может быть признаком других заболеваний, например, геморроя.
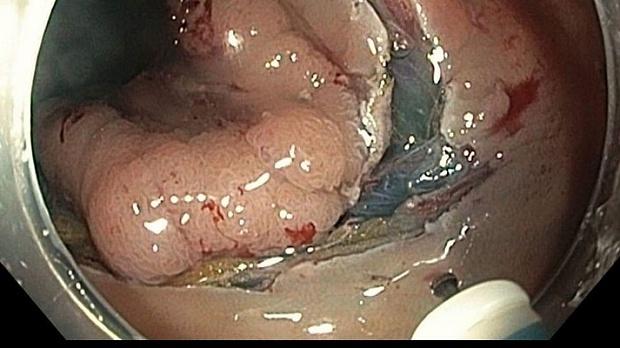
Наиболее информативным методом диагностики патологии является колоноскопия. При помощи введенного эндоскопа врач осматривает слизистые оболочки, может оценивать размеры и формы полипов, их количество. Для определения структуры опухоли проводится биопсия полученного материала.
Лечение полипов предусматривает их удаление. Обычно операция проводится в ходе проведения колоноскопии. Цель осуществления данной процедуры заключается не только в устранении кровотечения и болей в животе, но и в предотвращении перерастания болезни в хроническую форму.
Как проводится операция по удалению полипов?
Перед операцией пациент должен прекратить прием лекарственных средств, разжижающих кровь и очистить кишечник. С этой целью ставят клизму. Накануне операции нельзя принимать пищу и пить воду.
Для проведения процедуры колоноскопии по удалению полипов пациент ложится на бок. Эндоскоп постепенно вводят в задний проход вместе с накачиванием воздуха в толстую кишку. Врач находит полипы и удаляет их с помощью щипцов или петли.
Уничтожение полипов может также проводиться электрическим током. Длительность операции составляет 30–40 минут. По окончании процедуры инструмент извлекается из кишечника, а образцы полипов отправляют на исследование.
После удаления полипов колоноскопией длительного восстановления не потребуется. Пациент может вернуться к обычному образу жизни на второй день после его проведения. В течение 2–3 дней не рекомендуется кофе, чай, газированные напитки, острые блюда, раздражающие пищеварительную систему.
После удаления полипов пациент может испытывать умеренные боли в области живота, а также незначительное повышение температуры тела до 37–37, 2 градусов. Эти неприятные ощущения являются временными и проходят через 1–3 дня без специального лечения.
Процедура колоноскопии хорошо переносится пациентами и не вызывает негативных последствий. В редких случаях возможны повышение температуры тела, сильное кровотечение, головокружение. При таких симптомах нужно обращаться к врачу.
При полипах больших размеров, а также при злокачественном перерождении опухолей назначают хирургическую операцию. После этого пациент нуждается в наблюдении.
Диета при патологиях кишечника
Правильно подобранная диета позволяет закрепить успех проведенного лечения и способствует предотвращению формирования дальнейших образований.
Из общих рекомендаций: нужно есть не спеша, тщательно пережевывая пищу, предпочтение необходимо отдавать продуктам, приготовленным на пару или в отварном виде. Все употребляемые продукты должны проходить термическую обработку и быть умеренно теплыми.
Нельзя переедать и питаться исключительно всухомятку, поскольку обилие твердой пищи вызывает запоры и способствует образованию полипов.
Из продуктов рекомендуются:
Если пациент страдает запорами, ему необходимо включать в меню сухофрукты, растительные масла, свеклу, огурцы, кисломолочные продукты. Из меню следует исключить газированные напитки, фастфуд, алкоголь.
Прогноз и профилактика
Сами полипы не опасны и поддаются лечению. Но всегда остается риск злокачественного перерождения. После удаления пациенты должны проходить профилактические осмотры для выявления новых полипов. Вместе с колоноскопией нужно сдавать анализы на наличие скрытой крови.
Особенно внимательными к своему здоровью должны быть пациенты, чьи ближайшие родственники страдали раком толстой кишки. Риск рака сохраняется даже при наличии полипов маленьких размеров, поскольку со временем они имеют тенденцию увеличиваться.
При существовании наследственной предрасположенности врач может посоветовать удаление толстой кишки в возрасте после 45–50 лет. Это поможет исключить очень высокий риск образования злокачественной опухоли.
Профилактические меры включают:
Женщинам в период менопаузы рекомендуется принимать заместительную гормональную терапию. Она также снижает риск осложнений при полипах.
Лечебное питание в послеоперационном периоде
Важнейшим фактором послеоперационной реабилитации больных, перенесших операции на органах пищеварения, является лечебное питание.
Диетотерапия направлена на удовлетворение пластических и энергетических потребностей организма больного. Правильное питание способствует снижению частоты осложнений и приводит к скорейшему выздоровлению. Важнейшей задачей диетотерапии как в условиях стационарного, так и амбулаторного этапов реабилитации считают преодоление белкового, витаминного, минерального и энергетического дефицитов, которые развиваются у большинства больных в связи с операционной травмой, лихорадкой и недостаточным питанием после операции.
Оперативное вмешательство, независимо от вида хирургического воздействия и сопровождающей его анестезии, вызывает мощные метаболические сдвиги в организме. На организм пациента влияют как специфические факторы хирургической травмы (крово- и плазмопотеря, гипоксия, токсемия, нарушения функций поврежденных органов), так неспецифические факторы, такие как болевые импульсы, возбуждение адренергической и гипофизарно-надпочечниковой систем.
Хирургический стресс характеризуется резким усилением процессов катаболизма, выраженными нарушениями метаболизма, особенно белкового и энергетического. Основными причинами этих нарушений являются катаболическое действие адренокортикотропного гормона и глюкокортикоидов, адреналина и вазопрессина, повышенный протеолиз в тканях, потери белка с отделяемым из операционной раны и увеличение энерготрат с утилизацией собственных белков. При этом не только усиливается катаболизм, но и угнетается синтез белков. Разрушение гликогена в печени и мышцах (легкодоступный, но небольшой по объему источник энергии), триглицеридов в жировой ткани считается частью раннего нейроэндокринного ответа на хирургическую травму. Резервы углеводов в организме ограничены, и поэтому в энергетический обмен активно вовлекаются тканевые белки, в первую очередь белки скелетных мышц.
Длительность и выраженность катаболической фазы стресса при тяжелых и обширных хирургических вмешательствах (резекция и пластика пищевода, желудка, гастрэктомия) препятствуют в ранний послеоперационный период реализации фазы долговременной адаптации.
У больных, перенесших оперативные вмешательства, в ближайшем послеоперационном периоде резко повышен энергетический обмен, в основном за счет неадекватного увеличения фактического основного обмена. При этом нередко энергетический дефицит достигает таких величин, что даже при потреблении обычного пищевого рациона (2500–3000 ккал/сут) больные все равно оказываются в условиях выраженной белково-энергетической недостаточности. При этом происходит переход на полное или частичное эндогенное питание, что приводит к быстрому (иногда катастрофическому) истощению резервов углеводов и жиров, а также значительной потере белков. Эти явления значительно ухудшают течение процессов регенерации, затягивают течение послеоперационного раневого процесса. Возникают предпосылки развития послеоперационных осложнений, в том числе пострезекционной дистрофии, спаечной болезни, эрозивно-язвенных осложнений, метаболических расстройств, вплоть до развития сепсиса.
Осложнения, наблюдаемые после операций на пищеварительном тракте (представленно по: J. C. Melchior, 2003):
Осложнения, связанные с поздним началом энтерального питания, приводящие к гастростазу, вздутиям живота, недостаточностью швов анастомозов.
Инфекционные осложнения, вызванные снижением иммунной и неспецифической защиты, обусловленные отсутствием питания, такие как нагноения послеоперационной раны, застойная пневмония, перитонит и сепсис.
Лечебное питание после операций на пищеводе
Диетотерапия – важная часть всего комплекса послеоперационной реабилитации больных, перенесших операции на пищеводе.
В ранние сроки после проведения оперативного лечения больному проводят восстановительное лечение в хирургическом стационаре, а затем в гастроэнтерологическом отделении, куда больной переходит на долечивание. На амбулаторное лечение больного переводят, как правило, через 1,5-2 месяца после операции.
Диетическое питание в первые месяцы после операции на пищеводе осуществляется по принципам проведения парентерального и энтерального искусственного питания.
Лечебное питание после операций на желудке и двеннадцатиперстной кишке
Больным, перенесшим оперативные вмешательства на желудке, в течение всей жизни рекомендуется соблюдать дробное питание (4–5 раз в день), ограничивать продукты и блюда, наиболее часто вызывающие демпинг-синдром (сладкие напитки, сладкие молочные каши, очень горячие и очень холодные блюда), принимать пищу не спеша, тщательно пережевывая ее.
Лечебное питание при постгастрорезекционных синдромах
Среди неблагоприятных последствий операций на желудке выделяют следующие патологические состояния:
Синдром приводящей петли.
Пептическая язва анастомоза.
Гастрит культи желудка.
Питание при демпинг-синдроме
Демпинг-синдром – это наиболее частое осложнение, возникающее в различные сроки после резекции желудка по поводу язвенной болезни.
Основными признаками этого заболевания являются: чувство жара, сердцебиение, одышка, потливость, слабость, головокружение, сухость во рту, тошнота, рвота, «дурнота», боли в животе, вздутие его, понос, сонливость, усталость, непреодолимое желание лечь, обморочное состояние. Все эти явления появляются чаще всего после еды, особенно после приема сладкой, горячей, молочной пищи. В лежачем положении эти явления ослабевают.
Возникновение демпинг-синдрома связано с быстрым переходом (сбросом) недостаточно переваренной пищи из культи желудка непосредственно в тонкую кишку, минуя двенадцатиперстную кишку, удаленную в процессе операции. Стремительный пассаж химуса по тонкой кишке провоцирует нарушения гуморальной регуляции за счет изменения внутрисекреторной функции поджелудочной железы. В результате возникают патологические проявления демпинг-синдрома.
Выделяют три степени тяжести демпинг-синдрома.
Легкая степень тяжести. Характеризуется тем, что приступы возникают только после обильного приема пищи или пищи, богатой простыми углеводами. Приступ сопровождается легкими вазомоторными и кишечными симптомами, которые быстро проходят в положении больного лежа. Трудоспособность у этих больных сохраняется.
Средняя степень тяжести демпинг-синдрома. Проявляется выраженными вазомоторными нарушениями и кишечными симптомами, возникающими ежедневно. Больной вынужден принимать горизонтальное положение, которое улучшает его самочувствие. Общая работоспособность больного снижена.
Тяжелая форма демпинг-синдрома. Проявляется ярко выраженными приступами почти после каждого приема пищи, иногда с обморочным состоянием, что приковывает больного к постели на 1–2 часа. Трудоспособность больных резко снижается или полностью утрачена.
Ведущим методом лечения демпинг-синдрома является правильно построенный диетический режим.
Общие рекомендации по питанию при демпинг-синдроме
Частое дробное питание небольшими порциями (5-7 раз в день). Принимать пищу следует медленно. Пища должна быть медленно и тщательно пережевана.
Ограничение продуктов и блюд, наиболее часто вызывающих демпинг-синдром: сладостей (сахар, мед, варенье), очень горячих или очень холодных блюд, жидких сладких молочных каш и др.
Прием жидкости производить отдельно от остальных блюд, т.е. чай, молоко, 3-е блюдо в обед и кефир вечером следует употреблять через 20-30 минут после основного приема пищи. Количество жидкости за один прием не должно быть обильным (не более 1 стакан).
Пища и напитки должны быть теплыми.
После еды пациент должен принять лежачее положение на 20–30 мин., особенно после обеда.
Пища должна содержать достаточное количество пектина (овощи и фрукты).
Этапность диетотерапии при демпинг-синдроме
При этом в питании резко ограничивают продукты и блюда, содержащие простые (быстро всасывающиеся) углеводы – сладкие жидкие молочные каши, особенно манную, рисовую, сладкое молоко, сладкий чай. Больным противопоказаны холодные и очень горячие блюда. Рекомендуется раздельный прием жидкой и плотной части пищевого рациона, причем жидкость следует употреблять через 30 мин после приема твердой пищи, а во время обеда сначала надо съедать второе блюдо, а затем первое.
При осложнении демпинг-синдрома панкреатитом или при подозрении на пептическую язву культи желудка, анастомоза или тощей кишки рекомендуется диета № 1 с добавлением в 17 часов белкового блюда. При отсутствии осложнений и при хорошем самочувствии больного диету можно постепенно расширять, соблюдая основные ее принципы, и постепенно переходить на обычный пищевой рацион.
Питание при синдроме приводящей петли
В основе патогенеза синдрома приводящей петли лежит нарушение эвакуации содержимого из приводящей петли вследствие ее перегибов, образования спаек, нарушения моторной функции из-за изменения нормальных анатомических взаимоотношений.
Синдром приводящей петли обычно развивается в течение первого года после операции. Он проявляется сильными болями в эпигастрии и правом подреберье, рвотой желчью после еды. В промежутках между приемами пищи больные испытывают чувство тяжести в верхней части живота в результате заброса кишечного содержимого обратно в желудок, накоплением жидкости и пищи в приводящей петле и в культе желудка.
Тактика восстановительного лечения и диетического питания при синдроме приводящей петли такая же, как и при демпинг-синдроме.
Питание при астеническом синдроме
Астенический синдром является поздним послеоперационным осложнением резекции желудка.
Частота его появления находится в прямой зависимости от уровня резекции желудка. Большое значение в патогенезе этого состояния имеет нарушение секреторной и моторной функций культи резецированного желудка, изменение секреции желчи и панкреатического сока. В патогенезе определенное значение имеет быстрый пассаж по тощей кишке, нарушение всасывания железа и витаминов.
Для больных характерны быстрая утомляемость, общее недомогание, похудание, признаки гиповитаминоза, склонность к гипотонии и обморочным состояниям, нервно-психические нарушения. Общая слабость усиливается чаще всего после еды, особенно богатой углеводами. Наблюдаются различные диспептические явления: пониженный аппетит, отрыжка, срыгивание горькой жидкостью, ощущение тяжести в подложечной области. Характерным симптомом является расстройство кишечной деятельности, выражающееся в появлении (особенно после молочной и жирной пищи) громких кишечных шумов и поноса.
Питание при пептических язвах анастомоза и гастрите культи желудка
В механизмах развития пептических язв анастомоза и гастрита культи желудка первостепенное значение придается агрессивному действию желудочного сока и развитию хеликобактерной инфекции. Кроме того, имеет значение забрасывание дуоденального и кишечного содержимого в желудок, слабая перистальтическая функция культи желудка и быстрое опорожнение ее после еды.
Клиника пептической язвы анастомоза сходна с проявлениями язвенной болезни, но симптомы заболевания обычно более интенсивны, периоды обострения более длительны, чем при язве, по поводу которой была произведена операция. Характерны снижение аппетита, потеря массы тела.
Лечебное питание после операций на кишечнике
Правильная диетотерапия после операций на кишечнике способствует снижению частоты осложнений и более быстрому выздоровлению больного.
Традиционные подходы к лечебному питанию больных, перенесших операции на тонкой и толстой кишке, основанные только на принципах сбалансированного питания не приводят к восстановлению всего объема физиологических функций. Целесообразно подходить к реабилитации больных после резекции кишечника, с позиций теории адекватного питания, сформулированной академиком А. М. Уголевым. Необходимо обеспечивать не только элементное восстановление содержания нутриентов в организме, но и максимально восстановить полостное и мембранное пищеварение, всасывание в кишечнике, а также восстановить нормальный микробиоценез. Только при соблюдении этих условий возможна нормализация работы всего пищеварительного тракта.
Принципы питания больных, перенесших операции на кишечнике
Лечебное питание должно обеспечить щажение кишечника, а также других отделов желудочно-кишечного тракта.
Лечебное питание должно способствовать нормализации обмена веществ и восстановлению организма.
Лечебное питание должно повысить сопротивляемость организма при явлениях воспаления и интоксикации.
Лечебное питание должно способствовать заживлению операционной раны.
При отсутствии осложнений желателен более ранний перевод больных на физиологически полноценное питание с широким продуктовым набором.
Этапность диетотерапии после операций на кишечнике
В непосредственно послеоперационном периоде необходимо наладить парентеральное питание больного. В первую очередь это касается введения энергетических субстратов. Объем и состав парентерального питания определяют индивидуально в зависимости от потребности больного.
Стабилизация состояния больного и контролируемая диарея служат показаниями к переходу на питание с использованием желудочно-кишечного тракта. Обычно это происходит через 3–4 дня после операции. В то же время при обширных резекциях тонкой кишки некоторые специалисты рекомендуют начинать энтеральное питание через 2–4 недели после операции. В большинстве клинических случаев назначают стандартные смеси для энтерального питания, однако при резекциях тонкой кишки целесообразно применение деполимеризированных нутриентов (полуэлементных диет). Комбинированное парентерально-энтеральное питание в комплексной реабилитации больных после оперативных вмешательств на кишечнике позволяет сократить сроки и повысить эффективность восстановительного лечения, значительно снизить частоту осложнений и неблагоприятных исходов послеоперационного процесса.
При положительной динамике состояния больного рекомендован переход на естественное питание. Однако, следует помнить, что необоснованно ранний перевод больных на естественное питание после операций на кишечнике существенно ухудшает течение восстановительного периода, стимулирует развитие синдрома энтеральной недостаточности, нарушает естественные механизмы полостного и мембранного пищеварения.
Через 3–4 недели после выписки больного из стационара требуется постепенный переход на непротертый вариант диеты № 1. Постепенность перехода с одного варианта диеты на другой предполагает каждодневное сокращение количества протертых блюд. Хорошая переносимость вводимых блюд является свидетельством нормализации секреторной и моторно-эвакуаторной функций системы пищеварения и позволяет продолжить расширение диеты.
При плохой переносимости молока больными после операций на кишечнике следует надолго (иногда навсегда) исключить потребление молока. Лактозные перегрузки при наличии ферментатной недостаточности способны усугубить секреторные расстройства кишечника. Таким образом, при развитии послеоперационной лактозной недостаточности в диете больных следует максимально и надолго ограничить цельное молоко. К потреблению молочнокислых продуктов это относится в меньшей степени. Замена молочных продуктов может быть с успехом проведена за счет соевых продуктов. Соевые белки являются очень важным источником дополнительного обеспечения организма высокопластичным белком.
Питание при синдроме короткой кишки
Состояние, которое развивается после резекции тонкой кишки и характеризуется диареей, стеатореей, мальабсорбцией нутриентов, принято называть синдромом короткой (или укороченной) кишки.
При удалении менее 50% тонкой кишки синдроме короткой кишки протекает субклинически, но больший объем резекции приводит к нарастающей диарее, стеаторее, дефициту железа и фолиевой кислоты.
У больных с благоприятным течением послеоперационного периода при достаточно быстром восстановлении функций кишечника следует осуществлять постепенный, но обоснованно быстрый переход на полное естественное питание. Однако, то после осуществления обширных резекций кишечника переход от полного парентерального к естественному питанию должен проходить достаточно длительный этап частичного парентерального питания, растянутый подчас на несколько месяцев. Длительность переходного периода определяется сугубо индивидуально. В ряде случаев при обширных резекциях тонкой кишки пациент должен пожизненно получать полное или частичное парентеральное питание.
Введение новых продуктов в рационы лечебного питания должно строго зависеть от индивидуальной переносимости больных. Белково-энергетический дефицит рассматриваемых диет по отношению к физиологическим потребностям организма должен покрываться парентеральными средствами питания. Последовательность применения стандартных диет приведены выше.
После перехода на полное естественное питание больным с короткой кишкой рекомендуется диета с повышенным содержанием белка, углеводов и умеренным количеством жира. Диета должна быть дополнена триглицеридами со средней длиной углеродной цепи, поливитаминами в жидких формах, витамином В12 (внутримышечно 1 мг каждые 2–4 нед), фолиевой кислоты (внутримышечно по 15 мг в неделю), витамином К (внутримышечно по 10 мг в неделю), препаратами железа (парентерально, а затем и перорально).
Необходим динамический лабораторный контроль уровня оксалатов в моче. При появлении первых признаков гипероксалурии необходимо ограничить прием продуктов, содержащих повышенное количество оксалатов (щавель, шпинат, петрушка, картофель, шоколад).
Через 1-2 года после операции могут наблюдаться различные клинические варианты течения заболевания. В зависимости от состояния пациента и назначается лечебное питание.
Возможны следующие индивидуальные сценарии диетотерапии больных:
Естественное нормальное или близкое к нормальному питание.
Естественное питание с использованием индивидуально подобранных специализированных продуктов, содержащих деполимеризированные (короткоуепочечные) нутриенты (белки, жиры и углеводы).
Естественное питание с частичной парентеральной поддержкой.
Полное парентеральное питание.
Лечебное питание после операций на печени
В непосредственно послеоперационном периоде необходимо наладить парентеральное питание больного. В первую очередь это касается введения энергетических субстратов. Объем и состав парентерального питания определяют индивидуально в зависимости от потребности больного. Рекомендуемая в настоящее время продолжительность полного сбалансированного (по белкам, жирам, углеводам) парентерального питания зависит от объема и сложности проведенной операции на печени и составляет в среднем 3–5 дней.
Переход к естественному питанию должен проходить этап комбинированного (парентерально-энтерального) питания продолжительностью не менее 4–5 дней. Это связано с тем, что в результате операционной травмы печени происходит значительное угнетение функции тонкой кишки, восстановление которой занимает не менее 7–10 дней после операции. Зондовое введение элементных питательных смесей в пищеварительную систему в постепенно возрастающих количествах обеспечит у больных после операций на печени адаптацию желудочно-кишечного тракта к усиливающимся пищевым нагрузкам. Сочетание энтерального питания с парентеральным направлено на предотвращение метаболического голода.
Лечебное питание после операций на желчевыводящих путях
Общие правила питания для больных после операций на желчевыводящих путях
Частое, дробное питание. Прием пищи каждые 3,5–4 ч.
Ограничение продуктов, богатых холестерином.
Равномерное распределение жиров на все приемы пищи и перемешивание их с пищей, что способствует лучшему усвоению жиров, профилактике боли и диспепсических явлений.
После операций на желчных путях ухудшается переносимость очень многих продуктов, что требует минимизации их употребления. Особенно плохо больные переносят овощи, богатых эфирными маслами (редьку, редис, зеленый лук), острые блюда (перец, маринады, майонез, консервы). Также больные, перенесшие операцию на желчных путях, часто плохо воспринимают молоко, мороженое, шоколад, какао.
Лечебное питание больных, перенесших холецистэктомию
Через 24 часа после операции – минеральная вода без газа или отвар шиповника без сахара (маленькими глотками, не более 1 литра в сутки).
Через 36–48 часов – минеральная вода без газа, несладкий кисель из сухофруктов, несладкий некрепкий чай, нежирный кефир в объеме 1–1,5 л в течение суток (по 100–150 мл на один прием через каждые три часа).
В дальнейшем осуществляется переход на непротертый вариант диеты № 5а. Соблюдать эту диету рекомендовано в течение 1,5–2 месяцев после холецистэктомии и других видов хирургического лечения заболеваний билиарной системы.
Однако не все больные хорошо переносят диету № 5а: возникают транзиторные поносы, вздутие живота, метеоризм и появление связанных с этим болей в пилородуоденальной зоне и правом подреберье. Для этих случаев разработана диета № 5щ (щадящая), эта диета также назначается на 1–1,5 месяца после операции на желчных путях. Однако диета № 5щ (щадящая) не показана больным с пониженной массой тела из-за низкой ее энергоемкости, к тому же полное исключение растительного масла на фоне резкого ограничения жиров может способствовать формированию холестатического синдрома.
Несоблюдение принципа химического и механического щажения пищеварительной системы в 1,5–2 месяца восстановительного лечения после холецистэктомии способно привести к формированию хронического течения энтеральной недостаточности как одной из форм постхолецистэктомического синдрома.
Лечебное питание при постхолецистэктомическом синдроме
У 20–40% больных после проведения холецистэктомии развивается постхолецистэктомический синдромом. Данный синдром может быть обусловлен самыми разнообразными заболеваниями: камнями в желчных протоках, спазмом или стриктурой сфинктера Одди, гастритом, дуоденитом, язвенной болезнью, панкреатитом, дисбактериозом кишечника. Необходимо уточнить причину постхолецистэктомического синдрома, после чего назначать медикаментозное и диетическое лечение.
При постхолецистэктомическом синдроме используются следующие диеты:
При возникновении после холецитэктомии застоя желчи, гипомоторной дискинезии используют диету № 5 л/ж (липотропно-жировую).
Лечебное питание после операций на поджелудочной железе
Лечебное питание больных, перенесших операции на поджелудочной железе, независимо от характера заболевания, должно складываться из двух этапов: искусственное питание (парентеральное, зондовое, смешанное) и естественное питание.
На исход оперативного вмешательства положительно влияют длительность искусственного питания больного, адекватный компонентный состав и энергетическая ценность нутриционного обеспечения.
Этапность диетотерапии после операций на поджелудочной железе
Первый этап – полное парентеральное питание. Продолжительность полного парентерального питания больных, перенесших тяжелые хирургические вмешательства на поджелудочной железе, должна быть не менее 10–12 дней при условии полной белково-энергетической обеспеченности рациона нутриционной поддержки. Это позволяет свести до минимума послеоперационные осложнения. При менее тяжелых оперативных вмешательствах переход от парентерального к естественному питанию может состояться не ранее 5–7-го дня.
Второй этап – частичное парентеральное питание. Применяется в период перехода к естественному питанию. Сочетание постепенно нарастающего объема естественного питания с постепенно редуцирующимся парентеральным питанием – основное требование к лечебному питанию в условиях послеоперационной реабилитации. Это позволяет сохранить на должном физиологическом уровне белково-энергетическое обеспечение организма в данный период реабилитации и одновременно осуществлять плавно возрастающую пищевую нагрузку за счет механически, химически и термически щадящей гипокалорийной диеты.
Третий этап – естественное питание. Необходимо максимально медленно увеличивать пищевую нагрузку больным после операций на поджелудочной железе. Решение вопросов о расширении пищевого рациона, перехода с одной диеты на другую, требует тщательной оценки показателей состояния организма и особенностей течения заболевания.
Вначале больным после операций на поджелудочной железе назначается диета № 0а на срок 5–7 дней, а не на 2–3 дня, как при операциях на других органах.
На смену диеты № 0а назначают диету № 1а на срок 5–7 дней, также восполняя белково-энергетический дефицит средствами парентерального питания.
В дальнейшем рекомендуется переход на диету № 1б на срок 5–7 дней.
Статья добавлена 27 января 2016 г.