Что можно кушать при панкреатите и холецистите
Диетический стол №5

Показания к применению
· Итак, режим питания стол номер 5: 4-5 раз в день приблизительно равными порциями.
· Натощак рекомендуется пить жидкость.
Суточный рацион (энергетическая ценность и химический состав):
Продукты питания, которые МОЖНО употреблять при диете
Продукты питания, которые НЕЛЬЗЯ употреблять при диете
Напитки
Супы
Каши / Крупы
Макароны
Мясо / Рыба / Мясопродукты
Хлеб
Молочные / Кисломолочные продукты
Овощи
Фрукты / Ягоды
· Гранат (не злоупотреблять), за исключением гемохроматозов;
Яйца
Масло
Закуски
Соусы / Приправы
Сладкое
Технология приготовления пищи:
· Пищу готовят в основном в измельченном и протертом виде, варят в воде, на пару, запекают. Очень горячие и холодные блюда исключаются.
Пример 1
Завтрак: мясные тефтели, приготовленные на пару, манная каша, чай.
Второй завтрак: несколько сухофруктов, яблоко.
Обед: овощной суп, нежирный мясной рулет, фруктовый компот.
Полдник: сухарики (без наполнителей, приготовленные самостоятельно), напиток из шиповника.
Ужин: котлеты из свеклы, чай, печенье
Пример 2
Первый завтрак: творог нежирный со сметаной и небольшим количеством мёда, овсяная каша на воде или молоке (лучше 50/50), чай.
Второй завтрак: печёное яблоко (можно добавить мёд).
Обед: суп из овощей сборный на растительном масле (оливковое или подсолнечное), отварная курица в молочном соусе, отварной рис. Компот из сухофруктов.
Полдник: отвар из шиповника.
Ужин: отварная рыба с белым соусом на отваре овощном. Пюре картофельное, ватрушка с творогом, чай.
Какую диету назначают при холецистите и панкреатите?
При заболеваниях поджелудочной железы и мочевого пузыря правильное питание является основой скорейшего выздоровления. Диета при холецистите и панкреатите, которая соблюдается в полной мере, позволяет снизить вероятность возникновения рецидивов. Если пациент следует всем правилам, органы оздоравливаются, а их работа нормализуется.
Что такое панкреатит и холецистит
Оба заболевания накладывают на обычную жизнь человека серьезный отпечаток. Связано это с тем, что для нормального самочувствия приходится соблюдать определенные правила, менять привычный рацион. Нужда в этом возникает из-за того, что процессы пищеварения протекают не так, как у людей, не имеющих болезней желчного и поджелудочной.
Холецистит представляет собой воспалительный процесс, охватывающий стенки желчного пузыря. На этом фоне изменяются интенсивность выработки секрета, его физические свойства. Консервативное лечение при хроническом течении обеспечивают терапевт и гастроэнтеролог. Острый приступ, проявляющийся на фоне несоблюдения пациентом определенных правил жизни с холециститом, часто вынуждает пострадавшего обращаться за помощью к хирургу. В последние годы заметна тенденция по увеличению числа заболевших, медики связывают это исключительно с неправильным питанием. При сочетании поражений желчного пузыря и поджелудочной у больного диагностируют холецистопанкреатит.
Панкреатит – воспалительный процесс, охватывающий поджелудочную. При этой патологии ферменты, выделяемые органом, не попадают в двенадцатиперстную кишку. Свою работу вещество начинает в поджелудочной, запускаются деструктивные процессы.
Питание при холецистите и панкреатите должно быть простым. Органы пищеварительной системы не должны получать чрезмерную нагрузку, потому обязательно убирают из меню больного жирное, жареное, острое, соленое. Лучше отдать предпочтение здоровой пище, включить в рацион постное мясо, каши и овощи, приготовленные на пару.
Принципы питания
При поражении желчного пузыря и поджелудочной диагностируют холецистопанкреатит. В этом случае рекомендуют придерживаться рекомендаций диеты №5 по Певзнеру. Принципы состоят в выполнении следующих рекомендаций:
Диета при хроническом холецистите и панкреатите допускает некоторое отклонение от описанных норм. Пациент может изредка выпить чашку чая, пропустить планируемый прием пищи. Делать это можно только в стадии абсолютной ремиссии, когда симптомы не беспокоят.
Диета при холецистите и панкреатите в период обострения должна соблюдаться особенно жестко. В первые 2-3 суток показан полный отказ от пищи, он поможет снизить нагрузку на желудочно-кишечный тракт. Разрешено пить теплую очищенную воду и лечебную минералку «Боржоми» в объеме не более 200 мл в сутки. После того как боль устранится, возвращаться к привычной диете №5 постепенно, иначе можно спровоцировать повторный приступ.
Разрешенные продукты
Что можно есть при панкреатите и холецистите, подскажет врач-диетолог, но нужно учитывать, что список допустимых продуктов меняется в зависимости от нескольких факторов. Весомым поводом для жесткого соблюдения диеты является обострение или некоторое ухудшение самочувствия. Стоит обращать внимание и на степень холецистопанкреатита.
Основу диетического питания составляют продукты, содержащие минимум жиров. Для ежедневного рациона используют белок. Всемирная организация здравоохранения рекомендует применять продукты из следующего перечня:
Эти продукты при холецистите и панкреатите можно употреблять в период ремиссии. Список может быть существенно расширен диетологом, если обострения не прослеживаются, и пациент чувствует себя хорошо. Если состояние ухудшается, запрещают мясо, жирные молокосодержащие продукты, овощи и фрукты.
Зная, что можно есть при холецистите и панкреатите, человек сможет составить свой рацион, который не будет причинять вреда организму. Правильное питание позволит выровнять течение обменных процессов и улучшить пищеварение. Пища должна быть тушеной, вареной, но не жирной и жареной. Рацион нужно насыщать клетчаткой.
Что стоит исключить из меню
Есть и запрещенные при холецистите и панкреатите продукты. Список – довольно объемный, но можно исключить перечисленные ниже ингредиенты без вреда для здоровья, сделав рацион сбалансированным и полноценным.
Запрещенные продукты во время диеты при холецистите и панкреатите:
При заболеваниях пищеварительного тракта нельзя употреблять любые спиртные напитки, включая слабоалкогольные.
Какое меню должно быть при обострении панкреатита и холецистита
Диета в первые 2-4 суток обострения заключается в лечебном голодании. Рекомендуемый временной промежуток для воздержания от пищи определяется в зависимости от состояния пострадавшего. Если приступ был острым и состояние пациента рассматривается как тяжелое, голодание проводится в условиях госпитализации.
В течение 2-3 суток больному показано лечебное питье, используются следующие напитки:
Минералку употребляют в ограниченных объемах, не более 4-5 стаканов в сутки. Она должна быть прогретой до комнатной температуры. Для устранения симптомов интоксикации и предотвращения обезвоживания организма внутривенно вводят хлорид натрия и глюкозу.
Польза лечебного голодания заключается в том, что пищевод и пищеварительный тракт в это время не работают. Отсутствует выработка панкреатического сока. При четком соблюдении описанной схемы снижается ферментативная активность, достигается восстановление поджелудочной железы. Пример меню для острой фазы болезни должен составлять врач.
Меню на неделю при обострении
Спустя 2-4 дня пациент может постепенно давать нагрузку на желудок. При обострении панкреатита и холецистита питание в первую неделю – строгое. Рассмотрим меню по дням в следующей таблице:
| Примерное меню диеты при панкреатите и холецистите | |||||
| День | Завтрак | Второй завтрак | Среда | Четверг | Пятница |
| Понедельник | Гречневая каша, отвар шиповника | Свежий творог | Овощной суп, суфле из мяса, отвар шиповника | Кекс из овсяной муки с сухофруктами, кефир | Мясное суфле, порция овощей, приготовленных на пару |
| Вторник | Овсяная каша на воде, чай с молоком | Кефир | Суп из злаков с добавлением нежирного мяса, паровые котлеты, отвар боярышника | Творожный пудинг, пюре из банана | Отварная рыба с пюре из кабачка |
| Среда | Рисовая каша на воде без масла | Творожный пудинг с добавлением чернослива или кураги. | Овощной бульон с гречкой, рыбный пудинг, чай с молоком. | Запеченное яблоко, кефир. | Порция риса с паровым омлетом и овощами. |
| Четверг | Суфле из гречневой крупы, компот из сухофруктов | Паровой белковый омлет | Суп на втором курином бульоне, крупеник с маслом, кофейный напиток, галетное печенье. | Суфле из творога со сметаной, кефир | Пюре из картофеля со сливочным маслом (без молока), кефир |
| Пятница | Сырники, приготовленные на пару или в духовке, отвар боярышника. | Овсяная каша со свежими сладкими фруктами или сухофруктами | Слизистый крупяной суп на овощном бульоне, суда в виде кнелей, компот из свежих фруктов | Фруктовое пюре из детского питания, чай | Овощи, запеченные на решетке, отварная рыба |
| Суббота | Суфле из творога со сметаной, слабо заваренный чай | Сырники, приготовленные в духовке с сухофруктами | Протертый суп из вываренной говядины, отварное яйцо, пюре из цветной капусты, чай | Запеканка из геркулеса с молоком и сметаной, кефир | Мясной тефтель, макароны высокого качества |
| Воскресенье | Котлета из свежего творога и злаков, отвар шиповника | Пюре из тыквы, чай с молоком | Овощной суп, рисовая запеканка, яйцо всмятку, компот | Паровой пудинг из цветной капусты, чай | Отварное куриное филе, пюре из овощей, овсяный кисель |
За 1-1,5 часа до сна, если пациент ощущает голод, он может выпить 100-150 мл нежирного, но не кислого кефира. Подобный перекус под запретом, если больной чувствует дискомфорт или в течение дня проявлялись какие-либо симптомы болезни.
Питание при хроническом течении болезней
На приеме надо спросить своего врача, что можно кушать при хроническом панкреатите и холецистите. Вне фазы обострения меню для пациента расширяется, но незначительно, отдельные продукты все равно остаются в списке запрещенных. Дело в том, что воспалительный процесс не ликвидируется, а лишь затихает до определенного момента. Даже незначительное отклонение от данных врачом рекомендаций способно стать причиной рецидива.
Помните о том, что повторное обострение протекает достаточно серьезно и хуже поддается консервативному лечению. При хроническом воспалении желчного чаще всего рекомендуют хирургическое вмешательство.
Так же, как и при острой форме болезни, пациенты должны кушать часто, но небольшими порциями. Не допускается появление чувства голода. Связано это с тем, что при активной выработке слюны происходит раздражение пищевода. Питаться нужно правильно, учитывая разрешенные и запрещенные продукты по списку.
Многие продукты рекомендуют готовить на пару. Такой метод – самый щадящий, позволяет сохранить максимум пользы в продуктах. Для упрощения процесса приготовления можно купить недорогую пароварку или мультиварку.
Рекомендуемое меню на неделю
Составить меню на неделю поможет врач-диетолог, а примерный вариант питания – в таблице:
| Примерное меню на неделю для пациента с хроническим воспалением поджелудочной железы и желчного пузыря | |||||
| Завтрак | Второй завтрак | Обед | Полдник | Ужин | |
| Понедельник | Паровой омлет, пюре из цветной капусты или брокколи, травяной чай с мятой | Кефир с галетным печеньем | Суп с рисом на овощном бульоне, вареная или запеченная куриная грудка с порцией тертой моркови | Творог с сухофруктами | Твердосортовые макароны с тертым сыром, свекольная икра, отвар шиповника |
| Вторник | Запеканка из творога со сметаной, яйцо, сваренное вкрутую | Слабо заваренный кофейный напиток с молоком и бубликами | Суп на курином бульоне с картофелем, порция запеченной рыбы, мятный чай | Салат из огурцов с растительным маслом или порция творога | Картофельное пюре с тефтелями, приготовленными в духовке |
| Среда | Винегрет, овощной или фруктовый сок | Творожная запеканка, кефир | Гречневая лапша с мясным муссом, суп на овощном бульоне, кисель | Каша с рисом и тыквой | Салат из тертой моркови с подсолнечным маслом |
| Четверг | Овсяная каша на воде, чай с молоком | Галетное печенье, со | Суп-пюре из цветной капусты и картофеля, рыба на пару с макаронами | Салат из сезонных огурцов и помидор, заправленный рафинированным подсолнечным или оливковым маслом | Овощное рагу, куриная паровая котлета |
| Пятница | Пшеничная каша на молоке, чай | Яйцо, отварное всмятку | Курица, запеченная с овощами, суп на курином бульоне с любой заправкой | Чай с сухариком, свежая груша | Обезжиренный йогурт без ароматизатора, яблоко, приготовленное в духовке с медом |
| Суббота | Сырники, кисель | Натуральное фруктовое желе | Суп с фрикадельками из куриного фарша, гречневая лапша со сливочным маслом | Салат из овощей, заправленный растительным маслом | Спагетти с отварной говядиной, компот с сушкой |
| Воскресенье | Пшено, сваренное на молоке, чай | Какао, галетное печенье | Бульон куриный с картофелем, курица с морковью и вареной свеклой | Персиковый сок, натуральный йогурт, крекер | Рагу из овощей и мяса, кефир |
Внимание! В некоторые дни рекомендуется пить отвар шиповника вечером. Подобный настой может иметь мочегонное действие, поэтому ужин должен быть не слишком поздним. Лучше кушать за 3-4 час до сна.
Во время диеты при хроническом панкреатите также нельзя принимать алкоголь. Вредит организму переедание, порции всегда должны быть маленькими, особенно вечером.
Рецепты вкусных и полезных блюд
Разнообразить диету при холецистите и панкреатите помогут следующие варианты подачи разрешенных продуктов. Блюда – вкусные, полезные, а главное – разрешенные при панкреатите.
Паровой омлет
Его можно легко и быстро приготовить, используя микроволновую печь. Потребуется:
Компоненты смешивают, добавляют немного соли, взбивают миксером до образования густой пены. Стеклянную форму для запекания смазывают сливочным маслом, вливают в нее полученную смесь, включают микроволновку на 3 минуты при мощности 700-800. Можно запечь омлет в духовке, но время приготовления увеличится до 15-20 минут.
Тефтели
Не менее полезными будут тефтели, запеченные в духовке или приготовленные в мультиварке. Лучше использовать куриный фарш, его в равных долях смешивают с рисом, сваренным до состояния полуготовности, добавляют яйцо, тертый лук, соль и немного черного перца. Формируют круглые котлеты, складывают их в форму и заливают подливой, она должна быть неконцентрированной, на 500 мл воды достаточно 3 ст. л. томатной пасты. Противень покрывают фольгой и запекают при температуре 220 градусов в течение 40 минут.
Для питания пациентов с панкреатитом и холециститом готовят разнообразные рыбные и мясные муссы. Основной ингредиент отваривают до полной готовности, а затем перетирают его через сито или измельчают блендером. Добавляют немного растительного масла и соли.
Диетологи уверяют, что в период обострения лучше есть мясо именно в таком виде, иначе можно спровоцировать рецидив.
Осложнения при несоблюдении диеты
Если больной с обострением воспаления поджелудочной железы или желчного пузыря не соблюдает диету, он будет постоянно сталкиваться с рецидивами болезни. Важно понимать, что это – опасно для здоровья. Постоянный прогресс приведет к отмиранию клеток поджелудочной, на этом фоне создаются уверенные предпосылки для развития сахарного диабета и других заболеваний. Атрофия способна стать причиной появления язвенной болезни и даже злокачественных опухолей. Именно поэтому нужно знать, что есть нельзя при панкреатите и холецистите.
Питаться нужно правильно, соблюдать режим прием пищи, и тогда воспаленная поджелудочная железа не побеспокоит. Примерно в 80% случаев болезнь появляется из-за несоблюдения правил здорового образа жизни. Люди едят на ходу, потребляют фастфуд, и это не проходит без следа, возникают болезни внутренних органов.
При диагностированном холецистите или панкреатите у пациента не получится вести привычный образ жизни, потому что врачи многое запрещают. Основой успешного лечения является диета, а именно питание согласно столу №5 по Певзнеру. Она имеет особенности, к которым нужно привыкнуть. Соблюдение данных врачом рекомендаций – основа восстановления работоспособности пораженного органа.
Диета при панкреатите
При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
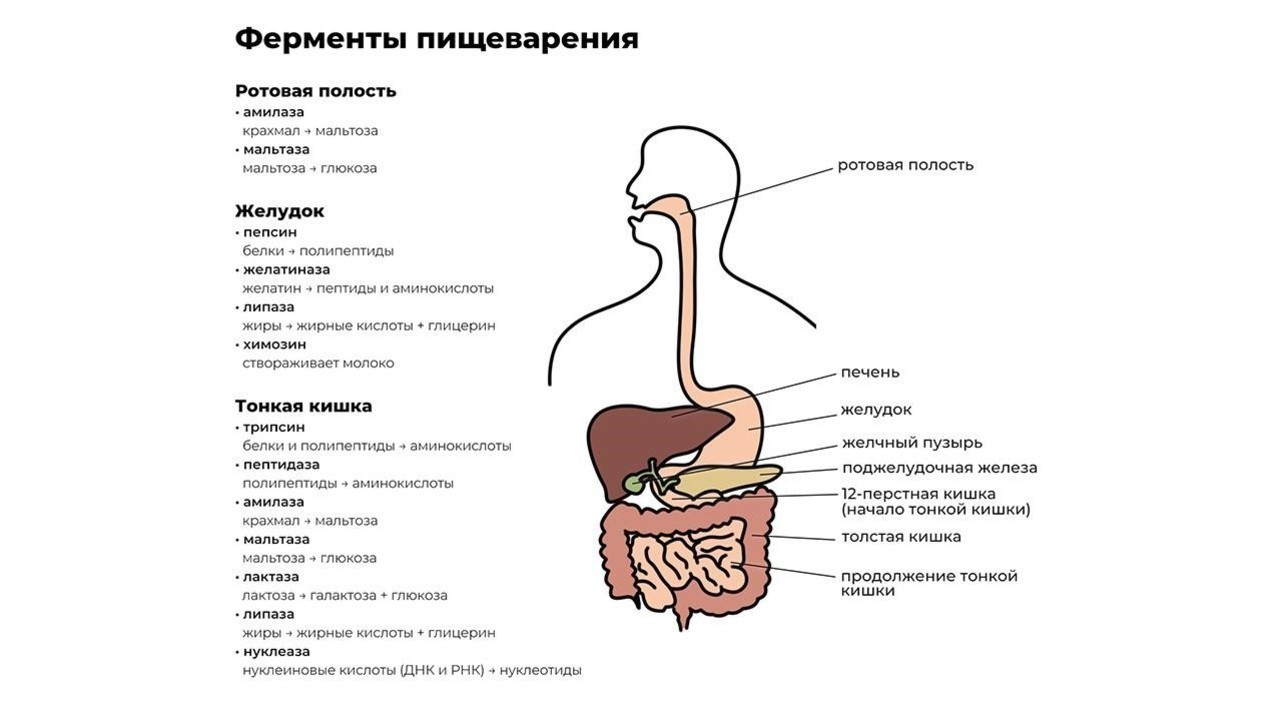
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
| Категория | Можно | Нельзя |
|---|---|---|
| Напитки | ||
| Макаронные изделия | Любые из твердых сортов пшеницы | Паста с мясными добавками и острыми соусами, например, паста Карбонара |
| Мясо и рыба |












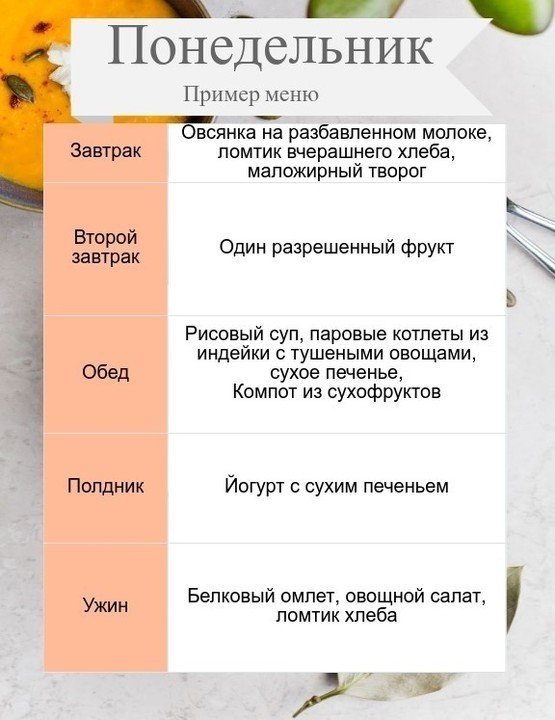






 Рисунок 3. Дневное меню для пациентов с острым и хроническим панкреатитом.
Рисунок 3. Дневное меню для пациентов с острым и хроническим панкреатитом.


