Что можно пить беременным при тахикардии
Что можно пить беременным при тахикардии
Ознакомьтесь, пожалуйста, с правилами использования информации, размещенной в этом разделе сайта.
В соответствии с положениями Федерального закона «Об обращении лекарственных средств» от 12 апреля 2010 года № 61-ФЗ информация, размещенная на данном разделе сайта, квалифицируется как информация о лекарственных препаратах, отпускаемых по рецепту. Данная информация представляет собой дословные тексты и цитаты монографий, справочников научных статей, докладов на конгрессах, конференциях, симпозиумах, научных советов, а также инструкций по медицинскому применению лекарственных средств, производимых фармацевтической компанией «ПРО.МЕД.ЦС Прага а.о. (Чехия).
В соответствии с действующим законодательством Российской Федерации данная информация предназначена исключительно для медицинских и фармацевтических работников и может быть использована только ими.
Ничто в данной информации не может рассматриваться в качестве рекомендации гражданину (пациенту) по диагностированию и лечению каких-либо заболеваний и не может служить для него заменой консультации с медицинским работником.
Ничто в данной информации не должно быть истолковано как обращенный к гражданину (пациенту) призыв самостоятельно приобретать или применять какое-либо из вышеуказанных лекарственных средств.
Данная информация не может быть использована гражданином (пациентом) для самостоятельного принятия им решения о медицинском применении какого-либо из вышеуказанных лекарственных средств и/или решения об изменении рекомендованного медицинским работником порядка медицинского применения какого-либо из вышеуказанных лекарственных средств.
Данная информация относится только к лекарственным средствам, зарегистрированным в Российской Федерации в установленном законом порядке. Названия вышеуказанных лекарственных средств, зарегистрированных в других странах, а также рекомендации по их медицинскому применению могут отличаться от информации, размещенной в этом разделе сайта. Не все вышеуказанные лекарственные средства, находящиеся в обращении на территории Российской Федерации, являются разрешенными к медицинскому применению в других странах.
Для чего назначают Панангин?
Указана минимально возможная цена на товар в городе.
Цены на товар в разных аптеках отличаются.
Для чего назначают «Панангин»?
Как долго можно принимать «Панангин»?
«Панангин» при тахикардии: помогает ли?
Можно ли принимать «Панангин» при беременности?
«Панангин» не имеет строгих противопоказаний к приему у беременных, однако врачи предпочитают назначать его лишь в случае превышения пользы для матери над возможными рисками для плода. С особой осторожностью препарат используют в I триместре.
Поскольку калий и магний выделяются с грудным молоком, вопрос о применении «Панангина» в периоде лактации следует рассматривать с врачом. Во время приема вскармливание следует прекратить.
Противопоказания к «Панангину»
«Панангин» снижает давление или нет?
Побочные действия «Панангина»
Что лучше – «Панангин» или «Аспаркам»?
«Панангин» и «Аспаркам» являются аналогами с точки зрения состава, формы выпуска и механизма действия. Дозировка действующих веществ в «Аспаркаме» незначительно выше. «Аспаркам» производится отечественными фармацевтическими компаниями, «Панангин» является импортным препаратом.
Следовательно, его стоимость выше, чем у российского аналога.
Что можно пить беременным при тахикардии
ГБУЗ «Московский областной научно-исследовательский институт акушерства и гинекологии», Москва
Введение
N. Ghosh и соавт. выявили в 2011 г. отсутствие рандомизированных контролируемых исследований по данной проблеме [1], проанализировав с 1950 по 2010 г. 38 работ, касающихся лечения пароксизмальных тахикардий у беременных. Таковых исследований не появилось и за последние годы. Целью настоящей статьи стала попытка обобщения данных литературы и собственного опыта работы в специализированном акушерском стационаре с точки зрения оптимизации подходов к медикаментозной коррекции пароксизмальных суправентрикулярных тахикардий у беременных.
Суправентрикулярная пароксизмальная тахикардия (СВПТ) определяется как внезапно возникающая и прекращающаяся с частотой сердечных сокращений более 120 в минуту [2]. Наиболее часто ее источником служит атриовентрикулярный узел (АВ-узловая реципрокная пароксизмальная тахикардия). Морфологической основой СВПТ могут быть и синдромы предвозбуждения миокарда (синдром Вольфа–Паркинсона–Уайта – WPW [Wolff-Parkinson-White] и Клерк–Леви–Кристеско – CLC [Clerc-Levy-Cristesco]). В такой ситуации СВПТ отмечается в 1,2 случая на 1 тыс. населения. У половины пациентов возникновение СВПТ сопровождается определенными жалобами и объективными симптомами (сердцебиение, одышка, гипотония, головокружение, синкопальные состояния) [3].
При беременности СВПТ встречается у 1 из 8000 женщин [3]. Наличие беременности обычно усиливает симптомы и утяжеляет ее течение, что отмечается в 20% наблюдений [4–6]. Развитие СВПТ может возникать при постуральном синдроме, связанном с синкопальными состояниями и тахикардией, возникающими в ортостазе из-за автономной дисфункции [7]. Прогноз при развитии постуральной тахикардии благоприятный. Прогноз неосложненной СВПТ также достаточно благоприятен, хотя данные о течении беременности у таких пациенток крайне скудны. Описано лишь 2 летальных исхода, связанных с СВПТ у беременных [8, 9]. Проводимое у таких пациенток кесарево сечение может приводить к увеличению риска в отношении матери, а в случаях недоношенности – для плода. Наличие пароксизмальной тахикардии до беременности и ее возникновение в дальнейшем ухудшает перинатальный прогноз независимо от других факторов риска [10].
Диагностика
Диагноз СВПТ верифицируется при регистрации электрокардиограммы (ЭКГ) или суточном мониторировании ЭКГ по Холтеру.
Беременность служит определенным фактором риска для возникновения СВПТ [5]. В основе этого лежат гемодинамические и гормональные изменения, свойственные беременности. Увеличение объема циркулирующей крови, характерное для беременных, может усиливать возбудимость миокарда, а учащение синусового ритма –
инициировать механизм re-entry («повторного входа»), лежащего в основе рассматриваемого нарушения ритма.
Кроме того, увеличение содержания эстрогенов, отмечаемое при беременности, усиливает возбудимость не только мышцы матки, но и миокарда [11, 12]. Эстрогены обладают способностью повышать чувствительность миокарда к катехоламинам, увеличивая число α-адренергических рецепторов [13]. Применение окситоцина, развитие гипоксии и болевого стресса могут потенцировать СВПТ при синдроме WPW [14].
Лечение
Лечение СВПТ у беременных может представлять определенные трудности. Во-первых, большинство антиаритмических препаратов и их метаболиты обладают способностью проходить плацентарный барьер и воздействовать на плод. Использование ряда антиаритмических препаратов до 8-й недели беременности потенциально тератогенно. Во-вторых, ряд физиологических эффектов, отмечаемых при беременности, таких как увеличение сердечного выброса и объема циркулирующей крови, гипопротеинемия, нарушение секреторной и моторной функции желудочно-кишечного тракта, гормональная стимуляция ферментов печени, могут влиять на абсорбцию, биодоступность и выведение большинства препаратов, в т.ч. антиаритмиков.
Купирование СВПТ осуществляется проведением наиболее эффективных из вагусных проб (проба Вальсальвы, массаж синокаротидной зоны) (Класс рекомендаций I, уровень доказательности IC) [15]. В отсутствие эффекта хорошо зарекомендовало себя использование аденозина, являющегося нуклеотидом пурина и обладающего угнетающим действием на синусовый узел, что способствует купированию тахикардии. Несмотря на увеличение объема циркулирующей крови при беременности, концентрация аденозиндеаминазы, фермента, ответственного за деградацию аденозина, снижается, поэтому внутривенного введения 6–12 мг препарата в большинстве случаев достаточно для купирования тахикардии. Препарат довольно быстро метаболизируется с периодом полувыведения около 10 секунд, он безопасен и эффективен для купирования СВПТ у беременных [6, 16, 17]. В литературе не описано серьезных осложнений после использования аденозина, однако имеется одно сообщение о развитии брадикардии у плода. Это свидетельствует о проходимости плацентарного барьера для этого препарата и необходимости мониторирования частоты сердечных сокращений у плода [18].
Антагонист кальция верапамил является столь же эффективным препаратом, как и аденозин, для перевода СВПТ в синусовый ритм [18] (Класс рекомендаций IIb, уровень доказательности IC). Однако периферическая вазодилатация и отрицательный инотропный эффект являются нежелательными побочными эффектами верапамила, поэтому отношение практикующих врачей к его использованию весьма различно [19, 20]. Привлекает токолитическое действие, свойственное препаратам этой подгруппы, что делает их предпочтительными в случаях угрозы преждевременных родов [21, 22]. Необходимо помнить, что верапамил противопоказан при СВПТ, являющейся следствием существования синдрома WPW, в связи с возможностью ускорения проведения возбуждения по дополнительным путям и увеличения частоты тахикардии.
Бета-адреноблокаторы относятся к препаратам, риск применения которых во многих случаях меньше риска продолжения СВПТ. Они хорошо переносятся и зарекомендовали себя с положительной стороны при лечении артериальной гипертензии у беременных [23]. Бета-адреноблокаторы являются препаратом выбора для пациенток с тахикардией, обусловленной синдромом WPW.
На любых сроках гестации могут назначаться сердечные гликозиды [24].
Хорошим купирующим эффектом обладает кордарон, однако пероральное использование препарата токсично для плода [25]. Тем не менее появились сообщения о безопасном использовании кордарона беременными [26].
При необходимости (развитие выраженной гипотензии, потеря сознания) на любых сроках гестации без побочных эффектов для матери и плода может быть использована электрическая кардиоверсия разрядом 50–100 Дж [27] (Класс рекомендаций I, уровень доказательности IC) или чреспищеводная кардиостимуляция [28]. Больным с рецидивирующей и тяжело протекающей СВПТ может потребоваться консультация кардиохирурга для решения вопроса об аблации дополнительных АВ-путей.
Постоянная антиаритмическая терапия показана беременным с постоянно возвратной СВПТ, протекающей с высокой частотой сердечных сокращений (более 150 в минуту), выраженными субъективными симптомами (сердцебиение, одышка при любом положении тела), существенной гипотензией (систолическое артериальное давление – АД менее 70 мм рт.ст.), пресинкопальными и синкопальными состояниями, синдромом задержки развития плода.
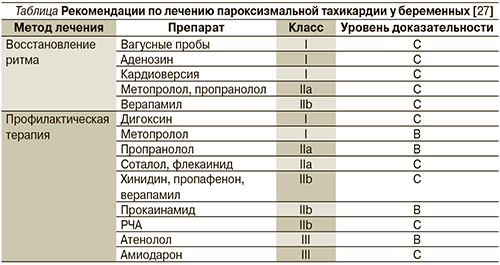
В 2003 г. опубликованы рекомендации Американского и Европейского обществ кардиологов по лечению СВПТ у беременных (см. таблицу) [29].
В соответствии с этими и более новыми рекомендациями Европейского общества кардиологов 2011 г. [15] препаратами первой линии являются дигоксин и β-адреноблокаторы, прежде всего пропранолол и метопролол.
Наиболее безопасен препарат дигоксин [30], однако его эффективность для профилактики СВПТ в больших рандомизированных исследованиях еще не доказана.
Использования β-адреноблокаторов лучше избегать в I триместре беременности из-за опасности развития внутриутробной задержки развития плода, что описано в случаях использования пропранолола [30] и атенолола [31]. Из побочных эффектов описаны случаи развития брадикардии и метаболические изменения у плода, гипогликемия у матери и преждевременные роды. Однако в проспективных рандомизированных исследованиях не доказано увеличения частоты этих осложнений на фоне применения β-адреноблокаторов по сравнению с плацебо. Теоретически более предпочтительным выглядит использование кардиоселективных β1-адреноблокаторов (метопролол) из-за возможности развития периферической вазодилатации и снижения тонуса матки (класс рекомендаций I, уровень доказательности IC). Атенолол не должен использоваться при лечении любых форм аритмий (класс рекомендаций III, уровень доказательности IC).
Препаратом, обладающим, по нашим данным, хорошим профилактическим эффектом при СВПТ, является соталол (класс рекомендаций IIa, уровень доказательности IC). Относясь к группе кордарона, но не имея в своем составе йода, соталол является неселективным без внутренней симпатомиметической активности β-адреноблокатором, безопасность использования которого беременными доказана [32]. Соталол обладает способностью проходить плацентарный барьер, накапливается преимущественно не в тканях плода, а в амниотической жидкости. Использование соталола не приводит к развитию синдрома задержки развития плода [33]. Препарат назначается в начальной дозе 20 мг 2 раза в сутки с постепенным увеличением до 80 мг 2 раза в сутки до прекращения или существенного урежения эпизодов СВПТ.
Наблюдение за 64 беременными с СВПТ, причиной которых у 27 (42,1%) пациенток был манифестирующий синдром WPW, показало высокую эффективность профилактического использования соталола. У всех пациенток соталол вызывал снижение АД, что требовало титрования дозировки или приема небольших дозировок препарата. Применение препарата в 23,4% позволило купировать пароксизмы тахикардии, а еще в 65,6% отмечено уменьшение длительности пароксизмов или лучшая переносимость последних (отсутствие синкопальных состояний, облегчение субъективных ощущений сердцебиения). Лишь у 7 (10,9%) пациенток не было отмечено эффекта от лечения. В этих случаях в терапии использовали конкор или рекомендовали только купирование длительных пароксизмов по «03» внутривенным введением АТФ или верапамила. У двух женщин с непрерывно рецидивирующей СВПТ, продолжавшейся на фоне антиаритмической терапии (β-адреноблокаторы и соталол), отмечено преждевременное развитие родовой деятельности на сроке 32–36 недель.
Сведения об использовании флекаинида, пропафенона, хинидина и прокаинамида крайне ограничены. Тем не менее в случае неэффективности применения дигоксина или β-адреноблокаторов для профилактики СВПТ наряду с соталолом рекомендовано использование флекаинида (класс рекомендаций IIa, уровень доказательности IC) [15]. При использовании хинидина отмечается развитие тромбоцитопении у плода и токсичность в отношении 8-й пары черепно-мозговых нервов [30].
При неэффективности профилактической медикаментозной терапии или наличии противопоказаний к ее проведению может выполняться, желательно со II триместра беременности, радиочастотная аблация (РЧА) дополнительных путей проведения [34].
Развитие СВПТ при постуральном синдроме обычно имеет благоприятное течение, не требует постоянной антиаритмической терапии, а приступы тахикардии купируются вагусными пробами и приемом аденозина.
Непрерывно рецидивирующая и устойчивая СВПТ с высокой частотой сердечных сокращений (более 150 в минуту), как правило, сопровождается субъективными симптомами и требует профилактической антиаритмической терапии, которая должна проводиться с учетом соотношения риск/польза.
Ведение родов
Ведение родов у пациенток с синдромом WPW в отсутствие приступов СВПТ осуществляется через естественные родовые пути с использованием любого вида обезболивания под наблюдением кардиолога в специализированном роддоме (3-го уровня). При оперативных родах по акушерским показаниям особенностей в проведении анестезии нет. Более предпочтительным в этих случаях выглядит использование эпидуральной или спинально-эпидуральной, нежели только спинальной, анестезии вследствие лучшего гемодинамического контроля [35]. Применение атропина во время анестезии при синдроме WPW приводит к его устранению и нормализации комплекса QRS примерно в 30% случаев.
У пациенток высокого риска с синдромом WPW, протекающим с СВПТ (потери сознания в анамнезе, недостаточная эффективность медикаментозной терапии, рецидивирующий характер пароксизмальной тахикардии), показано мониторное ЭКГ-наблюдение в родах. При возникновении СВПТ его купирование проводят по тем же принципам, что и во время беременности.
С целью контроля состояния плода при рецидивирующей или резистентной к терапии СПВТ, а также на фоне используемых антиаритмических препаратов необходимо осуществлять кардиомониторное наблюдение. Первый период родов целесообразно вести в положении на левом боку с целью исключения аортокавальной компрессии. Зарубежные авторы рекомендуют ведение всех этапов родов в положении роженицы на боку [36].
Ведение второго периода родов осуществляется без ограничения потуг. Более того, задержка дыхания во время потуг часто способствует прекращению приступа СВПТ.
Оперативное родоразрешение по кардиологическим показаниям проводится крайне редко (в нашей практике не встречалось) в случаях СВПТ с крайне высокой частотой (более 200 в минуту), требующих повторных электрических кардиоверсий или протекающих с гемодинамической нестабильностью [37].
Послеродовой период
Послеродовой период у женщин с синдромом WPW и СВПТ протекает без осложнений. Особенности ведения и необходимость в медикаментозной коррекции определяются частотой возникновения и стойкостью пароксизмов СВПТ.
Таким образом, информация, представленная в настоящем обзоре и основанная на современных рекомендациях Российского, Европейского и Американского обществ кардиологов по профилактике и купированию СВПТ у беременных, должна служить своеобразной «дорожной картой» для практикующих кардиологов акушерских стационаров 3-го уровня. Оптимизация профилактической антиаритмической терапии, критичный и объективный подход к оценке тяжести тахикардии позволяют избегать необоснованного оперативного родоразрешения, в т.ч. на ранних сроках беременности.
Нарушения ритма сердца у беременных
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Статья посвящена вопросам нарушений ритма сердца у беременных

Механизмы НРС при беременности изучены недостаточно. Развитие беременности не сопровождается возникновением специфических электрофизиологических изменений в структурах миокарда и проводящей системе сердца, которые способствовали бы формированию или модификации субстрата основных механизмов аритмогенеза (патологического повышенного автоматизма, повторного входа волны возбуждения – «re-entry», триггерной активности) и повышали бы риск НРС. Беременность сопровождают физиологические гемодинамические изменения (увеличение объема циркулирующей крови, ударного объема, сердечного выброса, частоты сердечных сокращений), вегетативные (увеличение плазменных концентраций катехоламинов, повышение чувствительности адренергических рецепторов) и гормональные сдвиги (увеличение синтеза эстрогенов, прогестерона, простагландинов, ренина, ангиотензиногена). Все это может способствовать изменению возбудимости, автоматизма и рефрактерности миокарда, приводить к развитию и/или увеличению его электрофизиологической негомогенности и, таким образом, провоцировать возникновение НРС. Кроме того, перечисленные физиологические процессы могут усугублять гемодинамические нарушения у женщин с заболеваниями сердца, возникшими до беременности, что, в свою очередь, будет способствовать возрастанию риска развития НРС [5, 6].
Б.А. Ребров и О.А. Реброва предложили структурировать все причины, приводящие к развитию НРС у беременных [7], следующим образом:
1. Функциональные факторы, связанные с дисбалансом вегетативной нервной системы:
– физические нагрузки;
– психоэмоциональные нагрузки;
– дисгормональная перестройка организма в связи с гестацией;
– употребление продуктов, вызывающих гиперкатехоламинемию (крепкий чай, кофе, никотин).
2. Органические поражения миокарда, сопровождающиеся его гипертрофией, ишемией, кардиосклерозом, дилатацией предсердий или желудочков, развившиеся вследствие:
– заболеваний сердечно-сосудистой системы (ишемическая болезнь сердца, миокардиты, перикардиты, врожденные и приобретенные пороки, кардиомиопатии, опухоли и травмы сердца);
– патологии органов дыхания с явлениями дыхательной недостаточности;
– системных заболеваний соединительной ткани (системная красная волчанка, системная склеродермия, дерматомиозит, ревматоидный артрит, системные васкулиты).
3. Заболевания центральной нервной системы (опухоли, нарушения мозгового кровообращения) и психогенные аритмии (неврозы, психопатии, стресс-гипокалиемии).
4. Заболевания органов пищеварения (язвенная болезнь, дискинезии пищеварительного канала и желчевыводящих путей, гепатиты).
5. Заболевания эндокринной системы (тиреотоксикоз, гиперпаратиреоз).
6. Наследственные заболевания и синдромы (болезнь Фабри, Кернса – Сейра, Ленегра, Лева, аритмогенная кардиомиопатия левого желудочка (ЛЖ), синдромы преждевременного возбуждения желудочка, синдром удлиненного интервала QT, синдром слабости синусового узла и др.).
7. Нарушения электролитного обмена (гипокалиемия, гипомагниемия, гиперкальциемия, гиперкалиемия).
8. Интоксикация (алкоголь, бытовая и промышленная химия, ксенобиотики, лекарственные препараты, в т. ч. антиаритмики).
НРС чаще прогрессируют и носят более стойкий характер (резистентный к медикаментозной терапии) в случае, если аритмии выявлялись еще до беременности, а также у беременных с органическим поражением сердца. Следует отметить, что даже при отсутствии органической патологии сердца у женщин с нарушениями ритма значительно чаще встречаются осложнения беременности (злокачественные гестозы, невынашивание, гипотрофия плода) [7].
Таким образом, основными направлениями в ведении беременных с нарушениями ритма сердца являются диагностика и лечение заболеваний сердечно-сосудистой системы, органов дыхания, дисфункции щитовидной железы, а также коррекция электролитных нарушений и других патологических состояний, способствующих развитию аритмий сердца. Кроме того, необходимо выявить и устранить факторы, которые могут провоцировать НРС: употребление алкоголя, кофеина, курение, психоэмоциональные перегрузки. Во многих случаях выполнения вышеперечисленных мер оказывается достаточно для профилактики или купирования ряда аритмий либо для существенного снижения выраженности их клинических проявлений [8]. В случае выявления НРС ведение беременной продолжается совместно с врачом-кардиологом.
Основные нарушения ритма и проводимости
1. Экстрасистолия.
Наджелудочковая и желудочковая экстрасистолия – наиболее часто встречающееся НРС у беременных. Часто она протекает бессимптомно и выявляется только при плановой регистрации ЭКГ или при длительном мониторировании ЭКГ по Холтеру.
Однако у части пациенток экстрасистолия может проявляться клинически (перебоями в работе сердца, дискомфортом в грудной клетке, тревогой и т. д.). Выявление патологических факторов, способствующих развитию нарушений ритма сердца, коррекция психоэмоционального статуса позволяют устранить или в значительной степени уменьшить субъективные ощущения, что часто снимает необходимость медикаментозной противоаритмической терапии [8].
За редким исключением наджелудочковая и желудочковая экстрасистолия не является противопоказанием к естественным родам и не требует медикаментозного лечения.
Назначение антиаритмических препаратов, в первую очередь кардиоселективных -адреноблокаторов, показано в редких случаях при плохой субъективной переносимости экстрасистолии, а также у беременных с желудочковой экстрасистолией (≥10 в час) и систолической дисфункцией ЛЖ (систолическая сердечная недостаточность и/или фракция выброса ЛЖ менее 40%) [8].
2. Наджелудочковые тахикардии.
Беременность может спровоцировать развитие наджелудочковой тахикардии (НЖТ) или привести к учащению уже имевшихся пароксизмов, таких как пароксизмальная атриовентрикулярная (АВ) узловая реципрокная тахикардия, АВ-реципрокная тахикардия при наличии дополнительных путей АВ-проведения – синдром Wolf – Parkinson – White, скрытые дополнительные пути. Реже регистрируются предсердные тахикардии, в основном при органическом поражении сердца.
Если пароксизм НЖТ протекает без нарушения гемодинамики, для купирования используют вагусные приемы (проба Вальсальвы, массаж каротидного синуса) (I, С). Если вагусные приемы неэффективны, вводят в/в антиаритмические препараты, назначаемые врачом-кардиологом (АТФ (I, С), -блокаторы (метопролол, пропранолол) (IIa, С), верапамил (IIb, С)).
В случае нестабильной гемодинамики на фоне пароксизма НЖТ (сердечная астма, отек легких, гипотензия) применяется электроимпульсная терапия (I, С).
3. Предсердные тахикардии.
Современные рекомендации предлагают автоматическую, триггерную и реципрокную предсердные тахикардии объединить термином «очаговая предсердная тахикардия», которая развивается преимущественно на фоне органических заболеваний сердца, электролитных нарушений, интоксикаций (дигиталисной, алкогольной). Прогноз для больных в этом случае определяется, как правило, основным заболеванием.
Больные с асимптомными, редкими, непродолжительными пароксизмами очаговой предсердной тахикардии не нуждаются в лечении. Их надо обследовать с целью определения причины НРС и попытаться устранить ее. Фармакотерапия или немедикаментозное лечение необходимы только больным с симптомными приступами аритмии, а также при ее хроническом течении [8].
Учитывая высокую эффективность и небольшое количество осложнений, в настоящее время в лечении больных с НЖТ, в т. ч. очаговой предсердной тахикардией, предпочтение отдают интервенционным вмешательствам (радиочастотная катетерная аблация), а не антиаритмическим препаратам (эффективность профилактической антиаритмической терапии составляет всего 50–60%) [8].
4. Фибрилляция предсердий (ФП).
Основными направлениями в лечении ФП являются:
– установление причины ФП и воздействие на модифицируемые факторы: лечение гипертиреоза, прекращение приема алкоголя, устранение передозировки сердечных гликозидов, симпатомиметиков, нормализация электролитного баланса и др.;
– контроль ЧСС, купирование и предупреждение рецидивов аритмии;
– профилактика тромбоэмболических осложнений.
Короткие, асимптоматические (малосимптомные) пароксизмы ФП не требуют антиаритмической терапии. Профилактическая антиаритмическая терапия может потребоваться при устойчивых, рецидивирующих, симптомных приступах аритмии. Независимо от тактики ведения пациентки и от выбора антиаритмической стратегии проведение антитромботической терапии обязательно [8]]!
5. Желудочковая тахикардия и фибрилляция желудочков (ФЖ).
ЖТ – редкое нарушение ритма при беременности. Она может быть представлена как эпизодами неустойчивой (длительность до 30 с без нарушения гемодинамики), так и устойчивой (длительность более 30 с или гемодинамическая нестабильность) вариантами, а по морфологии комплексов QRS – мономорфной или полиморфной формами.
Развитие ЖТ и/или ФЖ наблюдается в основном у беременных с органическими заболеваниями сердца, включая кардиомиопатии, врожденные и приобретенные пороки сердца, аритмогенную дисплазию (кардиомиопатию) правого желудочка. Перипортальная кардиомиопатия должна быть исключена, если впервые ЖТ развилась в течение последних 6 нед. беременности или в ранние сроки после родов. Желудочковые тахиаритмии могут быть следствием как врожденного удлинения, так и укорочения интервала QT, синдрома Бругада, возможно также развитие катехоламинергической полиморфной («двунаправленной») ЖТ (редкая наследственная аритмия). Вместе с тем ЖТ могут наблюдаться у беременных при отсутствии органического поражения сердца и генетически обусловленных ионных каналопатий. Наиболее часто среди них встречается идиопатическая ЖТ из выносящего тракта правого желудочка. Для предупреждения симптомных рецидивов данной тахикардии назначаются -адреноблокаторы или верапамил (I, С), при неэффективности фармакотерапии или тяжелом течении аритмии рекомендуется радиочастотная катетерная аблация (IIb, С).
Купирование гемодинамически нестабильной ЖТ, а также ФЖ практически не отличается от такового у небеременных и должно включать весь комплекс мероприятий по проведению электрической кардиоверсии, дефибрилляции (I, С) и кардиопульмональной реанимации, предусмотренных соответствующими рекомендациями. Электроимпульсная терапия является безопасной для плода в любом сроке беременности [8].
Исходя из риска внезапной сердечной смерти, всех беременных с ЖТ можно разделить на две группы: пациентки с потенциально злокачественными и злокачественными желудочковыми аритмиями. К потенциально злокачественным аритмиям относятся желудочковая экстрасистолия (≥10 в час) и эпизоды неустойчивой ЖТ при наличии дисфункции ЛЖ (систолическая сердечная недостаточность и/или фракция выброса ЛЖ менее 40%). У пациенток с этими НРС еще не было эпизодов устойчивой ЖТ или ФЖ, но вероятность их развития высока. Целью лечения данной категории пациенток является снижение риска смерти – первичная профилактика (назначение -адреноблокаторов (I, С), а в случае их непереносимости или неэффективности и при отсутствии альтернативного решения – амиодарона (может оказывать отрицательное воздействие на плод, включая гипотиреоидизм, умственное недоразвитие и др.)).
Группу лиц со злокачественными желудочковыми аритмиями составляют беременные с выраженным структурным поражением миокарда и пароксизмами устойчивой ЖТ и/или успешно реанимированные по поводу ФЖ. Прогноз жизни у этих больных крайне неблагоприятен, а лечение должно быть направлено не только на устранение тяжелой аритмии, но и на продление жизни, т. е. на вторичную профилактику внезапной сердечной смерти. Для этого возможно использование амиодарона и соталола, а также комбинации -адреноблокаторов и амиодарона (с учетом вышеизложенного отрицательного влияния его на состояние плода) (IIа, С). Имплантация кардиовертера-дефибриллятора (наиболее эффективный метод вторичной профилактики внезапной сердечной смерти) может быть проведена как до беременности, так и, при необходимости, в любом сроке беременности (желательно не ранее 8-ми нед.) с использованием средств максимальной защиты плода и под контролем эхокардиографии (IIa, С) [8].
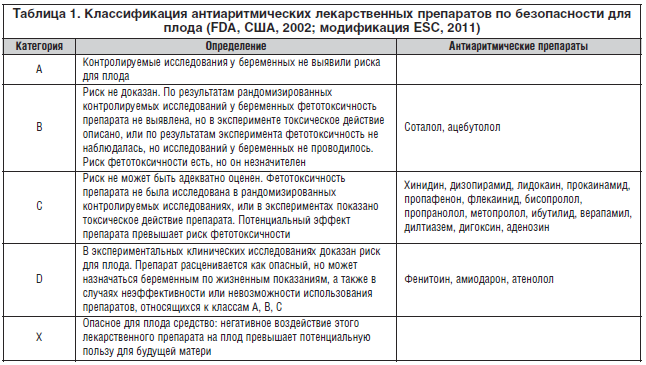
На сегодняшний день безопасных для плода противоаритмических препаратов не существует, поэтому их применяют только по строгим клиническим показаниям – при гемодинамически значимых или жизнеугрожающих НРС (табл. 1). В то же время нельзя забывать об антиаритмическом эффекте препаратов магния, которые широко назначаются беременным акушерами-гинекологами. Их применение приводит к уменьшению частоты возникновения аритмий (в т. ч. желудочковых) и обеспечивает их профилактику [9].
6. Нарушение проводимости сердца.
Нарушения проводимости (блокады) сердца возникают при замедлении или полном прекращении проведения электрического импульса из синусового узла по проводящей системе сердца. Выделяют следующие виды блокад:
– синоатриальную;
– внутрипредсердную;
– атриовентрикулярные: I, II (Мобитц I, Мобитц II) и III степени;
– блокады ветвей пучка Гиса.
Причинами возникновения синоатриальной и внутрипредсердной блокад могут быть воспалительные, склеротические, дегенеративные изменения миокарда предсердий, передозировка лекарственных препаратов (-адреноблокаторов, сердечных гликозидов и др.), электролитные нарушения. Эти виды блокад наблюдаются и у практически здоровых лиц при ваготонии.
Синоатриальные блокады в подавляющем случае бессимптомны и не требуют специального лечения. Синоатриальные блокады с симптомной брадикардией (пресинкопе, синкопе) являются показанием для имплантации искусственного водителя ритма.
АВ-блокады характеризуются нарушением проведения импульса от предсердий к желудочкам. При беременности чаще всего встречаются АВ-блокады, которые в большинстве случаев носят врожденный характер. Они, как правило, протекают бессимптомно и не осложняют течение беременности и родов. Вероятным этиологическим фактором является первичное генетически детерминированное заболевание проводящей системы сердца (во многих случаях прослеживается семейный характер заболевания).
Другими причинами поражения проводящей системы сердца являются болезнь Ленегра, болезнь Лева, синдром Кернса – Сейра, болезнь Фабри. Причинами развития блокад у пациенток, кроме того, являются: врожденные и приобретенные пороки сердца, кардиомиопатии, операции на открытом сердце. У практически здоровых лиц может быть блокада правой ножки пучка Гиса.
У беременных с симптомами, связанными с синдромом слабости синусового узла, нарушениями АВ-проводимости II–III степени (пресинкопе и синкопальные состояния) требуется выполнение временной или постоянной эндокардиальной стимуляции сердца [8].
Таким образом, НРС, нередко сопровождающие беременность, требуют своевременной диагностики и устранения провоцирующих их факторов. Сбалансированное питание, нормализация режима сна и бодрствования, коррекция психоэмоционального статуса – всего этого, как правило, оказывается достаточно для уменьшения частоты возникновения НРС, улучшения их переносимости, а также в целях профилактики.