Что можно пить при заболевании поджелудочной железы
Какие продукты любит поджелудочная железа: симптомы панкреатита, особенности диеты при заболевании и возможные осложнения
Острые и хронические заболевания поджелудочной железы негативно сказываются на состоянии пищеварительной системы. Так, при хроническом панкреатите часто нарушается усвояемость определенных продуктов питания, усиливаются бродильные процессы в кишечнике, и возникает метеоризм.
В этом случае лечебная диета является немаловажным способом лечения. Для планирования диетического питания пациенты часто стараются найти информацию о том, какие продукты любит поджелудочная железа. Ориентируясь на состояние пациента, диетолог может посоветовать несколько основных вариантов питания.
Анатомия и функции поджелудочной железы
Питание играет огромнейшую роль в лечении поджелудочной
Поджелудочная железа человека является важнейшей железой смешанной секреции. Этот орган выделяет гормоны в кровь и синтезирует пищеварительные ферменты, которые необходимы для усвоения белков, углеводов и жиров.
Поджелудочная железа расположена в брюшной полости рядом с желудком и тонким кишечником. Этот орган функционально связан с двенадцатиперстной кишкой, куда вбрасываются ферменты во время пищеварения.
Основные функции органа:
Поджелудочная железа часто подвергается действию различных патологических факторов. Это может быть воспаление железистой ткани в результате закупорки выводных протоков, инфекция и рост злокачественных клеток. При этом заболевания органа влияют как на пищеварительные, так и на обменные функции.
Что такое панкреатит
В норме ткани поджелудочной железы не подвергаются разложению в результате выделения собственных ферментов. Это связано с тем, что в выводных протоках поджелудочной железы пищеварительные соки находятся в неактивированной форме.
Тем не менее при определенных патологических состояниях ферменты активируются до поступления в двенадцатиперстную кишку и повреждают клетки поджелудочной железы.
Основные формы болезни:
Болезнь может постепенно прогрессировать, однако отмечается частичная сохранность функций органа. Врачам редко удается полностью вылечить хроническую форму панкреатита.
Возможные симптомы панкреатита:
У пациентов с хроническим панкреатитом формируется мальабсорбция. Это состояние обусловлено нарушением усвоения важных веществ – белков, углеводов, жиров, витаминов и минеральных веществ.
Мальабсорбция появляется на фоне расстройства функций экзокринной части поджелудочной железы.
Причины развития панкреатита
Панкреатит может развиваться из-за влияния различных патологических факторов. Обычно вра
Фастфуд категорически запрещен!
чи связывают появление этого заболевания с неправильной диетой, общим состоянием здоровья пациента, перенесенными травмами и хроническими болезнями органов брюшной полости.
Врачам далеко не всегда удается выявить первопричину панкреатита у пациента.
Диагностика
Кисломолочные продукты переносят не все
При подозрении на панкреатит или другое заболевание поджелудочной железы необходимо обратиться к гастроэнтерологу. Врач спросит о симптомах, изучит анамнестические данные и проведет физический осмотр.
При острой форме воспаления на этапе осмотра выявляют пальпаторные изменения, вздутие живота и другие признаки заболевания. Для уточнения диагноза назначаются лабораторные и инструментальные методы исследования.
Применение комплексной диагностики позволяет назначить наиболее эффективную схему лечения. Диета также назначается только после анализа данных инструментальных и лабораторных методов обследования.
Роль диеты в лечении
Копчености поджелудочная не любит
После постановки диагноза назначение лечения и диеты должно быть первоочередной задачей.
Необходимость изменения рациона питания обусловлена важностью предотвращения дефицита питательных веществ в организме, нормализации уровня сахара в крови и облегчения работы поджелудочной железы.
Рацион питания при панкреатите необходимо составить таким образом, чтобы пациент получал все необходимые питательные вещества в течение дня. При этом важной задачей является облегчение пищеварительной функции, поэтому необходимо подбирать легкоусвояемые продукты питания.
Даже при применении искусственных ферментов поджелудочной железы значительная доля пищевых субстратов не переваривается и выводится вместе со стулом.
Правильная диета является важным дополнением к медикаментозному лечению острого и хронического панкреатита. Важно учитывать, какие продукты любит поджелудочная железа, и какие продукты необходимо исключить из рациона.
Диета при панкреатите: что можно и нельзя есть. Советы врача
За последние десятилетия заболеваемость панкреатитом в мире выросла почти в два раза. Болезнь может как напоминать о себе эпизодично, так и приводить к серьезным осложнениями, вплоть до онкологии. Базовым в лечении панкреатита считается питание с ограничениями. Разбираемся с экспертами в особенностях таких диет и почему одни продукты можно есть, а другие нельзя.
Что такое панкреатит
Панкреатит — это заболевание, которое развивается из-за воспаления поджелудочной железы. По различным причинам пищеварительные ферменты не выбрасываются в двенадцатиперстную кишку и активизируются в железе. В итоге происходит повреждение внутренних тканей органа, или, проще говоря, самопереваривание.
Различают два типа панкреатита — острый и хронический. В первом случае воспаление возникает внезапно или в течение нескольких дней. Для острого панкреатита характерны:
К наиболее частыми причинами острого панкреатита в медицине относят желчнокаменную болезнь и злоупотребление алкоголем.
Поджелудочная железа отвечает за производство пищеварительных ферментов и гормонов, в том числе, инсулина
Хронический панкреатит развивается в течение многих лет из-за регулярного воспаления. В этом случае повреждения органа, как правило, уже необратимы. На хроническое воспаление поджелудочной указывают такие симптомы:
К хроническому панкреатиту чаще всего приводят не только длительное злоупотребление алкоголем или курение, но и аутоиммунные и генетические факторы (например, муковисцидоз).
При легких формах заболевания лечение может ограничиться специальной диетой и ферментной поддержкой. В тяжелых случаях медики прибегают к стероидной терапии или оперативному вмешательству, вплоть до полного удаления поджелудочной.
Что нельзя есть при панкреатите: советы врача и диетолога
Пациентам с панкреатитом медики рекомендуют соблюдать диету с высоким содержанием белка и питательных веществ. При этом следует воздерживаться от алкоголя, жирной и жареной пищи.
Оценка необходимого питания производится индивидуально и только лечащим врачом. Но существует ряд общих рекомендаций гастроэнтерологов больным панкреатитом.
Комментирует гастроэнтеролог клиники GMS кандидат медицинских наук Андрей Фарбер
Что можно есть при панкреатите
Комментирует гастроэнтеролог клиники GMS кандидат медицинских наук Андрей Фарбер
Продолжение статьи Вы можете прочитать по ссылке на РБК Стиль.
Болит поджелудочная железа, что можно кушать, а чего на столе не должно быть?
Поджелудочная железа – маленький орган пищеварительной системы, который все же способен предоставить человеку множество неприятных минут, особенно если в его работе отмечаются неполадки. Тогда больной вынужден отказаться от большинства ранее употребляемых в пищу продуктов питания. При проблемах с поджелудочной необходимо придерживаться особенной диеты, которая называется 5П. Это поможет избежать возникновения острого панкреатита или перехода хронического в острую форму. Существует ряд запретов на употребление тех или иных продуктов, которых стоит придерживаться при хроническом панкреатите во время выздоровления после обострения или независимо от него. В первую очередь запрет касается алкогольных напитков и некоторых лекарственных препаратов. Ограничения вводятся также касательно фруктов и овощей. Что же можно кушать, когда болит поджелудочная железа.
Овощи при заболевании поджелудочной
При заболеваниях поджелудочной железы нужно питаться правильно
Помидоры. Следует ли употреблять помидоры при панкреатите? Диетологи не могут дать однозначный ответ на этот часто возникающий вопрос. Одни доказывают, что помидоры чрезвычайно полезны, поскольку в них находиться большое количество клетчатки, столь необходимой для органов желудочно-кишечного тракта. Также помидоры помогают выводить холестерин с крови, что очень ценно для работы железы.
Другая группа диетологов уверенна, что помидоры при панкреатите употреблять категорически запрещено, особенно в период его обострения. Но и те и другие едины во мнении, что ни в коем случае нельзя есть недозревшие помидоры, которые содержат много токсинов.
Очень полезным продуктом оказывается свежевыжатый томатный сок, но не изготовленный в производственных условиях. Он благоприятно влияет на железу, стимулируя ее работу. Особенно хорошо для этих целей сочетание томатного и морковного сока. Помидоры можно также употреблять в тушеном виде или запеченными. Но во всем нужно придерживаться правила золотой середины, даже в употреблении полезных продуктов.
Огурцы. Огурцы очень насыщенны витаминами и различными микроэлементами, несмотря на то, что 90 % их состава занимает вода. При панкреатите употреблять в пищу огурцы однозначно можно. Мало того, существует огуречная диета, которую зачастую назначают при панкреатите. На протяжении недели человек должен съесть 7 кг огурцов, что разгружает железу и препятствует возникновению воспаления в ней. Но, во всем следует знать меру, избыточное потребление огурцов, особенно содержащих нитраты или пестициды, не только не пойдет на пользу, но даже может причинить вред.
Капуста. При панкреатите любую капусту можно употреблять только предварительно стушив или отварив ее. Квашеная капуста очень сильно раздражает слизистую, поэтому ее есть не следует. В сыром виде можно изредка употреблять только пекинскую капусту, но следует помнить, что после обострения любой новый вид капусты следует вводить постепенно. А что же говорят диетологи относительно морской капусты?
Полезность морской капусты – неоспоримый факт, так как в ее составе содержатся такие необходимые микроэлементы, как никель и кобальт, которые обеспечивают нормальную работу железы.
Фрукты при панкреатите
Фрукты и овощи при панкреатите можно кушать не все
Употребление фруктов при панкреатите также строго ограничено. Кислые фрукты, содержащие грубую клетчатку, есть не желательно, особенно при обострении. Фруктами можно полакомиться только через 10 дней после начала ремиссии панкреатита. Хронический панкреатит также не позволяет злоупотреблять фруктами, из перечня разрешенных достаточно съедать какой-то один фрукт в день. Естественно, польза от употребления фруктов величайшая, ведь они содержат множество витаминов и микроэлементов, чем и ценны для поджелудочной, но содержание грубой клетчатки нарушает ее функционирование.
В перечень разрешенных фруктов входят: клубника, дыня, арбуз, сладкие зеленые яблоки, авокадо, ананас, банан, папайя. Нельзя есть манго, все виды цитрусовых, алычу, кислые яблоки, сливы, персики, груши. В период ремиссии разрешается употребление различных фруктов, но только термически обработанных. Но следует придерживаться определенных правил при употреблении фруктов при панкреатите:
Вместе со списком разрешенных и находящихся под запретом фруктов следует также знать перечень лекарств, которые можно принять, если произошло употребление запрещенного фрукта. Часто возникает вопрос: можно ли при воспалении бананы и клубнику. Большинство врачей диетологов придерживаются мнения, что эти фрукты вреда не принесут, если только их кушать в небольшом количестве и не в период обострения.
Натуральный сок из клубники и банана считается особо полезным для поджелудочной, он содержит много витаминов, приятный на вкус.
Алкогольные напитки при воспалении
Если болит поджелудочная, жаренное мясо просто противопоказано!
Поджелудочная, по сравнению с другими органами системы пищеварения, наиболее подвержена токсическому влиянию алкоголя. Она, в отличие от печени, не содержит фермент, который может расщеплять алкогольный напиток. Зачастую (около 40 % случаев) острый панкреатит развивается после застолья с обильной выпивкой и нездоровой жирной или жареной пищей.
Употребление спиртного при хроническом панкреатите приводит к повторяющимся случаям острого панкреатита, которые влияют на функциональность железы и приводят к ее анатомическому разрушению. А, в отличие от печени, свойства восстанавливаться не имеет.
Каждый случай употребления алкоголя приводит к увеличению количества очагов фиброза, что попросту означает, что железа гниет.
Список запрещенных при панкреатите продуктов
При панкреатите также очень важным является соблюдение режима питания. Принимать пищу следует маленькими порциями, не менее 5-6 раз в день. Блюда должны иметь мягкую консистенцию. При обострении врачи часто назначают голодные дни, в которые разрешается только теплое питье.
ДИЕТА при заболеваниях поджелудочной железы
РЕКОМЕНДУЮТСЯ
. ЗАПРЕЩАЮТСЯ.
Хлеб и хлебобулочные изделия
Вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галетное печенье.
Свежий хлеб, ржаной хлеб, сдобное тесто, жареные и свежие печёные пирожки, блины, вареники, пицца, песочное сладкое печенье.
Крупяные и макаронные изделия
Гречневая, геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности, суфле, пудинги, запеканки.
Пшено, перловая, ячневая, кукурузная крупы, рассыпчатые каши, макаронные изделия, бобовые.
Нежирное нежилистое мясо: говядина, кролик, курица, телятина протёртые или рубленые; в отварном или паровом виде (котлеты, кнели, бефстроганов из отварного мяса)
Жирные сорта мяса: баранина, свинина, гусь, утка, печень, почки, мозги; жареное, тушеное, копчёное мясо, колбасы, консервы.
Нежирная отварная, в виде суфле, кнелей, котлет, кусков — судак, треска, окунь, щука, серебристый хек
Жирная, жареная, тушеная, копчёная, запеченная, солёная, консервированная; икра, морепродукты.
Овощные, вегетарианские, слизистые из круп (овсяный, перловый, рисовый, манный), суп-крем из выварённого нежирного мяса, вегетарианские борщи, протёртые супы с картофелем, морковью.
Супы на мясном и рыбном бульоне, отваре грибов, окрошка, молочные супы, щи, невегетарианский и зелёный борщ, свекольник.
СОУСЫ И ПРЯНОСТИ
Фруктово-ягодные подливки, несладкие или сладкие
Томатные подливки и соусы, поджарки, острые соусы, пряности.
Омлет белковый паровой из 1—2 яиц в день, ½ желтка в день в блюдах
МОЛОКО И МОЛОЧНЫЕ ПРОДУКТЫ
Нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и цельное молоко в ограниченном количестве при хорошей переносимости, нежирный неострый сыр, нежирные йогурты
Молочные продукты высокой жирности, кумыс, сладкие, сливки, мороженое, сметана, майонез, жирный и солёный сыр.
Сливочное масло несоленое и растительное рафинированное масло в готовых блюдах в ограниченном количестве.
Маргарин, куриный, гусиный, бараний, свиной жир, сало.
ОВОЩИ
Картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протёртом или печёном виде.
ФРУКТЫ И ЯГОДЫ
На десерт: яблоки некислых сортов, печёные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протёртые компоты, кисели, мусс, желе на ксилите или сорбите
Цитрысовые, гранаты, кислые яблоки, виноград, финики, инжир.
СЛАСТИ
Мёд в ограниченном количестве, зефир, пастила на ксилите или сорбите.
Кексы, кондитерские изделия, шоколад, варенье, мороженое.
НАПИТКИ
Слабый чай, малосладкий или с ксилитом и сорбитом; соки: банановый, клубничный, морковный — в небольшом количестве.
Минеральные воды: Боржом, Поляна Купель, Поляна Квасова, Свалява через 1,5—2 часа после еды; Славяновская, Ессентуки № 4 и № 20, Лужанская — за 1 час до еды. Минеральные воды применяют по ¼-1/2 стакана, комнатной температуры без газа
Алкогольные напитки, крепкий чай, кофе, соки: апельсиновый, грейпфрутовый, яблочный, виноградный, гранатовый, абрикосовый, мультивитамин.
Диетические рекомендации при хроническом панкреатите от момента обострения заболевания до наступления стойкой клинической ремиссии.
(данные по количеству пищевых ингридиентов даны для взрослых!)
Сутки от начала приступа
Качественный состав рациона
Максимальное механически, химически и термически щадящая пища с физиологической нормой белка (30% животного белка). Температура блюд в диапазоне 25—45 О С. Режим питания дробный (5—6 раз в день).
Пероральное питание начинают со слизистых супов, жидких протёртых молочных каш, овощных пюре и киселей из фруктового сока. Разрешается некрепкий чай, минеральная вода, отвар шиповника
Бульоны, жирные сорта мяса и рыбы — баранина, свинина, гусь, утка, осетрина, севрюга, сом и т. п.; жареные блюда, сырые овощи и фрукты, копчёности, консервы (кроме детского питания), колбасные изделия, сыры, сдобные мучные и кондитерские изделия, чёрный хлеб, мороженое, алкоголь, пряности и специи, масло, сахар, соль, цельное молоко.
То же + сухари, мясо и рыба нежирных сортов, паровой белковый омлет, молоко в блюдах, творог свежий некислый, паровые пудинги. Несолёное сливочное масло в готовые блюда (10 г/сут), яблоки печёные. Протёртые компоты из свежих фруктов, желе, мусс на ксилите, сорбите.
Постепенное включение новых продуктов, расширение диеты, увеличение объёма и калорийности рациона
То же + сахар до 30 г/сутки, соль до 5 г/сутки, масло сливочное до 30 г/сутки в готовые блюда
То же + нежирные кисломолочные продукты — йогурты, кефир (до 200 г/сут), яйцо всмятку
Белок 120—14 г/сутки (60% — животного). Жиры — 60—80 г/сутки равномерно распределённого на все приёмы пищи в течение дня. Углеводы 350 г/сутки, главным образом за счёт простых легкоусвояемых. Режим питания дробный — 5—6 раз в сутки, равными по объёму порциями. Медленная еда и тщательное пережёвывание. Температура горячих блюд до 57—62 О С, хлодных — не ниже 15—17 О С. Пищу готовят в протёртом виде на пару или запекают в духовке.
Те же продукты, что и при обострении, только блюда могут быть менее щадящими: протёртые супы заменяют обычными вегетарианскими, каши могут быть более густыми, рассыпчатыми,включаются макаронные изделия, растительная клетчатки в сыром виде (овощи, фрукты), мягкие неострые сыры, докторская колбаса, отварное мясо кусками, печёная рыба. Сметана и сливки разрешаются в небольшом количестве только в блюдах, кефир — некислый. Соль — до 6 г в сутки.
Диетические рекомендации при хроническом панкреатите от момента обострения заболевания до наступления стойкой клинической ремиссии.
(данные по количеству пищевых ингридиентов даны для взрослых!)
Сутки от начала приступа
Качественный состав рациона
Максимальное механически, химически и термически щадящая пища с физиологической нормой белка (30% животного белка). Температура блюд в диапазоне 25—45 О С. Режим питания дробный (5—6 раз в день).
Пероральное питание начинают со слизистых супов, жидких протёртых молочных каш, овощных пюре и киселей из фруктового сока. Разрешается некрепкий чай, минеральная вода, отвар шиповника
Бульоны, жирные сорта мяса и рыбы — баранина, свинина, гусь, утка, осетрина, севрюга, сом и т. п.; жареные блюда, сырые овощи и фрукты, копчёности, консервы (кроме детского питания), колбасные изделия, сыры, сдобные мучные и кондитерские изделия, чёрный хлеб, мороженое, алкоголь, пряности и специи, масло, сахар, соль, цельное молоко.
То же + сухари, мясо и рыба нежирных сортов, паровой белковый омлет, молоко в блюдах, творог свежий некислый, паровые пудинги. Несолёное сливочное масло в готовые блюда (10 г/сут), яблоки печёные. Протёртые компоты из свежих фруктов, желе, мусс на ксилите, сорбите.
Постепенное включение новых продуктов, расширение диеты, увеличение объёма и калорийности рациона
То же + сахар до 30 г/сутки, соль до 5 г/сутки, масло сливочное до 30 г/сутки в готовые блюда
То же + нежирные кисломолочные продукты — йогурты, кефир (до 200 г/сут), яйцо всмятку
Белок 120—14 г/сутки (60% — животного). Жиры — 60—80 г/сутки равномерно распределённого на все приёмы пищи в течение дня. Углеводы 350 г/сутки, главным образом за счёт простых легкоусвояемых. Режим питания дробный — 5—6 раз в сутки, равными по объёму порциями. Медленная еда и тщательное пережёвывание. Температура горячих блюд до 57—62 О С, хлодных — не ниже 15—17 О С. Пищу готовят в протёртом виде на пару или запекают в духовке.
Те же продукты, что и при обострении, только блюда могут быть менее щадящими: протёртые супы заменяют обычными вегетарианскими, каши могут быть более густыми, рассыпчатыми,включаются макаронные изделия, растительная клетчатки в сыром виде (овощи, фрукты), мягкие неострые сыры, докторская колбаса, отварное мясо кусками, печёная рыба. Сметана и сливки разрешаются в небольшом количестве только в блюдах, кефир — некислый. Соль — до 6 г в сутки.
Лекарства при панкреатите
Когда воспаляется поджелудочная железа, одной диетой не обойтись. Подобрать эффективные лекарства и схему их приема при остром и хроническом панкреатитах может только врач. Заниматься самолечение категорически не рекомендуется.
Что такое панкреатит?
Панкреатит — это воспаление поджелудочной железы, оно может протекать очень тяжело и даже угрожать жизни.
Поджелудочная железа выделяет ферменты, которые необходимы для переваривания и всасывания пищи кишечником. Она также вырабатывает важные гормоны (инсулин, соматостатин и глюкагон) и защищает двенадцатиперстную кишку от кислоты, которая поступает из желудка.
Почему возникает панкреатит?
Сбой в работе железы провоцируют:
Затем вместо того, чтобы отправиться в двенадцатиперстную кишку, эти ферменты поступают в кровь, отравляя организм. Подробнее о развитии болезни читайте в статье «Панкреатит»
Панкреатит может протекать в двух формах: острой и хронической. При острой происходит неожиданное воспаление поджелудочной железы. Оно может повлечь отмирание органа или его частей и замещение его соединительной тканью и жиром. В лучшем случае острый панкреатит проходит сам: нет необходимости в госпитализации. В худшем — переходит в хроническую форму. При ней структура органа видоизменяется: забиваются протоки, ткань железы покрывается рубцами.
Известны случаи рецидивирующего панкреатита. Его особенностями являются острые боли, но уже на фоне изменившейся структуры поджелудочной.
Симптомы хронического и острого панкреатита
Обычно симптомы проявляются после чрезмерного употребления спиртных напитков и жирной пищи. Для панкреатита характерны:
При хронической форме боль может быть тупой и ноющей посередине живота. Если возникает рецидивирующий панкреатит, то острая боль возвращается. Со временем боль замещается недостатком ферментов, что приводит к вздутию живота после приема пищи. Хроническую форму может сопровождать сниженный аппетит и потеря способности тонкой кишки всасывать питательные вещества (мальабсорбция). С калом выходит много жира; он имеет неприятный запах, светлее нормального и с жирными пятнами. Эта форма также чревата образованием ложных кист в железе, которые увеличивают риск рака поджелудочной.
Когда обратиться к врачу?
Панкреатит — болезнь, ставящая под угрозу нормальное функционирование всего организма. Если после обильной трапезы с алкогольными напитками и жирной пищей возникла сильная боль в верхней части живота, следует немедленно обратиться к врачу. Болевые ощущения могут усиливаться при движении и кашле. Отдавать может в левую лопатку, поясницу и плечо. Важно не пить обезболивающие: они могут помешать определить реальную причину болей.
Основы лечения
Подход к лечению панкреатита различается в зависимости от формы болезни. При острой тяжелой форме панкреатита, когда есть боль и постоянная рвота, пациента госпитализируют. При хронической болезни и при отсутствии рецидивов госпитализация не требуется, врачи борются с причиной болезни с помощью препаратов.
После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
При более тяжелом состоянии пациента и распространенном поражении железы прибегают к альтернативной тактике лечения, которая включает:
Удаление железы — крайняя мера, к ней прибегают в ситуации, когда орган уже не восстановить. Жить без железы можно, но придется искусственно поддерживать ее функции: принимать инсулин, ферментные препараты и соблюдать очень строгую диету.
Как справиться с приступом панкреатита?
Главная задача при появлении резкой боли — обеспечить железе холод, голод и покой. Нужно ничего не есть и немедленно обратиться к врачу. Для снятия воспаления на живот нужно положить холодный компресс.
Медикаментозное лечение панкреатита у взрослых
Медицинские препараты играют важную роль в лечении панкреатита. Они несут в себе сразу несколько функций:
Набор прописанных препаратов может быть велик, важно четко следовать инструкциям врача и принимать все необходимые лекарства вовремя.
6 советов, которые помогут вам не забывать принимать лекарства
Многие препараты при панкреатите нужно принимать регулярно, не пропуская очередную дозу. Чтобы быстрее приспособиться к жизни во время болезни, следуйте этим простым советам:
Особенности назначения препаратов при панкреатите женщинам
Острый панкреатит у беременных — редкое явление. Исследования говорят лишь о трех случаях из 10 000. Тем не менее с течением беременности риск развития заболевания увеличивается. Поэтому подходить к лечению таких пациентов следует очень осторожно.
Среди врачей нет согласия в вопросе применения антибиотиков в период беременности. При выборе медикамента врач принимает во внимание тяжесть болезни, сопутствующие осложнения, срок беременности. В ряде случаев положительный исход для матери служит решающим фактором в назначении антибиотикотерапии, даже несмотря на риски нарушения развития плода. При отсутствии инфекции в желчных протоках, как правило, антибиотики не назначают.
Легкая форма панкреатита может пройти сама. Врач назначает антигиперлипидемические препараты, инсулин, гепарин и диету. В тяжелых случаях заходит вопрос о прерывании беременности. Решение зависит от множества факторов и принимается врачом в каждом индивидуальном случае.
Венозные катетеры для парентерального питания могут вызвать осложнения беременности. Предпочтение отдается энтеральному питанию с помощью трубки, которая проходит через нос и пищевод в кишечник.
Медикаментозное лечение панкреатита у детей
Врачи сходятся во мнении, что панкреатит у детей сложно диагностировать. Причины его появления отличаются от случаев со взрослыми, но сама болезнь поддается лечению лучше.
Чаще всего панкреатит у детей возникает на фоне других заболеваний. Так, причинами могут стать воспаления других органов: желудка и двенадцатиперстной кишки (гастродуоденит), желчного пузыря (холецистит), кишечника (энтероколит), или язвенная болезнь. Среди других причин — применение некоторых медикаментов, анатомические особенности желудочно-кишечного тракта и травмы живота.
Лечение направлено на устранение причины заболевания и предотвращение опасных последствий. Детям назначают те же препараты, что и взрослым. Дозировку каждого медикамента определяет врач.
Диета — основа лечения детского панкреатита. Переедание или неправильное питание (чрезмерное количество консервированной и жирной пищи) могут спровоцировать воспаление. Важно соблюдать дробное питание небольшими порциями, лимитировать количество жиров, сахара и соли, абсолютно исключить из рациона жареные и маринованные продукты, сладкую газированную воду, шоколад и мороженое. Более подробно о питании при панкреатите читайте в статье «Диета при панкреатите».
Препараты
Основная задача при лечении панкреатита — избавиться от причины, вызвавшей воспаление, и предотвратить наступление осложнений. Поэтому врачи прописывают целый курс таблеток, которые должны помочь пищеварительной системе справится со сбоем (рис. 3).
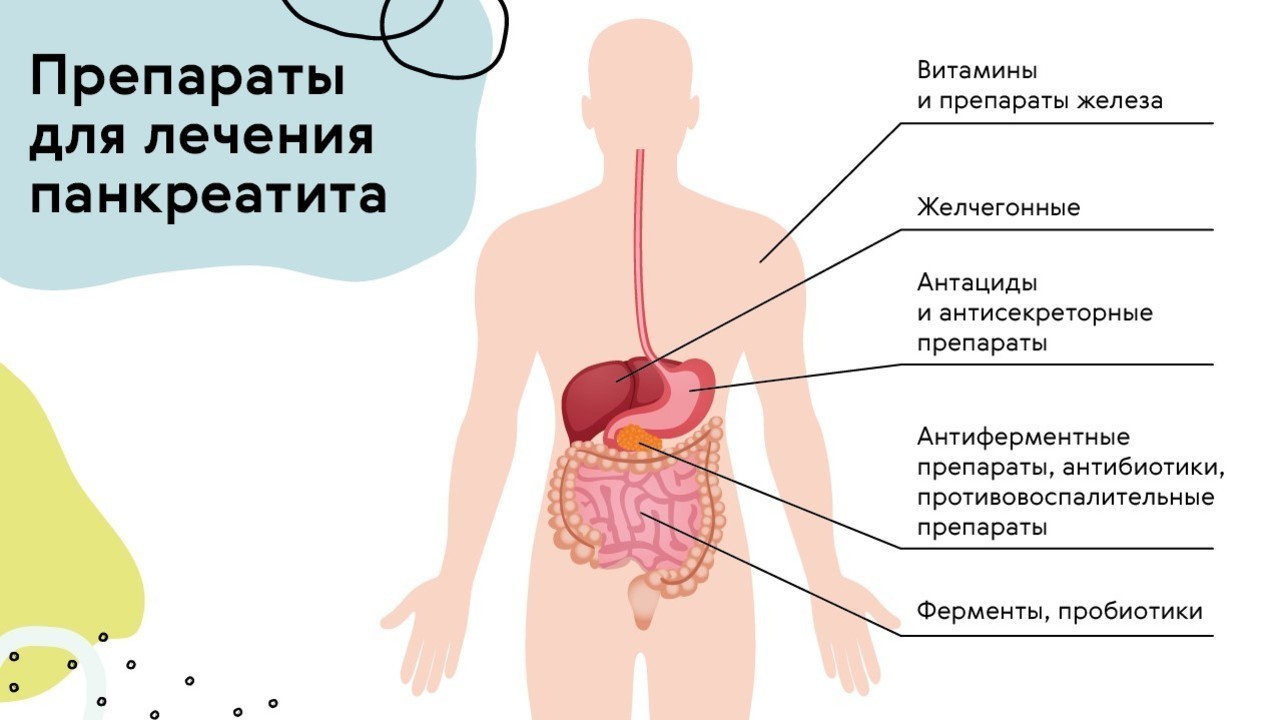
Спазмолитики при панкреатите
Для купирования боли и спазмов мускулатуры назначают спазмолитики. Они могут вводиться внутримышечно или внутривенно. К основным относят те, которые содержат дротаверин, мебеверин, пинаверия бромид, м-холинолитики (метоциния йодид, атропин).
Ферменты и антиферментные препараты при панкреатите
При панкреатите железа не способна производить ферменты, необходимые для пищеварения. Поэтому пациент должен получать их извне. Кроме того, введение ферментов позволяет железе снизить их выработку и отдохнуть. Ферменты назначают только при отсутствии обострения. Они разделяются на те, которые содержат панкреатин (с компонентами желчи и без), и те, в состав которых входят лишь компоненты растительного происхождения (симетикон, химопапаин).
При остром панкреатите происходит интоксикация организма. Ферменты накапливаются в поджелудочной и вместо того, чтобы отправиться дальше в двенадцатиперстную кишку, поступают в кровь. Для очищения организма и снятия нагрузки с поджелудочной используют антиферментные препараты. Их пьют в первые 5 суток от начала заболевания. Основное действующее вещество таких препаратов — апротинин.
Важно! Ферментные препараты обязательно нужно пить во время каждого приема пищи. Ферментный препарат, его дозировку и длительность лечения определяет только врач. Ни в коем случае нельзя принимать ферменты при острой боли. Такая боль говорит об ухудшении воспаления в поджелудочной. Прием ферментов в этом случае приведет к усилению внутрипротокового давления, в дальнейшем — к закупорке сосудов и некрозу.
Антациды
Соляная кислота, которая содержится в желудочном соке, запускает работу поджелудочной железы. Чем больше этой кислоты, тем активнее работает железа. При панкреатите повышенная активность органа приводит к болям и осложнениям. Для снижения кислотности в желудке применяют антацидные препараты. Они содержат алгелдрат и магния гидроксид, которые нейтрализуют желудочную кислоту. Предпочтение врачи отдают препаратам в жидком виде.
Антисекреторные
Антисекреторные препараты снижают выработку соляной кислоты, которая содержится в желудочном соке. Ее чрезмерное количество приводит к тому, что щелочный секрет поджелудочной не способен нейтрализовать кислотность среды. Именно щелочная среда предоставляет наилучшие условия для пищеварения, поэтому ее восстановление — одна из задач при борьбе с панкреатитом. Другая функция таких препаратов — оказывать цитопротективное действие. Они увеличивают секрецию защитной слизи, усиливают кровоток в органы пищеварительной системы и способствуют заживлению рубцов.
Н2–блокаторы
Это антигистаминные антисекреторные средства. Их действие направлено на предотвращение возбуждения Н2-рецепторов, которые стимулируют работу всех желез: слюнных, желудочной, поджелудочной. Они снижают кислотность желудочного сока, задерживают выработку соляной кислоты и пепсина, который расщепляет белок. К ним относят препараты, содержащие фамотидин, ранитидин и др.
Ингибиторы протонного насоса
Лекарственные средства, назначение которых — блокировать работу находящегося в слизистой желудка протонного насоса и тем самым уменьшить кислотность желудка путем уменьшения выработки соляной кислоты. Той самой кислоты, которая необходима для пищеварения, но в больших количествах приводит к гастриту, а затем и к язве. Такие средства являются производными бензимидазола. Сюда входят препараты, содержащие омепразол, пантопразол, лансопразол и др.
Прочие лекарства при панкреатите
В зависимости от формы и фазы заболевания в каждом индивидуальном случае на основании симптомов и результатов анализов врач назначает дополнительные препараты.
Антибиотики
Для борьбы с воспалением и гноем, а также для предотвращения серьезных последствий в виде некроза, сепсиса и абсцесса, необходимы антибиотики и противомикробные средства. Длительность курса обычно не превышает 7–14 дней. Обычно применяют карбапенемы, цефалоспорины, фторхинолоны, метронидазол. В стационаре такие препараты вводят парентерально (внутримышечно или внутривенно).
Витамины
Недостаточность пищеварения, как правило, сопровождается нехваткой витаминов. Перед тем, как назначить витаминные препараты, врачи обязательно направляют на анализ, чтобы выяснить, каких именно витаминов не хватает. Как правило, прописывают жирорастворимые витамины А, D, Е и К, так как именно они отвечают за метаболизм белков, жиров и углеводов. Они также помогают ферментам в их работе и защищают от рака поджелудочной железы.
Противовоспалительные препараты при панкреатите
Помимо антибиотиков, врачи прописывают нестероидные противовоспалительные средства и анальгетики. В частности, ненаркотические анальгетики (диклофенак, пироксикам, мелоксикам, метамизол натрия и др.). Они снимают воспаление и боль.
Можно ли желчегонные?
Желчнокаменная болезнь — одна из основных причин возникновения панкреатита. Поэтому желчегонные вещества, позволяющие предотвратить застой желчи и уменьшить нагрузку на поджелудочную, находятся в списке лекарств для борьбы с этой болезнью. Нужно иметь в виду, что при остром панкреатите и обострении хронической формы желчегонные препараты противопоказаны. Их принимают только в период ремиссии.
Препараты железа
Применение препаратов железа при лечении панкреатита не является распространенной практикой. В ряде случаев прием ферментных препаратов может приводить к ухудшению всасывания железа и, следовательно, его недостатку в организме. По другим данным, потребление препаратов железа пациентами после перенесенного острого панкреатита влияло на углеводный обмен.
Препараты для восстановления микрофлоры кишечника
В дополнение к базовому комплексу лечения прописывают бифидо- и лактобактерии. Они призваны восстановить микрофлору особенно после приема антибиотиков. Такие препараты являются профилактикой дисбактериоза, при котором нарушается микробный состав кишечника.
Какие капают капли
В виде капельниц назначают инфузионные растворы. Такая терапия направлена на поддержание водно-электролитного состава. Сюда входят коллоидные и кристалловидные растворы. Они восполняют потери энергии, белка и плазмы.
Плазмаферез
Для очищения организма от токсинов используют плазмаферез. При этой процедуре кровь — забирается, плазма пациента, которая и содержит токсины, — отфильтровывается, а обратно возвращается донорская плазма.
Особенности приема лекарств при панкреатите
При панкреатите строго противопоказано любое самолечение, даже прием обезболивающих препаратов. Врач определяет способ лечения, подбирает лекарства и их дозировку строго индивидуально для каждого пациента. Длительность лечения зависит от формы заболевания, его тяжести, а также от реакции организма пациента на тот или иной препарат. Важно не забывать о лекарстве: принимать медикаменты регулярно и в строго отведенное для них время.

Осложнения после приема лекарств
Лекарства от панкреатита, как и любые медикаменты, могут приводить к осложнениям. Антибиотики — к расстройству пищеварения, нестероидные противовоспалительные препараты — к осложнениям со стороны желудочно-кишечного тракта и сердечно-сосудистой системы. Ферментные препараты могут вызывать аллергию и приводить к недостатку железа. Антисекреторные, хоть и считаются препаратами с минимум побочных эффектов, могут вызывать синдром отмены: появление изжоги, а иногда и болей в грудине после прекращения их приема. Даже витамины, если принимать их неумеренно и без предварительной сдачи анализов, могут стать не просто бесполезной, но и опасной добавкой.
Сколько длится прием лекарств?
Длительность приема лекарств определяет врач. На продолжительность лечения влияет то, в какой форме протекает болезнь, проводились ли дренажные процедуры и операция, имеются ли последствия. Как правило, при острой легкой форме панкреатита длительность лечения составляет 3–5 дней. Антибиотики следует пить в течение 7–14 дней. Ферментная терапия длится 2–3 месяца и может быть продолжена после перерыва в один-два месяца.
Можно ли вылечить панкреатит навсегда?
Вероятность излечения от панкреатита зависит от формы болезни и ее причины. Бывает, легкая форма вызвана обильной жирной пищей или употреблением алкоголя. В этом случае воспаление может пройти самостоятельно, не оставив следов: избыточная жидкость вокруг органа не образуется, протоки не будут заблокированы, а значит ферменты в железе не накопятся.
Другое дело — алкоголизм, осложнения желчнокаменной болезни, наличие воспалений или опухолей в других органах пищеварительной системы. Панкреатит как сопутствующее заболевание требует строгого врачебного контроля. Если ситуация запущенная: изменена структура органа или происходит отмирание ее части (панкреонекроз), то о вылечивании речи не идет. Пройдя курс обязательной лекарственной терапии, пациентам предстоит поддерживающая терапия, строгая диета, полный отказ от алкоголя и курения. По мнению врачей, наблюдать за пациентом нужно в течение не менее трех месяцев. Хорошей привычкой станет физическая нагрузка. Физкультура улучшает обменные процессы, помогает контролировать вес и очищает от токсинов.
Заключение
Поджелудочная железа несет две важные функции: выработку гормонов и производство панкреатической жидкости, которая содержит ферменты, необходимые для пищеварения. Воспаление поджелудочной железы способно вывести из строя не только саму железу, но и другие важные органы. Лечение делится на консервативное с помощью медикаментов и оперативное, включающее хирургическое вмешательство.
Медикаментозная терапия призвана предотвратить дальнейшее воспаление, наладить нормальную работу поджелудочной и других органов, восстановить водно-электролитный и щелочной баланс. К основным препаратам относят спазмолитики для снятия боли, ферменты — чтобы дать поджелудочной отдых, антациды и антисекреторные — для контроля кислотности и восстановления щелочной среды. При наличии осложнений прописывают антибиотики. К дополнительным препаратам относят витамины, бифидо- и лактобактерии и желчегонные.
Только врач может определить, какой препарат следует назначить, продолжительность курса его применения и дозировку. Жизненно необходимо отказаться от алкоголя и курения и строго придерживаться диеты.