Что такое резекция ребра
Резекция I ребра
Операция в Инновационном сосудистом центре
Хирурги нашей клиники имеют успешный опыт операций на артериях верхней конечности. удаление I ребра хорошо освоенная операция в арсенале нашей клиники. Мы проводим детальную диагностику и определяем точные показания для данного вмешательства.
Подготовка к операции
С целью определения показаний к вмешательству проводятся исследования кровотока в верхней конечности при различных функциональных пробах. Чаще всего функциональные пробы проводят во время УЗИ артерий нижних конечностей.
Общая оценка состояния организма включает изучение общих анализов крови и мочи, анализов крови на ВИЧ, гепатиты, сифилис. Обязательно проводится рентгенография грудной клетки и УЗИ сердца, исследование желудка (ЭГДС) для исключения возможных язв.
Непосредственная подготовка к операции заключается в выбривании подмышечной области, установки мочевого катетера
Обезболивание при операции
Как проводится операция по удалению первого ребра
После достижения грудной стенки можно нащупать пульсацию подключичной артерии и под ней первое ребро. Рана растягивается ранорасширителем, а крючок устанавливается по пульсации подключичной артерии, чтобы случайно не повредить плечевое сплетение. Посередине видимого ребра кпереди от подключичной артерии определяется передняя лестничная мышца, которая является ключевым моментом всей операции.


После удаления ребра проводится тщательный гемостаз раны. Лучше всего не пользоваться коагуляцией в глубине раны, так как возможно повредить нервы плечевого сплетения. рана заливается физиологическим раствором и повышается давление на вдохе у дыхательного аппарата. Это делается для проверки герметичности плевры. При выделении пузырьков воздуха необходимо провести дренирование плевральной полости. Дренаж для контроля гемостаза устанавливается через отдельный прокол. Рана ушивается послойно. Кожа зашивается косметически.
Рана в подмышечной области ушивается наглухо двумя рядами швов.
Возможные осложнения
После такого серьезного вмешательства, как удаление I ребра могут быть различные осложнения, однако детальная техника операции и соблюдение мер предосторожности позволяет их избежать. По данным литературы возможны следующие осложнения:
Присоединение инфекции при повреждении плевральной полости может приводить к эмпиеме плевры, данное осложнение крайне редкое.
После операции
Необходимо проводить адекватное обезболивание, которое достигается нестероидными противовоспалительными препаратами или наркотическими анальгетиками.
Тяжелая физическая нагрузка разрешается только спустя 6 недель после резекции, при отсутствии болевых ощущений и неврологических нарушений.
Резекция ребра устраняет все симптомы компрессии сосудисто-нервного пучка и пациенты чувствуют себя здоровыми на протяжении всей жизни.
Резекция ребра. Показания, виды, техника, осложнения
Резекция ребра — это операция по удалению ребра.
Показания: для оперативного доступа к cavitas pleuralis и органам грудной полости (торакотомия), при торакопластике, поражение рёбер остеомиелитом или опухолью.
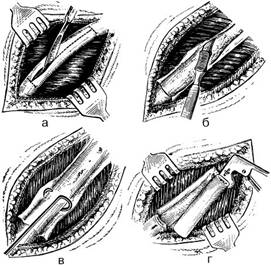
Техника поднадкостничной резекции ребра (рисунок 34):
1. Посередине наружной поверхности ребра продольно рассекают надкостницу на необходимом протяжении. Концы продольного разреза дополняют короткими поперечными насечками.
2. Изогнутым распатором Фарабефа отслаивают надкостницу от наружной поверхности ребра, распатором Дуайена – от внутренней его поверхности.
3. Под ребро подводят браншу рёберных ножниц и пересекают его в двух местах по краям освобождённого от надкостницы участка.
а – рассечение надкостницы на наружной поверхности ребра; б – отслаивание надкостницы от наружной поверхности ребра с помощью распатора Фарабефа; в – отслаивание надкостницы от внутренней поверхности ребра с помощью распатора Дуайена; г – пересечение ребра с помощью рёберных ножниц.
Техника чрезнадкостничной резекции ребра: заключается в отделении ребра от межрёберных мышц (их рассекают вдоль верхнего и нижнего краёв ребра) и резекции поражённого участка вместе с надкостницей. Используется при невозможности отслоения надкостницы на всём протяжении удаляемой части ребра (например, при остеомиелите).
· ранение межрёберных сосудов.
· повреждение p leura parietalis с развитием открытого пневмоторакса.
· пневмоторакс и гематоракс при сочетанном повреждении плевры исосудов.
Понятие торакопластики
Показания: эмпиема плевры и кавернозная форма туберкулёза.
Способы интраплевральной торакопластики:
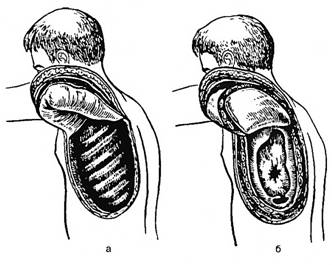
1. Шеде (рисунок 36):над местом локализации эмпиемы (каверны) выкраивают кожно-подкожно-мышечный лоскут на ножке. Его отсепаровывают от рёбер и наружных межрёберных мышц. Под- или чрезнадкостнично резецируют рёбра на всём протяжении эмпиемы. Затем единым блоком удаляют межрёберные мышцы, оставшуюся надкостницу и p leura parietalis, т. е. вскрывают полость эмпиемы и дренируют её. Кожно-подкожно-мышечный лоскут возвращают на место, вдавливая мягкие ткани вглубь так, чтобы они тесно прилегали к висцеральному листку плевры. Послойно ушивают рану.
а – кожно-мышечный лоскут отсепарован и отвёрнут кверху; б – рёберно-плевральный лоскут выкроен и отвёрнут кверху, полость эмпиемы широко вскрыта.
Хирургическое лечение больных послеоперационным медиастинитом и остеомиелитом грудины и ребер
Общая информация
Краткое описание
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ХИРУРГИЧЕСКОМУ ЛЕЧЕНИЮ БОЛЬНЫХ ПОСЛЕОПЕРАЦИОННЫМ МЕДИАСТИНИТОМ И ОСТЕОМИЕЛИТОМ ГРУДИНЫ И РЕБЕР (Краснодар-Москва 2014)
Определение
Стерномедиастинит – это инфекционное осложнение, возникающее после рассечения грудины, с вовлечением в инфекционный процесс костной ткани грудины, тканей средостения, с вовлечением/без в процесс поверхностных мягких тканей, с наличием/без стабильности грудины. (Инфекция в хирургии, №2,2009 Вишневский А.А. и соавторы; Complications of midlaine sternothomy Robiscek F., section 5, Pearson s thoracic & esofageal surgery, 2008).
Несостоятельность шва грудины после срединной стернотомии в сочетании с присоединившейся инфекцией расценивается как стерномедиастинит (СМ), поскольку составляющими раны являются органы и клетчатка средостения, а также грудная кость, ребра и мягкие ткани передней грудной стенки. В отдельных случаях, когда пациенты не получают должного объема хирургического лечения, болезнь принимает рецидивирующий и затяжной характер, принося немалые страдания (Софроний С.В.,1992).
Код МКБ 10
Формулируя диагноз у больного с осложнениями, развившимися после стернотомии, подлежащего лечению в хирургической клинике, необходимо использовать код в соответствии с классификацией МКБ-10, а также указывать осложнения, требующие хирургической коррекции (МКБ-10).
M86.3 Хронический многоочаговый остеомиелит
M86.6 Другой хронический остеомиелит
J98.5 Болезни средостения, не классифицированные в других рубриках
J85.3 Абсцесс средостения
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация
Раневые осложнения после полной срединной стернотомии варьируют от стерильного расхождения краев раны до гнойного медиастинита.
Приведенная ниже классификация по El Oakley & John E. Wright (1996) основывается на сроках манифестации осложнения, наличии факторов риска и неэффективных попыток хирургического лечения (таблица 2).
Таблица 2. Классификация медиастинита 1 по El Oakley & John E. Wright, 1996
| Тип | Характеристика |
| I | Возникает в первые 2 недели п/о периода при отсутствии факторов риска 2 |
| II | Возникает в период от 2 до 6 недель п/о периода при отсутствии факторов риска 2 |
| IIIa | Медиастинит I типа при наличии 1 или более факторов риска |
| IIIb | Медиастинит II типа при наличии 1 или более факторов риска |
| IVa | Медиастинит I, II или III типа после одной неэффективной попытки лечения 3 |
| IVb | Медиастинит I, II или III типа после более чем одной неэффективной попытки лечения |
| V | Возникает позже 6 недель после операции |
1 – инфекция грудной стенки, ассоциированная с остеомиелитом грудины с/без инфицирования ретростернального пространства.
2 – факторы риска, установленные в 3 или более крупных исследованиях. В настоящее время таковыми признаны: сахарный диабет, ожирение и прием иммуносупрессоров.
3 – неэффективная попытка лечения включает любое хирургическое вмешательство, направленное на лечение медиастинита.
Некоторые авторы подразделяют инфекционные осложнения со стороны стернотомной раны (SWI, sternal wound infection) на две группы: поверхностные SWI с поражением лишь кожи и подкожно-жировой клетчатки и глубокие SWI с развитием остеомиелита грудины в сочетании с инфицированием ретростернального пространства или без него (Omran A.S., Karimi A., Ahmadi S.H. et al., 2007).
В свою очередь, Вишневский А.А., Рудаков С.С. и Миланов Н.О. с соавторами (2005) полагают, что термин «послеоперационный стерномедиастинит» является собирательным, так как инфицирование грудины почти всегда сопровождается поражением ребер, хрящей, мышц грудной стенки, ключиц, переднего средостения.
Диагностика
Выявление клинических симптомов, характерных для раннего расхождения шва грудины, при осмотре врача как в стационаре, так и при обращении в первичную сеть к специалистам любого профиля, требует дальнейшего целенаправленного осмотра хирурга-специалиста и выполнения назначенного им дообследования пациента для подтверждения или исключения несостоятельности грудины (уровень доказательности А).
1. Данные анамнеза. Выяснение анамнестических данных и изучение предыдущих медицинских документов является началом диагностического процесса у данной категории больных
2. Подробный физикальный осмотр в перевязочной и взятие биоматериала для бактериологического посева. Пациент тщательно осматривается в перевязочной, производится забор отделяемого и биоптата из раны на микрофлору и чувствительность к антибиотикам, проводится оценка степени поражения, функциональные особенности грудино-реберного каркаса в условиях патологического процесса.
3. ЭКГ, Эхо-КГ, ФВД (по показаниям: проба с физической нагрузкой, суточное ЭКГ-мониторирование)
4. Компьютерная томография органов грудной клетки с реконструкцией грудины (при отсутствии возможности – обзорная рентгенография органов грудной клетки).
5. ОАК, БХК + СРБ, коагулограмма, прокальцитониновый тест (по показаниям).
6. Осмотр специалистов по показаниям (кардиолог, пульмонолог, невролог, нефролог и тд.).
7. Ультразвуковое исследование раны
8. Фистулография (при наличии свищей)
Неоспоримо значимым из методов диагностики является мультиспиральная компьютерная томография (МСКТ) грудной клетки. Данное исследование легко переносится больными и является высокоинформативной методикой в диагностике инфекционно-воспалительных заболеваний грудины и рёбер. Современный мульти- спиральный компьютерный томограф имеет высочайший уровень разрешения, способен воспроизводить картинку в формате 3D – объемное изображение, выполнять послойную реконструкцию тканей, органов и структур, а также производить компьютерную ангиографию сосудов, в том числе селективную.
Кроме того, ценность этого метода состоит в том, что при восстановлении картины заболевания пациента на мониторе, врач может произвести виртуальную операцию, просмотрев индивидуальные анатомические особенности пациента и патологических процессов протекающих у него. Совпадения виртуальной операции с обычной хирургической составляют 88% [Vogel H., Nagele B., Arnold P. J.].
Мы отмечаем необходимость проведения компьютерной томографии не только до операции, но и после неё, с целью контроля состояния костных структур раны, оценки радикальности выполненной резекции, отсутствия гематом. Так как инфекционно-воспалительные заболевания склонны к рецидивированию, КТ обоснованно применять в отдаленные сроки.
С помощью ультразвукового метода исследования можно определить локализацию и форму патологического очага в грудной стенке, выявить наличие и расположение жидкостного компонента – гематом, абсцессов [50, 53,54].
Лечение
Лечение больного со стерномедиастинитом должно быть комплексным и мультдисциплинарным.
Хирургическое лечение
Первичная (вторичная) хирургическая обработка гнойной раны.
Основной метод лечения воспалительных заболеваний грудной стенки – хирургический, этапный [13,21,25,33,43,50,68].
На первом этапе производится хирургическая обработка раны с ревизией и удалением наложенных ранее швов и резекцией некротических участков как костных структур, так и мягких тканей. Во время операции из вскрытых очагов некроза, гнойных затеков производится забор материала на исследование микрофлоры и чувствительность к антибактериальным препаратам.
Таблица 3
«Стартовая» антибиотикотерапия (до получения результатов посевов, с учетом наиболее частых возбудителей) – эртапенем 1 г 1 раз в сутки или пиперациллин/тазобактам 4,5 г 4 раза в сутки; при высокой вероятности MRSA (10-15%) – к лечению добавляется ванкомицин, или линезолид, или телаванцин. При высокой вероятности ESBL-продуцентов используются карбапенемы или тигециклин. («Справочник по антимикробной терапии» Козлов Р.С., Дехнич А.В., 2013). Дальнейшая коррекция антибактериальной терапии должна проводиться согласно результатам посевов и чувствительности к антибиотикам.
Проводимое местное лечение претерпевает изменения согласно результатам микробиологического исследования раневого отделяемого, получаемого во время каждой перевязки при использовании вакуумной терапии или 1 раз в 3 дня при использовании мазевого метода.
На третьем этапе лечения выполняются операции с целью ликвидации дефекта передней грудной стенки (пластический этап).
Варианты реконструктивных операций:
1. Реостеосинтез грудины с применением рутинного шва грудины стальной лигатурой или с применением современных имплантов и фиксирующих систем: Z|ipFix, монофиламентной нити, имплантов из металла с памятью формы и др.
2. Пластика мышечным лоскутом. Возможно использовать: большую и малую грудные мышцы, прямую мышцу живота, широчайшую мышцу спины.
3. Пластика прядью большого сальника. При избыточном объеме сальника возможно выполнение частичной резекции пряди для создания трансплантата необходимой величины.
Способ проведения трансплантата на грудную стенку к области реципиентного участка зависит, главным образом, от конфигурации стернальной раны и сообщения с лапаротомной раной. Перемещение пряди производится по раневому каналу, соединяющему раны грудной и брюшной стенок и через подкожный «тоннель» или через диафрагмотомию.
При питающей ножке небольшого диаметра и близком расположении переднего края диафрагмы к стернальной ране возможно проведение сальника через крестообразную диафрагмотомию. При этом трансплантат проводят в одной из «слабых» зон диафрагмы – ретростернальном пространстве. Способ наиболее предпочтителен в отношении профилактики формирования в отдаленных сроках послеоперационной диафрагмальной грыжи в области проведения питающей ножки.
Перемещенный БС целесообразно фиксировать по контуру раны отдельными узловыми швами, укрывая края резецированных грудины и ребер. Операцию необходимо завершить дренированием брюшной полости, пространств над и под перемещенным лоскутом.
По окончании транспозиции пряди сальника в реципиентную область на передней грудной стенке, рана ушивается узловыми широкозахватными неишемизирующими швами.
Большой сальник, обладая высоким иммунологическим и пластическим эффектом, совмещая эти две функции, остается универсальным пластическим материалом в торакальной и пластической хирургии (уровень доказательности С).
Наблюдение и лечение пациента предпочтительнее проводить в условиях реанимационного отделения с целью максимально эффективного мониторинга, диагностики, коррекции лечения и протезирования витальных функций.
Ранние послеоперационные осложнения
Несостоятельность шва мягких тканей передней грудной стенки, кровотечение, подтвержденное поступлением крови по ретро- и антестернальным дренажам.
Поздние послеоперационные осложнения
Рецидив гнойного процесса в ране, болевой синдром, дискомфорт в проекции передней грудной стенки, послеоперационные вентральные и диафрагмальные грыжи.
Что нельзя делать
1. При установлении диагноза послеоперационный медиастинит – нельзя откладывать хирургическое лечение и надеяться на консервативную терапию;
2. Нельзя оперировать пациента с некомпенсированной коагулопатией;
3. Нельзя выполнять хирургическую обработку раны без адекватного анестезиологического пособия;
4. Нельзя оставлять нефиксированные отломки грудины и ребер в ране;
5. Нельзя частично «сводить» грудину, средостение должно быть открыто полностью;
6. Нельзя игнорировать мобилизацию внутренней части грудины от переднего средостения;
7. Нельзя укладывать губку на сердце без предварительного отграничения неадгезивным сетчатым перевязочным материалом (см. выше);
8. Нельзя выполнять реконструктивную операцию без достижения всех необходимых для этого критериев;
Дальнейшее ведение, обучение и реабилитация пациента
Пациенты, перенесшие реостеосинтез грудины либо резекционно-пластические операции на грудине, обязаны соблюдать строгие ограничения физической нагрузки в течение 6 месяцев:
1. ограничить движение в поясе верхних конечностей (не поднимать руки выше плечевого пояса);
2. исключить несимметричные физические нагрузки на верхний плечевой пояс;
3. ношение эластического бандажа на грудную клетку;
Медикаментозная терапия заключается в лечении сопутствующих заболеваний, согласно рекомендациям соответствующих специалистов.
Прогноз
Летальность у пациентов со стерномедиастинитом варьирует от 14 до 47% (Franco S. et аl., 2009)
При условии раннего выявления, своевременной хирургической помощи и комплексного подхода в лечении, прогноз для жизни пациента благоприятный.
Пациенты, перенесшие обширные резекционные костные операции, инвалидизируются до уровня II группы инвалидности.
В 4-7% случаев у пациентов могут развиваться хронические свищевые формы остеомиелита ребер и грудины, в последующем требующие соответствующего этапного хирургического лечения.
Профилактика
Оценка факторов риска – залог минимизации осложнений
Развитие осложнений после срединного трансстернального доступа многие авторы описывают у пациентов, входящих на предоперационном этапе в так называемую «группу риска» [12,18,19,84,119,131]. Факторы риска возможного развития осложнений после срединной стернотомии делятся на предоперационные, интраоперационные и послеоперационные (таб.1).
Предоперационными «факторами риска» являются хронические нарушения обмена веществ (ожирение, сахарный диабет), обострения хронических заболеваний легких (ХОБЛ, астма), нарушения работы выделительной системы (хроническая почечная недостаточность), снижение иммунологической реактивности организма, длительный прием лекарственных препаратов, снижающих свертываемость крови, прием стероидных гормонов, препаратов комплексного лечения гипертонической болезни [12,55, 66,119]
Интраоперационными «факторами риска» являются значительная кровопотеря [79,118,128,129], продолжительность операции, время искусственного кровообращения (ИК) [12,71,84], компрессия (ишемия) в зоне операционной раны. Выделяют риск развития воспалительного процесса при наличии гематом [71,83,102,120,128], по существу, являющихся инкубатором для бактерий. Кроме этого, среди причин осложнений, в литературе есть указания на использование медицинского воска, вызывающего образование гранулем в области шва грудины [2,15,31,34,133].
Послеоперационными «факторами риска» являются нестабильность грудины, ишемия сосудов грудины, прорезывание швов грудины, кровотечение, рестернотомии, продолжительная ИВЛ, непрямой массаж сердца, низкий сердечный выброс, респираторный дистресс-синдром, иммунодепрессия, неправильное ведение больного в послеоперационном периоде, декомпенсация хронических заболеваний [55,71,79,102,128,132].
Таблица 1. Факторы риска, приводящие к развитию стерномедиастинита
| Предоперационные факторы риска | Интраоперационные факторы риска | Послеоперационные факторы риска |
| Хронические заболевания (ИБС, ХОБЛ, ХПН, СД и др.) Прием ГКС Иммунодефицит Деформация грудной клетки Почечная недостаточность Длительное использование диуретиков Остеопороз Курение, ХОБЛ Рестернотомии Индекс массы тела > 30 | Метод пересечения грудины Неправильная дистракция раны Поперечный перелом грудины Метод ушивания грудины Шовный материал Продолжительность операции Длительное ИК (> 2 часов) Массивная кровопотеря Бимаммарное шунтирование Несрединная стернотомия Внутриаортальная баллонная контрпульсация Симультанная операция Техника хирурга | Анемия, требующая гемотрансфузии (Hb |
Интраоперационная профилактика включает:
1. АБТ профилактика – повторное введение дозы антимикробного препарата при длительности операции больше двух периодов полувыведения препарата, выбранного для профилактики.
2. Хирургические мероприятия:
• Обработка операционного поля хлоргексидином 3-х кратно
• Рассечение мягких тканей, включая надкостницу скальпелем
• Технически симметрично выполненная стернотомия
• Скелетирование внутренних грудных артерий
• Промывание раны и полости перикарда теплым стерильным физиологическим р-ром
• Раздельное дренирование перикарда и ретростернального пространства
• Исключение применения воска для гемостаза грудины
• Стабилизация грудины 6-8 восьмиобразными швами
• Ушивание фасциально-мышечного слоя отдельными швами. Подкожная жировая клетчатка не ушивается
• Ушивание кожи внутрикожным швом мононитью на режущей игле
3. OFF-pump хирургия (по возможности).
4. Анестезиологические мероприятия:
• Внутривенные линии находятся на большом расстоянии от пациента
• Введение препаратов осуществляется на большом расстоянии от центрального венозного катетера.
(«Элиминация стернальной инфекции в кардиохирургии» П.Р. Фогт, Г.Г. Хубулава, 2012)
Информация
Источники и литература
Информация
Академик РАМН В.А. Кубышкин, член-корреспондент РАМН В.А. Порханов
Координаторы работы:
Научный совет: В.А. Кубышкин, В.Д. Паршин, В.А. Порханов
Состав рабочей группы по разработке рекомендаций:
В.А. Порханов, А.А. Печетов, В.А. Митиш, А.А. Звягин, А.Л. Коваленко, Г.Г. Кармазановский, И.А. Косова, С.А. Бурякина
Список сокращений:
БС – большой сальник
ЖС – желудочно-сальниковая (артерия)
ОГ – остеомиелит грудины
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
ИБС – ишемическая болезнь сердца
АКШ – аортокоронарное шунтирование
МКШ – маммарокоронарное шунтирование
ОИМ – острый инфаркт миокарда
МК – митральный клапан
АК – аортальный клапан
ТК – трикуспидальный клапан
ВГА – внутренняя грудная артерия
СД – сахарный диабет
СМ – стерномедиастинит
VAC – вакуумная повязка
NPWT – низковакуумное раневое лечение
Off-pump – без искусственного кровообращения
SSWI – неглубокая (поверхностная) раневая инфекция
DSWI – глубокая стернальная раневая инфекция