Что такое синусовая брадикардия с синусовой аритмией
Что такое брадикардия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Ю. М., терапевта со стажем в 22 года.
Определение болезни. Причины заболевания
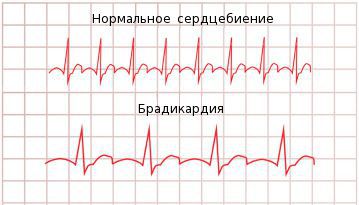
Брадикардия — это ритм сердца с частотой сердечных сокращений (ЧСС) менее 60 ударов в минуту.
Краткое содержание статьи — в видео:
Термин «брадикардия» образован от греческих слов: «брадис» — медленный и «кардиа» — сердце. Само по себе уменьшение ЧСС не является самостоятельным заболеванием — это лишь симптом либо даже вариант нормы. Появление брадикардии может быть связано как с особенностями физиологического состояния в данный момент (сон, покой), так и обусловлено кардиологической или внесердечной патологией.
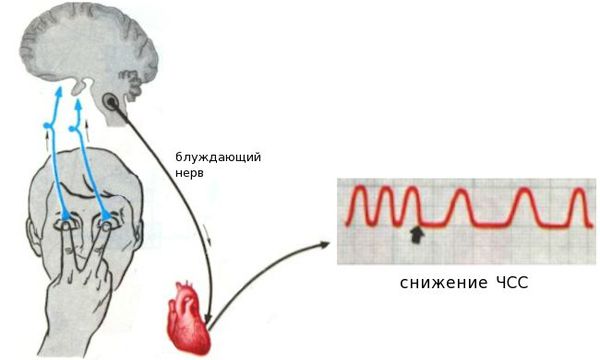
Кроме того, к рефлекторному снижению ЧСС могут приводить:
При физиологической брадикардии самочувствие обычно не нарушено, однако патологическое снижение ЧСС может сопровождаться определёнными клиническими проявлениями: слабостью, артериальной гипотензией, головокружениями, потемнением в глазах и даже обмороками.
В ряде случаев брадикардия может быть симптомом некоторых соматических заболеваний, в том числе эндокринных (патологии щитовидной железы и надпочечников) или, например, инфекционных (дифтерии, брюшного тифа и др.).
Брадикардия часто встречается у подростков, является для них вариантом нормы, обычно проходит со временем и не требует лечения.
Симптомы брадикардии
Симптомы, которыми может проявляться брадикардия:
Перечисленные симптомы могут быть выражены в разной степени, от минимальной до выраженной, но обычно регистрируются лишь некоторые из них.
Более того, все перечисленные симптомы (кроме факта самой брадикардии) могут встречаться при многих других заболеваниях. Проявления брадикардии часто расцениваются пациентами как признаки старения или усталости. Обычно при умеренной брадикардии человек не ощущает каких-либо симптомов. При брадикардии менее 40 ударов в минуту может появиться слабость, утомляемость, ухудшиться память и внимание, возникнуть одышка, головокружение, отёки, бледность кожи.
Очень редкий пульс (менее 30 ударов в минуту) может приводить к потере сознания или предобморочному состоянию — потемнению в глазах, резкой слабости, падению артериального давления.
Патогенез брадикардии
На частоту сердечных сокращений значительно влияет вегетативный отдел нервной системы. Это воздействие реализуется с помощью основных медиаторов: норадреналина и ацетилхолина. Баланс медиаторов обеспечивает адаптацию ЧСС к текущим физиологическим потребностям организма. Норадреналин увеличивает ЧСС, ацетилхолин — снижает.
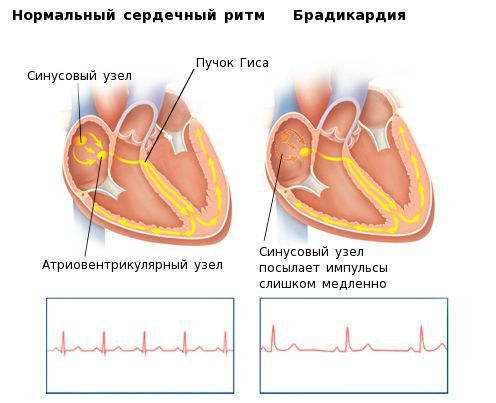
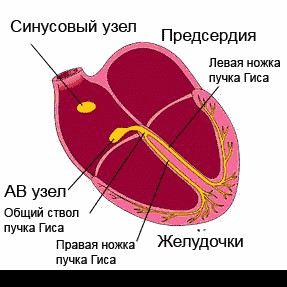
Данные медиаторы влияют на электрическую активность основного водителя ритма сердца — синусового узла, изменяя её в нужном направлении. В каком ритме будет сокращаться сердце — зависит именно от синусового узла. Электрический импульс, зародившийся в синусовом узле, возбуждает ткань предсердий, затем поступает в атриовентрикулярный узел, а после задержки там, по стволу и ножкам пучка Гиса — двигается к желудочкам, вызывая их активацию и сокращение. Брадикардия возникает при нарушении автоматизма синусового узла, при блокаде выхода импульса из синусового узла либо при нарушениях проведения электрического импульса от предсердий к желудочкам (атриовентрикулярная блокада II-III степени).
К брадикардии могут приводить внесердечные (экстракардиальные) и сердечные (кардиальные) причины. Однако далеко не всегда при наличии причин, перечисленных ниже, брадикардия требует лечения.
Экстракардиальные — это факторы, не связанные с заболеваниями сердца:
Отдельно выделяют брадикардию, связанную с действием лекарств. Чаще всего к ней приводит приём:
Урежение сердечного ритма зачастую не побочный эффект лекарственных препаратов — бета-блокаторы, верапамил, дилтиазем, ивабрадин назначаются именно для того, чтобы снизить ЧСС. Например, при ишемической болезни сердца бета-адреноблокаторы назначают с целью снизить ЧСС в покое до 55-60 в минуту. Соответственно, при физической нагрузке прирост ЧСС тоже снижается.
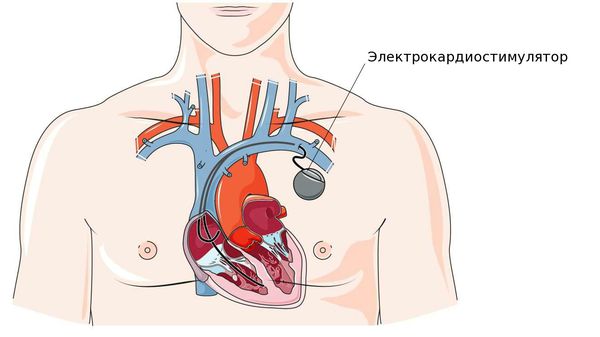
Заболевания сердца могут приводить к брадикардии сами по себе, однако чёткой закономерности здесь нет. Например, инфаркт миокарда может сопровождаться тахикардией, но в ряде случаев инфаркт, обычно нижний, при котором поражается диафрагмальная стенка левого желудочка, приводит к обратимой рефлекторной брадикардии. При переднем инфаркте миокарда может возникать предсердно-желудочковая блокада, причём далеко не всегда проводимость восстанавливается. В таком случае может возникнуть необходимость в установке электрокардиостимулятора.
Перенесённые воспалительные заболевания миокарда (миокардиты) тоже могут стать причиной поражения проводящей системы сердца и привести к брадикардии.
Хирургическая коррекция врождённых и приобретённых пороков сердца и радиочастотная абляция (введение катетеров-электродов через крупные сосуды в сердце) также может приводить к развитию предсердно-желудочковых блокад и, как следствие, к брадикардии, однако такие осложнения возникают нечасто.
Классификация и стадии развития брадикардии
Классификация заболеваний, приводящих к брадикардии:
В зависимости от выраженности, брадикардия подразделяется на следующие виды:
Осложнения брадикардии
При умеренной и лёгкой брадикардии кровообращение обычно не нарушается, так как в покое такой ЧСС оказывается достаточно. Однако если при физической нагрузке ЧСС не увеличивается, может появиться одышка и слабость. Выраженная брадикардия с ЧСС менее 30-40 в минуту может приводить к потере сознания и предобморочным состояниям, так как головной мозг наиболее чувствителен к снижению кровоснабжения. Однако профессиональные спортсмены переносят выраженную брадикардию в покое, как правило, без каких-либо симптомов. Например, у велогонщика Мигеля Индурайна была зарегистрирована частота сердечных сокращений 28 ударов в минуту в покое.
Диагностика брадикардии
Так как к брадикардии могут приводить как кардиальные, так и экстракардиальные заболевания, диагностика направлена на выявление не только заболеваний сердца.
Беседуя с пациентом, врач выявляет симптомы, которые могут быть связаны с брадикардией: обмороки, предобморочные состояния, эпизоды головокружения, одышку и слабость при физической нагрузке. Также доктор выясняет, какие лекарственные препараты принимает пациент, и какие заболевания он перенёс.
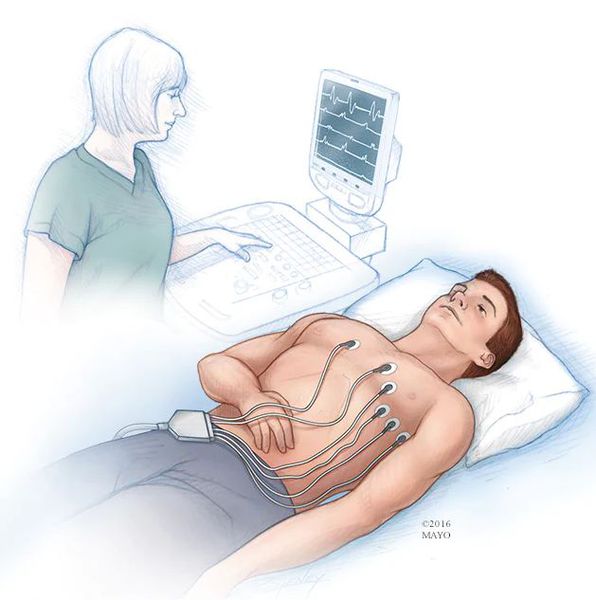
Стандартная электрокардиография (ЭКГ) в покое позволит оценить ритм сердца за то короткое время, в течение которого она записывается. При клинически значимой брадикардии этого бывает достаточно в тех ситуациях, когда нарушения, сопровождающиеся брадикардией (например, предсердно-желудочковая блокада или снижение активности синусового узла), регистрируются постоянно.
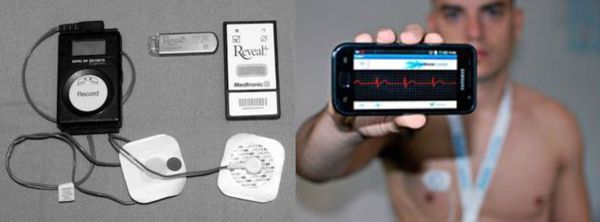
Другим важнейшим методом диагностики для оценки ритма сердца на протяжении суток (а с появлением многосуточных регистраторов — и нескольких дней) является холтеровское мониторирование ЭКГ. Его диагностические качества значительно превышают возможности стандартной ЭКГ. При выполнении холтеровского мониторирования ЭКГ:
Пациент ведёт дневник, в котором указывает свои симптомы и время их возникновения, а врач, просматривая сделанную в эти моменты запись ЭКГ, оценивает связь описанных симптомов и находок на ЭКГ. Именно такой подход позволяет выявить так называемую «симптомную брадикардию», которая является одним из важнейших показаний к установке электрокардиостимулятора (ЭКС).
Если симптомы, предположительно связанные с брадикардией, возникают 1-2 раза в месяц, то применяют наружный петлевой регистратор. Принцип работы прибора состоит в том, что записанные данные через время удаляются из памяти, окончательная же запись производится лишь в тот момент, когда устройство автоматически распознаёт наличие аритмии или сам пациент активирует запись при возникновении симптомов.
Электрофизиологическое исследование (ЭФИ) в диагностике брадикардии имеет меньшее значение, так как спонтанно возникающие эпизоды брадикардии зачастую диагностируются с помощью холтеровского мониторирования ЭКГ.
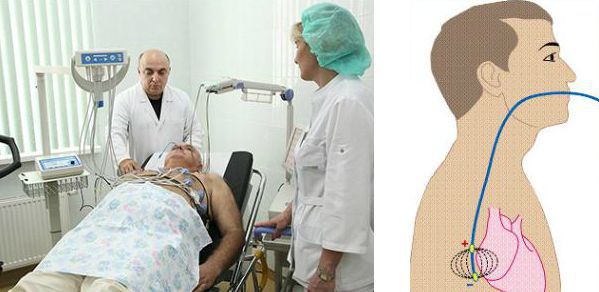
Неинвазивным является чреспищеводный вариант ЭФИ — с помощью введённого в пищевод через нос тонкого зонда-электрода проводится электрическая стимуляция сердца, а затем оценивается время восстановления спонтанной активности синусового узла. Этот метод позволяет оценить нарушение предсердно-желудочковой проводимости.
Инвазивное ЭФИ подразумевает регистрацию спонтанной электрической активности сердца в различных его отделах и электростимуляцию сердца через электроды, введённые в камеры сердца (предсердия и желудочки). Для этого приходится прокалывать бедренную артерию или вену и проводить электрод к сердцу. Однако диагностика брадикардии в большинстве случаев не требует выполнения инвазивного ЭФИ. Метод применяют лишь при неинформативности неинвазивных способов и для уточнения вопроса об имплантации электрокардиостимулятора.
В случаях, когда есть основания полагать, что блокады развиваются при физической нагрузке, либо имеется хронотропная недостаточность синусового узла (ЧСС не возрастает при нагрузка), может быть применён нагрузочный тест под контролем ЭКГ: пациент идет по движущейся дорожке тредмила, либо крутит педали велоэргометра, а параллельно ведётся запись ЭКГ, регистрация артериального давления и оценка симптомов.
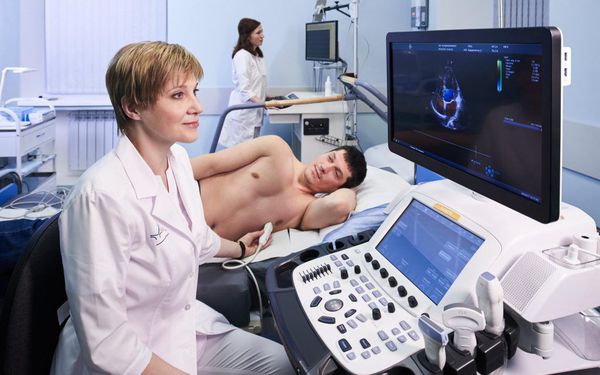
Эхокардиография обычно выполняется в рамках обследования почти всех кардиологических пациентов и позволяет оценить размеры полостей сердца, толщину стенок, состояние клапанов и сократимость миокарда, выявить ряд заболеваний, которые могут приводить к брадикардии.
Лечение брадикардии
Выбор способа лечения брадикардии зависит от вызвавших её причин в том случае, если эти факторы обратимы и можно надеяться, что после их устранения исчезнет и брадикардия. Например, отменяют все лекарства, которые способны замедлять сердечный ритм, если такая отмена не сопряжена с неоправданным риском.
При предсердно-желудочковых блокадах III степени, II степени 2 типа и при зашедшей далеко атриовентрикулярной блокаде имплантация ЭКС проводится не только для повышения качества жизни, но и с целью улучшения прогноза, так как это увеличивает продолжительность жизни пациентов.
Противопоказаний или возрастных ограничений для этой операции нет. Более того, в большинстве случаев ЭКС устанавливают именно пожилым пациентам. ЭКС – это маленький электронный прибор, работающий от батареи, который может увеличивать частоту ритма сердца.
Он состоит из очень маленького источника питания и миниатюрной электронной схемы, заключённых вместе в металлический корпус. Электронная схема генерирует электрические импульсы, которые проводятся в сердце через изолированные проводники с электродами на их концах. Число импульсов в минуту, которые поступают через электрод к сердцу, называется “базовая частота”. Основной принцип работы кардиостимулятора сводится к двум процессам: восприятие собственной электрической активности сердца и стимуляция его в том случае, когда частота сердечных сокращений ниже установленной базовой частоты.
После небольшого разреза (чаще всего в области большой грудной мышцы слева) электрод вводится в вену, находящуюся под ключицей, и проводится до нужной камеры сердца (предсердия или желудочка) под рентгенологическим контролем. Затем ЭКС соединяют с электродами и устанавливают в специально создаваемое ложе в подключичной области. Операция малотравматична и проводится под местной анестезией.
После имплантации ЭКС пациент наблюдается у кардиолога и периодически проходит осмотр у хирурга-аритмолога для оценки работы ЭКС с помощью специального устройства — программатора. Этот прибор позволяет считывать данные о работе ЭКС и при необходимости перепрограммировать его.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. Профилактикой можно считать своевременное выявление и устранение тех факторов, которые приводят к брадикардии. Однако в случае изолированных заболеваний проводящей системы сердца профилактика невозможна: предотвратить эти болезни медицина пока не может.
Нарушения сердечного ритма
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 90 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 90 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
Причины аритмии сердца
Причины аритмии (возникновения нарушений ритма сердца) настолько многообразны, что перечислить абсолютно все является очень трудной задачей. Тем не менее, во многих случаях именно от причины аритмии зависит ее безопасность для жизни больного, дальнейшая тактика лечения.
Предложено множество различных классификаций причин аритмии, однако ни одна из них в настоящее время не является общепринятой. Наиболее приемлемой для пациента мы считаем следующую классификацию. Она основывается на признаке наличия или отсутствия у больного первичного заболевания сердца. Если имеется заболевание сердца, аритмию называют органической, а если заболевания сердца нет — неорганической. Неорганические аритмии принято также называть функциональными.
Органические аритмии
К органическим аритмиям относятся:
Функциональные аритмии
Это также достаточно большая группа, включающая:
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Разновидности аритмий
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
По частоте сердечного ритма различают 3 формы мерцательной аритмии:
На ЭКГ при МА зубец Р не регистрируется, потому что нет возбуждения предсердий, а определяются только предсердные волны f (частота 350-700 в минуту), которые отличаются нерегулярностью, различием формы и амплитуды, что придает электрокардиограмме своеобразный вид.
Причиной МА могут быть:
Частота встречаемости трепетания предсердий (ТП) в 20-30 раз ниже, чем МА. Для него также характерны сокращения отдельных волокон, но меньшая частота предсердных волн (280-300 в минуту). На ЭКГ предсердные волны имеют большую амплитуду, чем при МА.
Интересно, что на одной ЭКГ можно видеть переход мерцания в трепетание и наоборот.
Причины возникновения трепетания предсердий аналогичны причинам формирования мерцания.
Симптомы мерцания и трепетания часто отсутствуют вообще, но иногда отмечаются некоторые клинические проявления, вызванные беспорядочной деятельностью сердца или симптомы основного заболевания, В общем, яркой клинической картины такая патология не дает.
Синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Атриовентрикулярная (АВ) блокада — нарушение проведения возбуждения в желудочки из предсердий, с задержкой или прекращением проведения импульса. Она зачастую является спутницей воспалительных и дегенеративных процессов, происходящих в сердечной мышце, инфаркта миокарда или кардиосклероза. Повышенный тонус блуждающего нерва тоже играет определенную роль в формировании атриовентрикулярной блокады.
Атриовентрикулярная блокада, являясь последствием органических поражений сердца, сама дает еще худшие осложнения, в результате которых значительно возрастает опасность летального исхода. Если атриовентрикулярная блокада 1 ст. лечится путем воздействия на основное заболевание, то АВ блокада может переходить в полную, что нарушает кровоснабжение жизненно важных органов, которое приводит к развитию сердечной недостаточности. А это уже плохое последствие, поэтому лечение откладывать нельзя, больного госпитализируют и назначают препараты, стимулирующие сердечную деятельность в инъекционных растворах с постоянным наблюдением за состоянием пациента. Если брадикардия резко выраженная, отмечается тяжелая сердечная недостаточность, больному в экстренном порядке имплантируют искусственный водитель ритма.
Что такое синусовая брадикардия с синусовой аритмией
Урежение частоты синусового ритма до 90—100 в минуту у новорожденных расценивается как синусовая брадикардия.
Этиология брадикардии. Синусовая брадикардия у новорожденных младенцев встречается реже (19%), чем тахикардия, носит преимущественно вторичный характер и наблюдается у детей, перенесших перинатальную гипоксию, у детей с гипотиреозом, при остром нарушении мозгового кровообращения с повышением внутричерепного давления нафоне отека головного мозга, при синдроме дыхательных расстройств или как проявление врожденного кардита.
По данным R. Meny et al., брадикардия в неонатальном периоде имеет место намного чаще, чем диагностируется клинически. Мониторинговые исследования показали, что 32,8% обследованных новорожденных имеют кратковременные эпизоды брадикардии, из них 81% составляют недоношенные младенцы. В 72% случаев брадикардия продолжается 10 с и менее, в 26% она регистрируется продолжительностью от 10 до 20 с и у 1,5% младенцев брадикардия протекает более 20 с.
Синусовая брадикардия может быть проявлением снижения функции автоматизма синусового узла, которое возникает из-за повышения активности парасимпатической или понижения активности симпатической части вегетативной нервной системы. Она также возникает как результат прямого воздействия на синусовый узел гипоксии, интоксикации, инфекции.
Диагностика брадикардия.
Синусовая брадикардия приобретает патологические черты в случае длительного урежения сердечного ритма менее 90—100 в минуту у недоношенных и менее 80—90 в минуту у доношенных новорожденных. При редком сердечном ритме возникает состояние неспособности поддерживать адекватный сердечный отток, в результате чего появляются признаки декомпенсации гемодинамики. Снижение периферического кровотока негативно сказывается на перфузии жизненно важных органов, в том числе и головного мозга. Синкопальные состояния, эпизоды апноэ, вторичной асфиксии или внезапные судорожные состояния у новорожденных могут являться результатом затяжных приступов синусовой брадикардии, которая иногда заканчивается остановкой синусового узла и замещающими желудочковыми ритмами. J. Forton считает, что синусовая брадикардия у новорожденных, родившихся в асфиксии, может завершиться фибрилляцией желудочков.
Терапия клинически значимой синусовой брадикардии проводится назначением атропина или изадрина (изопротеренола).
Прогноз зависит от течения основного заболевания.
Синусовая аритмия
Синусовая аритмия выражается в периодически возникающем учащении и урежении ритма сердца в зависимости от фаз дыхания или независимо от них. Синусовая аритмия диагностируется в тех случаях, когда разница между продолжительностью самого длинного и самого короткого интервала Р-Р превышает 10% среднего интервала.
На ЭКГ синусовая аритмия проявляется в периодическом укорочении и удлинении интервала R-R. Форма и направление зубцов предсердного и желудочковых комплексов не изменяются, а длительность интервалов PQ и QT при замедлении ритма увеличивается, при ускорении ритма — уменьшается.
Синусовая аритмия в детском возрасте является физиологическим феноменом. Она обусловлена рефлекторными изменениями тонуса разных отделов вегетативной нервной системы в связи с фазами дыхания, оказывающими влияние на работу синусового узла. Недыхательная синусовая аритмия у новорожденных — часто встречающееся состояние, которое расценивается как проявление вегето дистонии.
Синусовая брадикардия: причины возникновения, опасности и лечение
Синусовая брадикардия: причины возникновения, опасности и лечение
Синусовая брадикардия – нарушение частоты сердцебиения, выражающееся в его замедлении до показателя менее 60 ударов в минуту. Она может быть как вариантом нормы, так и свидетельствовать о патологиях. Физиологическая форма часто наблюдается у спортсменов, нормой является замедление сердцебиения у спящих людей.
Факторы риска, виды
Физиологическая брадикардия свидетельствует о том, что у людей преобладает тормозящее воздействие нервной системы на активность сердца.
Физиологическая синусовая брадикардия не вызывает опасений в следующих случаях:
Патологическая форма
К патологии замедление частоты сердцебиения относят в следующих случаях:
Причины
Синусовая брадикардия сама по себе не является заболеванием. Это симптом, который может сопровождать развитие других болезней. К их числу относятся:
Симптомы
Выраженность клинических проявлений напрямую связана с тем, на сколько ударов становится реже пульс.
При частоте сердцебиения в диапазоне 50 — 60 ударов клиническая картина выглядит следующим образом:
Таким образом, на брадикардию в данном случае будет указывать только замедленный пульс.
При пульсе от 30 до 40 симптомы следующие:
При пульсе 30-39 ударов возникает выраженная синусовая брадикардия:
Синусовая брадикардия может проявлять себя по-разному: быть приступообразной или хронической. Приступ может длиться несколько минут, часов, дней. Хроническая форма более благоприятна с точки зрения прогноза, особенно если замедление небольшое – от 50 до 60 ударов. В таких случаях организм может перестроиться и приспособиться к урежению ритма.
Внезапные приступы несут большую опасность, особенно, если замедлению сердцебиения предшествовала тахикардия.
Диагностика
Первичный диагноз может быть поставлен на основании жалоб пациента и осмотра. Достоверно подтвердить или исключить его можно при помощи проведения ЭКГ.
Синусовая брадикардия на кардиограмме будет отражаться увеличением промежутков между желудочковыми комплексами и правильным синусовым ритмом.
При этом диагнозе кардиограмма практически аналогична нормальной, за исключением более редких сокращений. Если в момент проведения кардиограммы зарегистрировать эпизод брадикардии не удалось, то следует провести холтеровское исследование. Эта процедура подразумевает ношение пациентом в течение суток специального аппарата, который автоматически снимает и записывает все необходимые показатели.
Для обнаружения поражений органической природы сердца применяют ультразвуковое исследование.
Также могут быть проведены лабораторные исследования. Они включают анализ электролитного состава крови, анализ на гормоны, определение токсинов, а также бактериологический анализ при подозрении на инфекционные причины нарушения сердцебиения.
Лечение
Если возникает физиологическая синусовая брадикардия, лечения не требуется.
Показаниями к проведению лечения являются:
Синусовая брадикардия подразумевает амбулаторное лечение, однако при тяжелых случаях пациент может быть госпитализирован.
Медикаментозное лечение
Чем лечить синусовую брадикардию, если она не является физиологической?
При брадикардии необходим прием препаратов, которые стимулируют сокращения, а также нивелируют действие вегетативной нервной системы на проводящие пути. К таким лекарственным средствам относятся:
Эти лекарства целесообразно принимать в период восстановления частоты сердцебиения, при приведении показателя к норме их отменяют.
Также возможно применение фитотерапии. Увеличить ЧСС и поднять АД помогут элеутерококк, женьшень.
При хронической форме синусовой брадикардии необходимо использование препаратов, направленных на активизацию процессов метаболизма. Это:
Сложные формы брадикардии, сопровождающиеся потерей сознания и развивающиеся на фоне поражений органической природы, устраняются при помощи хирургического вмешательства. В таких случаях устанавливается электрокардиостимулятор.
Экстренная помощь
Экстренная помощь необходима, когда у пациента отмечается ухудшение общего состояния на фоне снижения ЧСС менее 50 ударов в минуту.
Необходимо уложить пациента на спину и обеспечить доступ кислорода.
После этого следует проверить наличие сознания, дыхания. В случае их отсутствия проводится массаж сердца и искусственное дыхание.
Смогут быть использованы следующие медикаменты:
Прогноз
Устранение симптомов синусовой брадикардии наблюдается в 95% случаев.
Практически у всех пациентов (90-95%) достаточно проведения медикаментозного лечения.
5-10% случаев требует имплантация кардиостимулятора. Проведение этой процедуры восстанавливает нормальный ритм во всех случаях сразу же после вмешательства.
Если при обнаружении проблемы не начать лечение, возможно развитие осложнений. Среди негативных последствий выделяют усугубление проявлений ишемии, инфаркт миокарда, инсульт, сердечную недостаточность, остановку сердца.
Профилактика
В первую очередь к профилактическим мероприятиям следует отнести здоровый образ жизни. Это отказ от употребления спиртного, курения, контроль за рационом питания. Из меню потребуется исключить сладкое и жирное. Необходимо заниматься спортом, однако объем допустимых физических нагрузок рекомендуется согласовать с врачом.
Любые заболевания должны устраняться сразу после обнаружения, чтобы не допускать их перехода в хроническую форму.
Лекарственные препараты разрешается принимать только по назначению специалиста. Не следует пытаться устранить симптом самостоятельно.
При возникновении настораживающих симптомов необходимо сразу обращаться к врачу, проходить обследования и начинать лечение сердца при выявлении патологии.
При наличии любых отклонений в работе сердца необходимо в обязательном порядке проходить профилактические осмотры. И чем раньше пациент запишется на консультацию, тем лучше.