фуникулит код по мкб 10 у взрослых
Фуникулоцеле – это киста семенного канатика, расположенная между листками собственных оболочек и заполненная серозной жидкостью. Размеры образования (от 2-3 мм до 8-10 см) коррелируют с клиническими проявлениями. Небольшое фуникулоцеле протекает бессимптомно, при кисте большого объема появляются жалобы на дискомфорт в мошонке, усиливающийся после физической нагрузки, чувство распирания, болезненность во время полового акта. Диагностика опирается на пальпацию и ультразвуковое сканирование мошонки. МРТ выполняют в качестве дополнительного способа визуализации, если остались неразрешенные вопросы после УЗИ. Лечение симптоматического фуникулоцеле оперативное.
МКБ-10
Общие сведения
Фуникулоцеле (водянку семенного канатика) диагностируют у мужчин любого возраста. Патология может быть врожденной или приобретенной (2:3), составляет около 7-10% от всех заболеваний органов мошонки. Семенной канатик образован семявыносящим протоком, сосудистыми, лимфатическими и нервными структурами, отграниченными рыхлой соединительной тканью. При пальпации ощущается как округлый эластичный тяж длиной 2-2,5 см. Образовавшаяся между оболочками киста не связана с яичком и его придатком, не влияет на сперматогенез при условии сохраненного кровообращения. Невоспаленное фуникулоцеле заполнено прозрачным желтоватым транссудатом.
Причины фуникулоцеле
К формированию врожденной и приобретенной кисты приводят разные факторы. Появление фуникулоцеле у новорожденного обусловлено дизэмбриогенезом ‒ незаращением проксимального отдела влагалищного листка брюшины. Эта аномалия развития является следствием перенесенных матерью в период гестации инфекционных заболеваний, контакта с ядами, приема некоторых препаратов. Среди причин приобретенного фуникулоцеле выделяют:
Патогенез
В патогенезе врожденной водянки семенного канатика ведущая роль принадлежит нарушению инволюции вагинального листка брюшины в результате дизэмбриогенеза. Его смыкание происходит постепенно, к моменту рождения этот канал закрывается (преобразуется в связку) у большинства новорожденных. У некоторых детей процесс закрытия завершается к 1,5 годовалому возрасту. Причина врожденного фуникулоцеле – постепенное накопление жидкости из-за полной или частичной необлитерации канала, утрата реабсорбции стенки вагинального отростка, недоразвитие лимфатического аппарата.
Механизм развития приобретенного фуникулоцеле следующий: на фоне воспаления или травмы за счет спаечного процесса нарушается крово- и лимфообращение. Так как адекватного оттока лимфы и крови от паховой области нет, секрет накапливается и растягивает стенку семенного канатика с образованием кисты.
Классификация
По происхождению фуникулоцеле может быть врожденным (первичным) и приобретенным (вторичным, симптоматическим). Выделяют остро развившееся гидроцеле канатика (в течение нескольких суток из-за травмы, острого воспаления) и хроническое (формируется через 5-7 недель после перенесенного фуникулита, орхита). Этиологическая классификация фуникулоцеле учитывает альтерирующий фактор: травму, ятрогенное повреждение, лимфостаз и пр. Состояние может быть односторонним или двусторонним. Наибольший интерес представляет оценка облитерации влагалищного отростка брюшины:
Симптомы фуникулоцеле
Небольшое образование не имеет клинических проявлений и выявляется случайно при УЗИ гениталий. Киста значимых размеров приводит к изменению контуров мошонки за счет выбухания. Пациенты предъявляют жалобы на тяжесть, дискомфорт, усиливающиеся в период физической активности и во время сексуального контакта. Сообщающееся фуникулоцеле уменьшается в размерах после сна, изолированное остается напряженным вне зависимости от изменения положения тела в пространстве.
Часто мужчина самостоятельно обнаруживает водяночную кисту при гигиенических процедурах или при самообследовании органов мошонки. Фуникоцеле пальпируется в виде округлого образования, изолированного от яичка и придатка, плотно-эластической или эластической консистенции. Может ощущаться легкая болезненность при надавливании. Боль, покраснение кожи, увеличение регионарных лимфоузлов свидетельствуют о воспалении.
Осложнения
Диагностика
Диагноз устанавливает врач-уролог на основании данных пальпаторного исследования, анализа истории болезни. При осмотре обращают внимание на состояние регионарных лимфатических узлов, выделения из уретры. Лабораторные тесты неспецифичны (проводят обследование на ИППП при соответствующей клинической картине, сопутствующем остром воспалении). Для подтверждения фуникулоцеле прибегают к инструментальной диагностике, которая включает:
Дифференциальную диагностику проводят с рядом заболеваний: пахово-мошоночной грыжей (содержимое кишки можно вправить, фуникулоцеле не изменяет своего положения), опухолью яичка, придатка (злокачественное новообразование спаяно с тканями, окончательная верификация возможна только после морфологического исследования). Деферентит, фуникулит, эпидидимит имеют болевые проявления и в большинстве наблюдений сопровождаются гипертермией. Исключение – аутоиммуные поражения, но в этих случаях всегда есть связь с основным заболеванием.
Лечение фуникулоцеле
Лечение неосложненных форм не проводят, для этих пациентов выбирают тактику активного наблюдения с контролем УЗИ мошонки один раз в год. У детей применима оценка состояния в динамике до 1,5-2 летнего возраста, однако при остром фуникулоцеле ребенка госпитализируют в отделение урологии. Общие показания к операции: увеличение новообразования, подозрение на злокачественный процесс, появление жалоб, ухудшение качества жизни. При напряженном фуникулоцеле хирургическое вмешательство выполняют для сохранения нормального сперматогенеза. Виды применяемых вмешательств:
Прогноз и профилактика
Прогноз для жизни при фуникулоцеле благоприятный. Своевременно выполненное оперативное лечение позволяет избежать осложнений. Достоверные профилактические мероприятия для предотвращения врожденного состояния не разработаны, но приверженность здоровому образу жизни, прохождение обследования парой перед планируемой беременностью могут снизить вероятность появления ребенка с пороками развития органов и систем, включая аномалии мочеполовой системы.
Мужчинам следует избегать любых повреждений гениталий, использовать защиту при занятии травматичными видами спорта. Отказ от случайных половых связей без презерватива, профилактика конгестии (регулярное семяизвержение, нормализация стула, ограничение подъема тяжестей) позволяют сохранить мужское здоровье. При наличии пальпируемого образования, симптомов неблагополучия следует немедленно обратиться к врачу. В качестве превентивной меры для раннего выявления патологии каждому мужчине следует проводить регулярное самообследование гениталий.
Воспалительные болезни органов мошонки (орхит и эпидидимит)
Общая информация
Краткое описание
Эпидидимит – воспаление придатка яичка, развивается чаще всего вследствие проникновения инфекции в придаток гематогенным путем как осложнение инфекционных заболеваний (грипп, ангина, пневмония и др.).
Орхит – воспаление яичка, обычно возникает как осложнение инфекционных заболеваний, в первую очередь таких, как грипп, эпидидимический паротит, бруцеллез, ревматический полиартрит, тиф, пневмония и т. д.
Соотношение кодов МКБ-10 и МКБ-9
Дата пересмотра протокола: 2016 год.
Пользователи протокола: врачи скорой неотложной медицинской помощи, врачи общей практики, урологи, андрологи, хирурги, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [2]
1. Специфические инфекционные:
· гонорейные;
· трихомонадные;
· туберкулезные;
2. Неспецифические инфекционные:
· бактериальные;
· вирусные;
· микоплазменные;
· хламедийные;
3. Некротически-инфекционные:
· перекрут некротизирование привесков;
· неполный перекрут яичка;
4. Гранулематозные: вызванные семенной гранулемой;
7. По течению заболевания:
· острые (серозные и гнойные);
· хронические;
· рецидивирующие.
Диагностика (амбулатория)
Диагностические критерии:
Жалобы и анамнез:
· боли в области придатка яичка и в самом яичке;
· общая слабость;
· субфебрильная температура;
· лихорадка.
Физикальное обследование: пальпаторно болезненный и увеличенный в размерах придаток яичка и само яичко.
Лабораторные исследования: в ОАМ отмечается увеличение СОЭ, возможен лейкоцитоз, терминальная лейкоцитурия.
Инструментальные исследования:
· УЗИ органов мошонки – уплотненный и увеличенный придаток яичка и само яичко с неоднородной эхоструктурой, возможно наличие жидкости или гноя в оболочках яичка;
· Диафаноскопия – наличие жидкости или мутного содержимого в оболочках яичка.
Диагностический алгоритм [2]:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии: см.амбулаторный уровень
Диагностический алгоритм: см. амбулаторный уровень
Перечень основных диагностических мероприятий:
· Общий анализ крови;
· Общий анализ мочи;
· Коагулограмма крови;
· Определение мочевины и остаточного азота;
· УЗИ мочевыделительной системы;
Перечень дополнительных диагностических мероприятий:
· Определение глюкозы;
· Определение билирубина;
· Тимоловая проба;
· Определение группы крови и резус фактора;
· Гистологические исследования ткани;
· ЭКГ;
· Спермограмма (старше 18 лет).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Неспецифический эпидидимит | Увеличенный болезненный придаток яичка, яичко | УЗИ: неоднородность эхоструктуры придатка яичка, наличие свободной жидкости в оболочках яичка Биопсия: неспецифическое воспаление. | Бурное начало заболевания, в анамнезе перенесенные неспецифические воспалительные заболевания. |
| Туберкулез придатка яичка, яичка | Уплотнение бугристость органа гнойные свищи, четкообразный семявыводящий проток, умеренная болезненность. | УЗИ: наличие кальцификации, участков туберкулезной деструкции. Биопсия: микобактерии туберкулеза, признаки специфического воспаления. | Длительный анамнез заболевания, наличие другого туберкулезного очага в организме. |
| Опухоль яичка | Увеличенное безболезненное яичко | УЗИ: тканное образование в области яичка. Биопсия: опухолевые клетки. | Длительный анамнез заболевания, отсутствие четкой симптоматики. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Дротаверин (Drotaverinum) |
| Кетопрофен (Ketoprofen) |
| Прокаин (Procaine) |
| Флуконазол (Fluconazole) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Лечение (амбулатория)
Тактика лечения: устранение воспалительного процесса придатка и яичка.
Немедикаментозное лечение:
· ношение суспензория;
· режим полупостельный;
· стол №15.
Медикаментозное лечение:
1. Новокаиновые блокады по Лорин – Эпштейну;
2. Антибиотики цефалоспоринового ряда – Цефтриаксон 1 г * 2 р/д, в/м 7–10 дней (рекомендуется антибиотикопрофилактика на амбулаторном уровне:
Цефтриаксон 1 г * 2 р/д, в/м 7–10 дней или Ципрофлоксацин 500 мг 2 р/д, per os 7–10 дней);
3. Анальгезирующие препараты (Кетопрофен 2,0 в/м при болях, Дротаверин 2,0 в/м);
4. Противогрибковые: Флуконазол 150 мг 1 раз per os.
Перечень основных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Ципрофлоксацин | 500 мг | 2 р/д per os 7–10 дней | А [1,2,3,17,18,20,25,28,30,31] |
| Флуконазол | 150 мг | 1 раз per os | А [1,2,3,16,21,22,32] |
Перечень дополнительных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Цефтриаксон | 1 г | 2 р/д, в/м 7–10 дней | А [17,18,20,27,30,31] |
| Анальгезирующие препараты 8: | |||
| Кетопрофен | 2,0 мл | в/м при болях | А [1,2,3,8, 33] |
| Дротаверин | 2,0 мл | в/м при болях | А [1,2,3,8] |
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация фтизиатра – при подозрении на туберкулез;
· консультация онколога – при подозрении на новообразование яичка.
Профилактические мероприятия:
· избегать переохлаждений;
· при необходимости проведение противовоспалительной терапии, с целью санации хронических очагов инфекции мочевой системы [12].
Мониторинг состояния пациента
| ФИО | Дата визита | УЗИ | ОАК | Физикальное обследование |
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ [18]
Диагностические мероприятия: см.амбулаторный уровень
Медикаментозное лечение:
· Антибиотики цефалоспоринового ряда – Цефтриаксон 1 г * 2 раза в день, внутримышечно, 7–10 дней;
· Анальгезирующие и спазмолитические препараты – Кетопрофен 2,0 внутримышечно при болях, Дротаверин 2,0 внутримышечно.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: устранение воспалительного процесса придатка и яичка.
Немедикаментозное лечение:
· ношение суспензория;
· режим полупостельный;
· стол №15.
Медикаментозное лечение:
1.Новокаиновые блокады по Лорин – Эпштейну;
2. Антибиотики цефалоспоринового ряда – Цефтриаксон 1 г * 2 р/д, в/м 7–10 дней;
3. Уросептики фторхинолонового ряда – Ципрофлоксацин 500 мг 2 р/д, per os 7–10 дней;
4. Анальгезирующие препараты (Кетопрофен 2,0 в/м при болях, Дротаверин 2,0 в/м);
5.Противогрибковые: Флуконазол 150 мг 1 раз per os.
Перечень основных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Ципрофлоксацин | 500 мг | 2 р/д per os 7–10 дней | А [1,2,3,17,18,20,25,28,30,31] |
| Флуконазол | 150 мг | 1 раз per os | А [1,2,3,16,21,22,32] |
Перечень дополнительных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Цефтриаксон | 1 г | 2 р/д, в/м 7–10 дней | А [17,18,20,27,30,31] |
| Анальгезирующие препараты 9: | |||
| Кетопрофен | 2,0 мл | в/м при болях | А [1,2,3,8, 33] |
| Дротаверин | 2,0 мл | в/м при болях | А [1,2,3,8] |
Хирургическое вмешательство:
· Операция Бергмана или Винкельмана.
· Эпидимэктомия.
· Орхоэпидидимоэктомия.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация онколога – при подозрении на злокачественное образование;
· консультация фтизиатра – для исключения туберкулезного процесса.
Показания для перевода в отделение интенсивной терапии и реанимации:
· септическое состояние;
· нестабильная гемодинамика.
Дальнейшее ведение:
· наблюдение у уролога, андролога;
· ограничение физической нагрузки в течении 2-х месяцев;
· контроль спермограммы, ОАК, ОАМ, УЗИ органов мошонки через 1 месяц.
Госпитализация
Показания для плановой госпитализации[15]:
· хронический болевой синдром в области яичка и придатка;
· изменения в спермограмме;
· пальпируемый болезненный и увеличенный в размерах придаток яичка и само яичко;
· при безуспешности консервативной терапии;
· наличие «холодных» гнойных очагов деструкции.
Показания для экстренной госпитализации [16]:
· выраженный болевой синдром в области яичка и придатка;
· гипертермическая реакция;
· пальпируемый болезненный и увеличенный в размерах придаток яичка и само яичко;
· при безуспешности консервативной терапии и наличии гнойных очагов деструкции.
Информация
Источники и литература
Информация
СОКРАЩЕНИЯ, ИСПОЛЬЗУЕМЫЕ В ПРОТОКОЛЕ
| УЗИ | – | ультразвуковое исследование |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| СОЭ | – | скорость оседания эритроцитов |
| ЭКГ | – | электрокардиография |
| УД | – | уровень доказательности |
Список разработчиков протокола с указанием квалификационных данных
| Ф. И. О. | Должность | Подпись |
| Батырбеков М. Т. | кандидат медицинских наук, АО «Научный центр урологии имени академика Б. У. Джарбусынова», заместитель генерального директора по клинической работе, председатель ОО «Казахстанская ассоциация урологов». | |
| Маскутов К. Ж. | АО «Научный центр урологии имени академика Б. У. Джарбусынова», старший научный сотрудник, председатель совета молодых ученых АО «Научный центр урологии имени академика Б. У. Джарбусынова». | |
| Жунусов С. А. | кандидат медицинских наук, Карагандинская областная клиническая больница, главный внештатный уролог Карагандинской области, член ОО «Казахстанская ассоциация урологов». | |
| Айнаев Е. И. | магистр медицинских наук, завуч кафедры урологии и андрологии, врач уролог 2 категории, член ОО «Казахстанская ассоциация урологов», член «Ассоциации трансплантологов тюркских стран», член «Ассоциации эндоскопической урологии» г. Астана. | |
| Тулеутаева Р. Е. | кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины ГМУ. г Семей, член «Ассоциации врачей терапевтического профиля». |
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
1. Сенгирбаев Даурен Исакович – кандидат медицинских наук, профессор модуля урологии «Казахский национальный медицинский университет им С.Д. Асфендиярова».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Деферентит и фуникулит: классификация, клиническая картина и диагностика (обзор литературы)
Журнал «Экспериментальная и клиническая урология» Выпуск №4 за 2014 год
Прохоров А.В.
Среди заболеваний семявыносящего протока (СВП) и семенного канатика (СК) воспалительные встречаются чаще всего. При этом травматические и опухолевые поражения СВП и СК являются крайней редкостью. Деферентит, более известный в англоязычной литературе как васит (vasitis), и фуникулит являются малоизученными и малознакомыми широкому кругу практических урологов, хирургов и радиологов заболеваниями. Публикации, посвященные этим заболеваниям, немногочисленны и представлены в научной литературе, в основном, зарубежными источниками. Во многих отечественных и зарубежных руководствах по урологии, андрологии и радиологии деферентит и фуникулит, как отдельные нозологии, не рассматриваются или даже не упоминаются.
Согласно данным ВОЗ, частота бесплодных супружеских пар составляет 15 – 25%, при этом на долю мужского фактора приходится 30 – 50% всех случаев бесплодия [1,2,3]. Одной из причин мужского бесплодия является нарушение проходимости СВП врожденного и приобретенного характера. Частота обструкции СВП у мужчин с бесплодием составляет 15 – 25% и 1% – в общей мужской популяции [2]. Анатомические особенности СВП (большая протяженность, достигающая 50 см; узкий просвет, составляющий 0,2 – 0,5 мм; преимущественное поверхностное «анатомически незащищенное» расположение, занимающее более 2/3 длины СВП) предрасполагают к тому, что различные воспалительные, травматические и опухолевые заболевания СВП, СК и окружающих их тканей и органов сопровождаются нарушением проходимости СВП функционального или органического характера. В итоге, любые заболевания СВП могут приводить к обструктивной азооспермии (аспермии), лежащей в основе экскреторной формы мужского бесплодия. При этом воспалительные заболевания мужских половых органов, включая заболевания СВП, играют основную роль в развитии его обструкции. Их частота среди причин экскреторного бесплодия в странах Европы и США составляет 10 – 15%, в странах Азии, Африки и Южной Америки достигает 70% [2, 3]. Даже при одностороннем воспалительном поражении семявыносящих путей возможно развитие секреторно-экскреторной формы бесплодия в 15 – 76% случаев вследствие аутоиммунных процессов [4].
Историческая справка. Первое описание деферентита и фуникулита принадлежит Benjamin Bell (1795) в трактате «A Treatise on Gonorrhoea Virulenta and Lues Venerea», посвященном диагностике и лечению гонореи [5]. B. Bell рассматривал деферентит как осложнение острого гонорейного уретрита. При этом были отмечены важные клинические особенности гонорейного деферентита, не утратившие значение и в настоящее время. К ним относятся преимущественно латентное (до перехода воспалительного процесса на придаток яичка) и ассоциированное с острым гонорейным эпидидимитом течение деферентита. Автором описаны диффузные и сегментарные формы деферентита с вовлечением в воспалительный процесс как одного, так и нескольких (соседних или отдельных) анатомических сегментов СВП. Среди важных публикаций, посвященных деферентиту и фуникулиту, заслуживают внимание обзорные работы O.A. Wilensky и S.S. Samuels [5] и P.T.K. Chan и P.N. Schlegel [6], в которых подробно излагаются клинико-диагностические аспекты этих заболеваний.
Терминология. Деферентит и фуникулит являются двумя самостоятельными заболеваниями [1]. Тем не менее, в литературе существует путаница в терминологии: деферентит нередко подменяется термином фуникулит и наоборот. Это вероятно связано как с анатомическими особенностями СВП (СВП в мошоночном и паховом отделах, за исключением тазового отдела, является составной частью СК), так и с тем фактом, что острый деферентит нередко осложняется фуникулитом [1]. Патоморфологическая картина фуникулита состоит из острого или хронического воспаления оболочек, клетчатки и элементов СК, которое обычно является вторичным и развивается при переходе воспалительного процесса с СВП на СК [1, 5]. Поэтому в ряде случаев, при сочетании деферентита и фуникулита, определить первичность нозологического процесса существующими клиническими и лучевыми методами не всегда представляется возможным. Наряду с реактивным (вторичным) фуникулитом значительно реже встречается первичный фуникулит, диагностика которого обычно представляет немалые трудности
Классификация. В настоящее время какой-либо общепризнанной или официальной классификации деферентита и фуникулита не существует. Деферентит и фуникулит лишь кратко упоминаются в международной классификации болезней 10го пересмотра (МКБ-10) под рубрикой N 49.1 «Воспалительные заболевания семенного канатика, влагалищного отростка брюшины и семявыносящего протока». O.A. Wilensky и S.S. Samuels различали 3 клинических формы острого деферентита и фуникулита: гонорейный, эндемический и идиопатический [5]. P.T.K. Chan и P.N. Schlegel по этиопатогенезу предложили разделять деферентит на узелковый (vasitis nodosa) и инфекционный (vasitis infectiosa) [6]. Предложенные классификации носят упрощенный характер и в полной мере не отражают существующее многообразие форм деферентита и фуникулита. К настоящему времени в литературе описаны различные виды и клинические формы деферентитов и фуникулитов, которые можно условно по совокупности этиопатогенетических и клинико-морфологических признаков объединить в 4 группы: аутоиммунный деферентит и фуникулит; первичный инфекционной (хирургический) фуникулит; вторичный инфекционный (урологический) деферентит и эндемический фуникулит. Анализ и обобщение данных литературы, касающихся этиологии, патогенеза, клинических проявлений и диагностики различных видов деферентитов и фуникулитов являются предметом настоящего исследования.
АУТОИММУННЫЙ ДЕФЕРЕНТИТ И ФУНИКУЛИТ
Эта группа деферентитов и фуникулитов представлена двумя нозологиями: узелковым деферентитом и псевдотуморозным фуникулитом. Узелковый деферентит (vasitis nodosa) впервые описан J.A. Benjamin и соавт. в 1943 году как пролиферативное воспаление СВП гранулематозного характера по аналогии с узелковым сальпингитом [7]. Узелковый деферентит как заболевание аутоиммунной природы, характеризуется выработкой антиспермальных антител в ответ на нарушение целостности гемато-тестикулярного барьера, возникающее вследствие ятрогенной травмы СВП у 50 – 70 % пациентов, перенесших вазэктомию в целях мужской контрацепции [6, 8, 9]. Патогистологическую картину заболевания определяет гистиоцитарная реакция перидуктальной клетчатки на экстравазацию сперматозоидов с развитием воспалительной сперматогранулемы СВП [10]. Узелковый деферентит возникает в сроки от 1 месяца до 23 лет (в среднем, через 6 месяцев) после вазэктомии и не требует специального лечения. Он имеет клинически латентное и благоприятное течение, которое заканчивается спонтанным лизисом сперматогранулемы в сроки 1,5 – 3 месяца, при этом в 6 – 10% случаев наблюдается реканализация и восстановление нормальной анатомической проходимости СВП [10 – 12]. Диагностика узелкового деферентита в типичных случаях является несложной. При пальпации сперматогранулема определяется как безболезненное или слегка болезненное уплотнение мошоночной части СВП, а при УЗИ – как эхоплотное солидное образование СВП, которое в редких случаях может симулировать опухоль СВП или яичка, например, аденокарциному галлеровой сети яичка или аденоматоидную опухоль СВП [13 – 16]. В диагностически сложных случаях при сперматогранулеме в целях патоморфологической верификации диагноза может потребоваться биопсия [6].
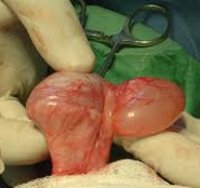
Псевдотуморозный фуникулит (pseudomalignant, pseudosarcomatous funiculitis) встречается крайне редко. В доступной литературе представлено описание 20 наблюдений этого заболевания у пациентов среднего и пожилого возраста [9, 17 – 20]. Этиология псевдотуморозного фуникулита окончательна неясна. Заболевание рассматривается как хронический пролиферативный фасциит оболочек СК, предположительно, аутоиммунной природы [17, 20]. Поражается исключительно паховый отдел СК. Клиничесая картина заболевания является неспецифичной. Псевдотуморозный фуникулит проявляется плотным и безболезненным подкожным инфильтратом в паховой области, симулирующим опухоль СК или паховую грыжу. В редких случаях заболевание обнаруживается случайно в виде узловой деформации СК при паховых грыжесечениях [18]. При УЗИ и компьютерной томографии (КТ) обнаруживаются резкое увеличение, отек и расслоение оболочек СК [9]. Как правило, заболевание диагностируется путем интраоперационного патоморфологического исследования СК, которое обнаруживает очаговую пролиферацию миофибробластов и фибробластов, некроз и эозинофильные гранулемы оболочек СК, придающие ему бугристый и узловатый макроскопический вид, симулирующий опухолевое поражение [19]. Лечение псевдотуморозного фуникулита оперативное: фуникулэктомия, которая нередко сочетается с орхиэктомией (орхифуникулэктомия) в связи с предполагаемым до операции опухолевым поражением СК или яичка. Прогноз благоприятный.
ОСТРЫЙ ПЕРВИЧНЫЙ ИНФЕКЦИОННЫЙ ФУНИКУЛИТ
В диагностике пахового фуникулита отмечена высокая эффективность КТ, которая позволяет до операции выявить флегмону или абсцесс СК и исключить паховую грыжу. Во всех наблюдениях применено оперативное лечение гнойного фуникулита (путем чрескожной пункции и аспирации содержимого абсцесса СК под УЗ навигацией или путем открытой операции – ревизии и дренировании оболочек СК). При своевременном оперативном лечении прогноз заболевания – благоприятный. Летальность на фоне сепсиса наблюдалась в трех описанных наблюдениях флегмоны СК и составила 25% [5]. Паховый фуникулит предлагается дифференцировать, прежде всего, с ущемленной паховой грыжей и острыми заболеваниями органов мошонки (острым эпидидимитом и заворотом яичка), а также с гематомой, тромбозом вен и опухолью СК, остеомиелитом лобковых костей и симфиза [5, 23, 24, 31, 32]. В дифференциальной диагностике пахового фуникулита и острых заболеваний органов мошонки методом выбора является УЗИ, дополненное допплерографией; в дифференциальной диагностике фуникулита и паховой грыжи приоритет принадлежит КТ [23, 24]. Для диагностики опухоли или гематомы СК эффективным является применение магнитно-резонансной томографии (МРТ) и УЗИ, для остеомиелита тазовых костей – тазовой рентгенографии и КТ [31, 32].
ОСТРЫЙ ВТОРИЧНЫЙ ИНФЕКЦИОННЫЙ ДЕФЕРЕНТИТ
Встречается в урологической практике как вторичное заболевание, является осложнением воспалительных заболеваний уретры, предстательной железы и семенных пузырьков [1, 6, 33 – 35]. Как правило, поражается придатковая (яичковая) часть СВП. По характеру каузативной микрофлоры выделяют 2 вида деферентита: неспецифический и специфический [1]. Острый неспецифический деферентит вызывается банальной мочевой (колибациллярной) инфекцией, а также урогенитальными инфекциями, передающихся половым путем (хламидиями, микоплазмами, гарднереллами). Острый специфический деферентит является осложнением гонореи, мочеполового туберкулеза, трихомониаза и бруцеллеза. Страдают мужчины всех возрастов [6]. В молодом и среднем возрасте острый деферентит наиболее часто встречается при различных урогенитальных инфекциях, передающихся половым путем, а также может иметь специфическую природу. В пожилом и старческом возрасте заболевание обычно обусловлено мочевой инфекцией и нередко является осложнением различных инструментальных манипуляций и операций на мочеполовых органах. В детской практике острый деферентит встречается крайне редко. В литературе приведено описание 4-х наблюдений острого деферентита у пациентов детского возраста, в которых заболевание возникло как осложнение мочевой инфекции, причем в двух наблюдениях – на фоне различных аномалий нижних мочевыводящих путей [30, 36, 37].
Неспецифический и специфический деферентиты имеют общие пути патогенеза и клинические проявления. Наличие тесных анатомо-функциональных связей между органами мочеполовой системы, конгенитальная недостаточность сфинктеров семявыбрасывающих протоков, острый угол впадения семявыбрасывающих протоков в заднюю уретру, высокая тропность некоторых видов урогенитальной инфекции к эпителию слизистой СВП способствуют каналикулярному пути распространения инфекции из задней уретры на СВП и придаток яичка [1, 4, 5, 33, 34, 38, 39]. Б.С. Гехман, кроме этого, придает значение и секреторному пути, при котором воспаление переходит с придатка яичка на СВП [38]. Однако этот путь более характерен для специфических процессов – сифилиса и бруцеллеза [1, 33]. Возможно также лимфогенное распространение инфекции из уретры, предстательной железы и семенных пузырьков на СВП – по лимфатическим сосудам адвентициальной оболочки СВП [1, 5].
При патоморфологическом исследовании СВП увеличен, напряжен, на разрезе темно-красного цвета со слизистыми или слизисто-гнойным секретом, слущенными клетками эпителия слизистой СВП, семенными нитями и бактериями [1, 5, 6, 33]. Строма СВП утолщена, инфильтрирована лейкоцитарными клетками, с образованием абсцессов. Для неспецифического и гонорейного деферентита характерны неглубокое поражение СВП: отек и десквамация клеток призматического эпителия с образованием воспалительных круглоклеточных инфильтратов в подслизистом и мышечном слоях. Для трихомонадного деферентита типичны инфильтраты из лимфоцитов и плазматических клеток [4, 6]. Острый деферентит сопровождается лимфангитом в виде полиморфно-клеточной инфильтрации подслизистых и межмышечных лимфатических сосудов. При распространении воспалительного процесса на глубокие слои стенки СВП и перидуктальную клетчатку развивается реактивный фуникулит в виде отека и утолщения оболочек СК.
Клинико-лабораторная картина острого деферентита неспецифична. Заболевание обычно протекает под маской острого эпидидимита, который является частым спутником (чаще всего, осложнением) острого деферентита и заставляет пациента обратиться к врачу [1, 5, 28]. Значительно реже острый дефрентит проявляется как острый простатит или везикулит. При физикальном осмотре на фоне отечно-воспалительных изменений мошонки и ее органов острый деферентит, как правило, не распознается.
Среди форм острого деферентита лучше всех изучен гонорейный [1, 39, 40]. Он развивается как осложнение гонореи, обычно, на 4-й неделе после перенесенного острого гонококкового уретрита. Известны наблюдения, когда острый гонорейный деферентит возникал в сроки через 5 месяцев после уретрита [5]. Клинической особенностью гонорейного деферентита является торпидное (латентное) течение. В течение 1 – 3 суток воспалительный процесс переходит на придаток яичка [5, 37]. При этом возникает манифестация воспалительного процесса в виде острого эпидидимита, который заставляет пациента обратиться к врачу. При развитии острого реактивного фуникулита возникает локализованная боль в паховой области с иррадиацией в мезогастрий и поясничную область. В 11% случаев острый паховый фуникулит расценивается как острый перекрут СК, почечная колика или острый пиелонефрит [1]. Наиболее сложной для диагностики представляет тазовая форма острого гонорейного деферентита (deferentitis pelvica), которая сопровождается тазовыми болями и клинически может симулировать острый проктит, острый простатит, острый везикулит, острый тазовый лимфаденит и даже «острый живот» [41 – 49]. Известны наблюдения тазового деферентита с развитием вялотекущего гнойного тазового перитонита, абсцесса СВП [48, 49].
Туберкулез СВП встречается очень редко. На долю генитального туберкулеза приходится 1,2% всех форм туберкулеза [40]. В литературе приведено описание трех наблюдений туберкулезного поражения СВП, который сочетался с туберкулезным эпидидимитом [28] Заболевание может возникнуть в любом возрасте, но наиболее часто в период наибольшей половой активности (в возрасте 20 – 40 лет). Поражение СВП всегда вторичное как по отношению к нефротуберкулезу, так и по отношению плевропульмональным проявлениям туберкулеза. Сочетание туберкулеза легких и половых органов наблюдается в 60% случаев [1, 40]. Наиболее предпочтительный путь распространения туберкулезной инфекции в СВП – каналикулярный (инфицированная моча из почек попадает в мочевой пузырь и заднюю уретру, далее в СВП, предстательную железу и семенные пузырьки) [1, 33, 34, 40]. Преимущественно поражаются придатковая часть СВП и хвост придатка яичка. При пальпации СВП имеет характерный четкообразный вид, а придаток яичка бугрист. Основными элементами инфильтрата являются туберкулезные бугорки, чередующиеся с участками казеозного распада, некоторые из которых содержат каверны, заполненные гноем [1, 5]. Гистологически бугорки состоят из типичных эпителиоидных и гигантских клеток [33, 40]. Зоны некроза окружены специфическими туберкулезными грануляциями. Острый туберкулезный деферентит начинается бурно в виде острого эпидидимита. Только через 1 – 1,5 недели, когда стихают острые проявления заболевания, удается выявить четкообразные изменения СВП и бугристость придатка [1].
Первичный абсцесс СВП у урологических пациентов встречается крайне редко, его описание приведено лишь в единичных публикациях, представленных в литературе [9, 11, 19, 50]. Впервые S.S. Schmidt и B.R. Gilbert и соавт. сообщили о двух наблюдениях абсцесса мошоночного отдела СВП, как осложнении вазэктомии, причем в одном наблюдении абсцесс СВП возник через 6 лет после операции [9, 50]. H.B. Lian и соавт. доложили об одном наблюдении абсцесса тазовой части СВП неясной этиологии, который явился причиной острой задержки мочеиспускания у пожилого пациента. Пациент успешно был вылечен путем оперативного вмешательства – тазовой абсцессотомии [11]. I. Muraoka и соавт. за 11 лет наблюдали 32 пациента детского возраста (в среднем 7,1 лет) с «острой мошонкой», у которых предполагался острый заворот яичка. Заворот яичка был подтвержден при операции только у 20 (62,5%) пациентов. В остальных 12 наблюдениях был выявлен острый эпидидимит, который сочетался с абсцессом придатковой части СВП у двух пациентов. Авторы подчеркивают, что все пациенты с острым эпидидимитом и абсцессом СВП имели различные аномалии нижних мочевыводящих путей и половых органов (гипоспадию, клапаны задней уретры, медианные кисты предстательной железы – кисты мюллерова протока). Это дало право им считать, что острый деферентит и ассоциированный с ним острый эпидидимит, являются осложнением инфекционно-воспалительных заболеваний нижних мочевыводящих путей вследствие распространения мочевой инфекции из уретры на СВП и придаток яичка каналикулярным путем. При этом аномалии нижних мочевыводящих путей и половых органов создают предпосылки для повышения внутриуретрального давления и возникновения интраканаликулярного рефлюкса [19].
В диагностике вторичного «урологического» деферентита придается значение клинико-лабораторным методам и высокоразрешающему УЗИ (7 – 13 МГц). Вопросам эхографической диагностики острого неспецифического деферентита посвящена всего лишь единственная публикация D.M. Yang и соавт, основанная на ретроспективном анализе 12 наблюдений острого неспецифического деферентита [27]. Возраст пациентов с острым дефентитом варьировал от 24 до 71 лет. Острый деферентит сочетался с острым эпидидимитом у 11 из 12 пациентов. Один пациент имел изолированный деферентит в паховом сегменте СВП. В 10 наблюдениях острый деферентит локализовался в придатковой части СВП, в одном – в паховом сегменте и еще в одном – в паховом и придатковом сегментах. В 11 наблюдениях острый деферентит клинически проявлялся как острый эпидидимит, в одном – паховыми болями. В 11 наблюдениях при УЗИ отмечено утолщение придатковой части СВП свыше 6 мм в диаметре, потеря структурной дифференциации стенки СВП, гиперваскуляризация СВП при допплерографии. В одном наблюдении при остром деферентите пахового отдела СВП последний имел нормальный диаметр, но выраженную гиперваскуляризацию при допплерографии (эхонегативная стадия острого деферентита). Лечение деферентита осуществляется по принципам, относящимся к лечению различных видов инфекционно-воспалительных заболеваний мочеполовых органов [1, 4, 6, 33, 34].
К осложнению мочевой инфекции относится также ксантогранулематозный фуникулит, который является редким псевдоопухолевым поражением СК [36, 37, 51, 52]. Он может стать причиной «острой мошонки» и потребовать неотложного оперативного вмешательства. Заболевание рассматривается как своеобразная агрессивная форма интерстициального пролиферативного фуникулита, включающая сочетание гнойно-деструктивного и пролиферативного процессов в оболочках СК с образованием гранулем, симулирующих опухолевый процесс [36, 37]. Считается, что в генезе ксантогранулематозного фуникулита лежит длительно текущий гнойно-воспалительный процесс в СК и в придатке яичка [51]. Патогномоничным признаком ксантогранулематозного фуникулита является наличие в макропрепарате СК макрофагов, нагруженных липидами, именуемых ксантомными или «пенистыми» клетками. В доступной литературе удалось найти описание 4-х наблюдений ксантогранулематозного фуникулита, симулирующего опухоль яичка и гнойный эпидидимоорхит [36, 52]. Заболевание проявляется острым безболезненным увеличением и отеком одной из половин мошонки. При УЗИ и КТ, выполненных в двух наблюдениях, обнаруживались диффузное утолщение и отек мошоночного отдела СК, эпидидимоорхит [36, 37]. Онкомаркеры рака яичка (лактатдегидрогеназа, альфа-фетопротеин) были отрицательными. С подозрением на опухоль яичка и острый эпидидимит всем пациентам была предпринята ревизия мошонки, обнаружившая увеличение в размерах, инфильтрацию и узелковые изменения СК. Только при патогистологическом исследовании СК на фоне хронического гнойного воспаления и очагов некроза были выявлены ксантомные клетки, указывающие на ксантогранулематозный фуникулит. В настоящее время клинико-лучевая диагностика ксантогранулематозного фуникулита остается пока неразработанной, заболевание распознается только при патогистологическом исследовании биопсийного или операционного материала [51, 52].
ЭНДЕМИЧЕСКИЙ ФУНИКУЛИТ
Заболевание впервые описано Castellani в 1904 году, который наблюдал больного на острове Цейлон и дал этой болезни название “endemic funiculitis” [5]. Эндемический фуникулит встречается в некоторых тропических и субтропических странах (Индия, Египет, Шри-Ланка). Заболевание возникает внезапно, без видимых причин (анамнестическая связь с малярией, гонореей и травмой СК отсутствует) и проявляется определенной клинической картиной. Castellani выделил 7 основных клинических признаков эндемического фуникулита: 1) припухлость и болезненность паховой области; 2) изолированное поражение пахового отдела СК (вовлечение в воспалительный процесс придатка яичка для эндемического фуникулита нехарактерно и наблюдается лишь в единичных случаях); 3) лихорадка гектического типа; 4) неукротимая рвота; 5) бактериемия; 6) желтуха; 7) кожные и слизистые геморрагии [49]. Прогноз заболевания неблагоприятный. Клиническое течение эндемического фуникулита септическое и, как правило, заканчивается летальным исходом; лишь в единичных наблюдениях возможно спонтанное выздоровление. При аутопсии обнаруживаются выраженное утолщение пахового отдела СК, достигающее 10 см в диаметре; тромбоз вен лозовидного сплетения СК; гнойный целлюлит и гнойное расплавление оболочек СК. Этиология заболевания остается неясной. При бактериологическом исследовании гнойного экссудата в 98% случаев был выявлен рост Diplostreptococcus, который в отличие от обычного гемолитического стрептококка (Streptococcus haemolyticus) не обладал гемолитическими свойствами [5]. Диплострептококк дополнительно обнаруживался в крови, в секрете уретры и, как полагал Castellani, являлся причиной развития эндемического фуникулита. O.A. Wilensky и соавт., комментируя наблюдения эндемического фуникулита, описанные Castellani, не исключали возможность паразитарной этиологии заболевания, так как считали роль стрептококка, как причины заболевания, неубедительной и окончательно недоказанной [5]. Лечение эндемического фуникулита оперативное: паховая фуникулэктомия. Подобные наблюдения эндемического фуникулита описаны и другими авторами: Madden в 1907 году, описал 2 подобных наблюдения в Индии; Jones в 1907 году и Goutts в 1909 году наблюдали 6 больных эндемическим фуникулитом в Египте [5].
К эндемическому фуникулиту относятся также редчайшие наблюдения паразитарного фуникулита (филяриатоза и шистосомоза СК). Филяриатоз (вухерериоз, бругиоз) СК впервые описан Menocal на Кубе в 1906 году, он вызывается гельминтами рода филярий (Wuchereria bancroi, Brugia malayi) и может встречаться в эндемичных для филяриатоза странах Азии, Африки, Южной Америки, на островах Тихого и Индийского океанов [53]. Для филяриатоза СК характерно поражение мелких лимфатических сосудов СК с развитием слоновости (лимфедемы) СК и мошонки. Шистосомоз СК впервые описан F. Durand в Мали, вызывается трематодой Schistosoma haematobim и может встречаться в эндемичных для шистосомоза районах Африки и Ближнего Востока, в которых шистосомоз занимает второе место по частоте после малярии [54]. Шистосомоз СК протекает как гранулематозное воспаление, обусловленное паразитарным поражением сосудов венозного сплетения СК. Диагностика паразитарного фуникулита – лабораторная (микроскопическая и серологическая). При этиотропном лечении паразитарного фуникулита прогноз благоприятный [53, 54].
ЗАКЛЮЧЕНИЕ
Деферентит и фуникулит относятся к малоизученным и малознакомым широкому кругу хирургов, урологов и радиологов, заболеваниям. Они включают разнообразные воспалительные заболевания СВП и СК, отличающиеся по этиопатогенезу, клиническому течению и прогнозу. Деферентит и фуникулит могут вызывать немалые диагностические трудности, симулируя различные опухолевые, острые хирургические и урологические заболевания. Течение этих заболеваний может осложниться экскреторной формой мужского бесплодия. Многие аспекты клинической и лучевой диагностики этих заболеваний нуждается в дальнейшем изучении.
ЛИТЕРАТУРА
1. Тиктинский О.Л., Михайличенко В.В. Андрология. СПб.: МедиаПресс. 1999. C. 62 – 80.
2. Coccuza M, Alvarenga C, Pegani R. The epidemiology and of azoospermia. // Clinics (San Paulo). 2013. Vol. 68, Suppl. 1. P. 15 – 26.
3. Gudeloglu A, Parekattil SJ. Update in the evaluation of the azoospermic male. // Clinics (San Paulo). 2013. Vol. 68, Suppl. 1. P. 27 – 24.
4. Калинина С.Н. Воспалительные заболевания добавочных половых желез у мужчин, обусловленные урогенитальной скрытой инфекцией и осложненные бесплодием: Дисс. … д – ра мед. наук. СПб. 2003. 531с.
5. Wilensky AO, Samuels SS. Acute deferentitis and funiculitis. // Ann Surg. 1923. Vol. 78, N 6. P. 785 – 794.
6. Chan PTK., Schglegel PN. Inflammatory conditions of the male excurrent ductal system. Review. Parts II. // J Androl. 2002. Vol. 23, N 4. P. 461 – 469.
7. Benjamin JA, Robertson TD, Cheatham JG. Vasitis nodosa; a new clinical entity simulating tuberculosis of the vas deferens. // J Urol. 1943. Vol. 49. P. 575 – 582.
8. Ryan SP, Harte PJ. Suppurative inflammation of vas deferens: an unusual groin mass. // Urology. 1988. Vol. 31. P. 245 – 246.
9. Schmidt SS. Vas deferens abscess post vasectomy. // Urology. 1991. Vol. 38, N 5. P. 494.
10. Hollowood K, Fletcher CD. Pseudosarcomatous myofibroblastic proliferations of the spermatic cord («proliferative funiculitis»). Histologic and immunohistochemical analysis of a distinctive entity. // Am J Surg Pathol. 1992. Vol. 16, N 5. P. 448 – 454.
11. Lian HB, Guo HQ, Li XG. Pelvic vas deferens abscess: a case report and review of the literature. // Zhonghua Nan Ke Xue. 2007. Vol. 13, N 8. P. 727 – 729.
12. Noguchi M, Komatsu K, Sagiyama K, Yamaguchi A, Hara S, Kinjo M. Vasitis nodosa: report of two cases. // Nihon Hinyokika Gakkai Zasshi. 1991. Vol. 82, N 4. P. 645 – 648.
13. Hirschowitz L, Rode J, Guillebaud J, Bounds W, Moss E. Vasitis nodosa and associated clinical findings. // J. Clin. Pathol. 1988. Vol. 41. P. 419 – 423.
14. Onishi N, Honjoh M, Takeyama M, Sakaguchi H. Vasitis nodosa suspected of the spermatic cord tumor: a case report. // Hinyokika Kiyo. 1992. Vol. 38, N 5. P. 595 – 597.
15. Rafailidis V, Ballos K, Rafailidis D. Acute vasitis: a non-surgical cause of acute scrotum (online) // URL: http://www.eurorad.org/case.php?id=11338..
16. Sallami S, Chelif M, Horchani A. Pseudo-tumoral proliferative funiculitis of the spermatic cord // Tunis Med. 2012. Vol. 90, N 4. P. 333.
17. Deshpande RB, Deshpande J J, Mali BN., Kinare SG. Vasitis nodosa (a report of 7 cases) // J Postgrad Med. 1985. Vol. 31, N 2. P. 105 – 108.
18. Ichida K, Yuhara K, Kanimoto Y, Numano M. A case of mycotic spermatic cord abscess in continuous ambulatory peritoneal dialysis patient. // Hinyokika Kiyo. 2005. Vol. 51, N 1. P. 37 – 39.
19. Muraoka I, Ohno Y, Kanematsu T, Hayashi T, Satomi A.. Acute scrotum caused by vasitis with abscess formation in children with lower urological anomalies. // Urology. 2010. Vol. 76, N 1. P. 49 – 52.
20. Schurr E, Cytter-Kuint R, Ehrlichman M, Weiser G. Pediаtric vasitis: a rare complication of epididymitis // Can Urol Assoc J. 2014. Vol. 8, N 5. P. 436 – 438.
21. Bissada NK, Redman JF, Finkbeiner AE. Unusual inguinal mass secondary to vasitis. // Urology. 1976. Vol. 8. P. 488 – 499.
22. Bissada NK, Redman J.F. Unusual masses in the spermatic cord: report of six cases and review of the literature. // Souths Med J 1976. Vol. 69. P. 1410 –1412.
23. Eddy K, Pierce B, Eddy R. Vasitis: clinical and ultrasound confusion with inguinal hernia clarified by computed tomography. // Can Urol Assoc J. 2011. Vol. 5, N 4. P. 74 – 76.
24. Eddy K, Connell D, Gooodacre B, Eddy R. Imaging findings prevent unnecessary surgery in vasitis: an under-reported condition mimicking inguinal hernia. // Clin Radiol. 2011. Vol. 66, N 5. P. 475 – 477.
25. Sakaki M, Hirokawa M, Horiguchi H, Wakatsuki S, Sano T. Vasitis nodosa: immunohistochemical findings – case report // APMIS. 2000. Vol. 108. N 4. P. 283 – 286.
26. Wolbarst AL. The vas deferens, generally unrecognized clinical entity in urogenital disease // J Urol. 1933. Vol. 29. P. 405 – 412.
27. Yang DM, Kim HC, Lee HL, Lim JW, Kim GY. Sonographic findings of acute vasitis // J Ultrasound Med. 2010. Vol. 29, N 12. P. 1711 – 1715.
28. Yang DM, Kim HC, Kim SW, Lee HL, Min GE, Lim SJ. Sonographic findings of tuberculosis vasitis. // J Ultrasound. Med. 2014. Vol. 33, N. 5. P. 913 – 916.
29. Machida H, Ueno E, Nakazawa H. Spermatic cord abscess with concurrent prostatic abscess involving the seminal vesicle. // Radiant Med. 2008. Vol. 26. N 2. P. 81 – 83.
30. Yam WL, Ng FC. Spermatic cord abscess: a rare complication of epididymoorchitis, the diagnosis and management. // BMJ Case Rep. 2014. pii: bcr2014205019. doi: 10.1136/bcr-2014-205019.
31. Gomez Herrera JJ, Zabia Galindez E, Carrera Terron R, Borruel Nacenta S. Dilatacion unilateral completa de conducto deferente como causa de massa inguinal. // Radiologia. 2013. Vol. 55, N 6. P. 533 – 536.
32. Kindall L, Nickels TT. Torsion of the testicle. // Calif Med. 1948. Vol. 68, N 6. P. 446 – 447.
33. Руководство по урологии. [ Под ред. Н.А. Лопаткина]. М.: Медицина, 1998. Том. 2. С. 440 – 480.
34. Урология: Национальное руководство. [ Под ред. Н.А. Лопаткина]. М.: ГЭОТАР – Медиа, 2009. С. 484 – 560.
35. Jungwirth A, Giwercman A, Tournaye H, Diemer T, Kopa Z, Dohle G, Krausz C. European Association of Urology Guidelines on Male Infertility: The 2012 update. // Eur Urol. 2012. Vol. 62. P. 324 – 332.
36. Nistal M, Gonzalez-Peramato P, Serrano A, Regadera J. Xanthogranulomatous funiculitis and orchiepididymitis: report of 2 cases with immunohistochemical study and literature review. // Arch Pathol Lab Med. 2004. Vol. 128, N 8. P. 911 – 914.
37. Repetto P, Bianchini MA, Ceccarelli PL, Roncati L, Durante V, Biondini D, Maiorana A, Barbolini G, Cacciari A. Bilateral хanthogranulomatous funiculitis and orchiepididymitis in a 13-year-old adolescent boy. // J Pediatr Surg. 2012. Vol. 47, N 10. P. 33 – 35.
38. Гехман Б.С. Неспецифический эпидидимит. М.: Медгиз, 1963. 163 с.
39. Корнелишин Н.Ф. Лечение острых осложнений гонококковой инфекции. // Вестн. Дерматол. Венерол. 1990. N 8. С. 57 – 60.
40. Campbell-Walsh Urology [ Wein A.J., Kavoussi L.R., Novick A.C. (eds.].. Vol. 1. – 9th еd., Saunders Elsevier. Philadelphia, 2007. …. p
41. Maitra AK. Odd inguinal swelling. // Lancet. 1970. Vol. 1. P. 45.
42. Gudeloglu A, Parekattil SJ. Update in the evaluation of the azoospermic male. // Clinics (San Paulo). 2013. Vol. 68,Suppl. 1. P. 27 – 24.
43. Kiser GC, Fuchs EF, Kessler S. The significance of vasitis nodosa. // J Urol. 1986. Vol. 136, N 1. P. 42 – 44.
44. Michal M, Hes O, Kazakov DV. Mesothelial glandular structures within pseudosarcomatous proliferative funiculitis – a diagnostic pitfall: report of 17 cases. // Int J Surg Pathol. 2008. Vol. 16, N 1. P. 48 – 56.
45. Hes O, Michal M. Pseudotumors of the testis and testicular adnexa. // Cesk Patol. 2012. Vol. 48, N 3. P. 146 – 149.
46. Oliva E, Young RH. Paratesticular tumor-like lesions. // Semin Diagn Pathol. 2000. Vol. 17, N 4. P. 340 – 358.
47. Roper RJ1, Doerge RW, Call SB, Tung KS, Hickey WF, Teuscher C. Autoimmune orchitis, epididymitis, and vasitis are immunogenetically distinct lesions // Am J Pathol. 1998. Vol. 152, N 5. P. 1337 – 1345.
48. Shintaku M, Ukikusa M. Proliferative funiculitis with a prominent infiltration of mast cells. // Pathol Int. 2003. Vol. 53, N 12. P. 897 – 900.
49. Thorek Ph. Acute abdomen. // Canad Med Assoc J. 1950. Vol. 62, N 6. P. 550 – 556.
50. Gilbert BR, Harrison K. Vas deferens abscess six years post vasectomy. // Urology. 1991. Vol. 38, N 2. P. 191 – 192.
51. Araki A, Yanagisawa M, Nagasima M, Komiya A, Takano T, Ikeda I. A case report of eosinophilic funiculitis difficult to distinguish from incarceration of inguinal hernia. // Hinyokika Kiyo. 2013. Vol. 59, N 2. P. 141 – 143.
52. Vaidyanathan S, Mansour P, Parsons KF, Singh G, Soni BM, Subramaniam R, Oo T, Sett P. Xanthogranulomatous funiculitis and epididymo-orchitis in a tetraplegic patient. // Spinal Cord. 2000. Vol. 38, N 12. P. 769 – 772.
53. Noroes J, Figueredo-Silva J, Dreyer G. Intrascrotal nodules in adult as a marker for filarial granuloma in a Bancroftian filariasis-endemic area. // Am J Trop Med Hyg. 2009. Vol. 81, N 2. P. 317 – 321.
54. Durand F, Brion JP, Terrier N, Pinel C, Pelloux H. Funiculitis due to Schistosoma haematobium: uncommon diagnosis using parasitologic analysis of semen. // Am J Trop Med Hyg. 2004. Vol. 70, N 1. P. 46 – 47.