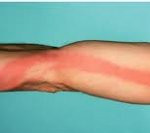
лимфангит код по мкб 10 у взрослых
Лимфангит – это острое или хроническое воспаление лимфатических стволов и капилляров, возникающее вторично, на фоне гнойно-воспалительных процессов. Лимфангит сопровождается гиперемией и болезненной припухлостью по ходу воспаленных лимфатических сосудов, отеками, регионарным лимфаденитом, высокой температурой тела (39—40°С), ознобами, слабостью. Диагностика лимфангита осуществляется на основе ультразвукового ангиосканирования, компьютерного термосканирования, выделения возбудителя из первичного гнойного очага. Лечение лимфангита включает санацию первичного очага, антибиотикотерапию, иммобилизацию конечности, вскрытие сформировавшихся абсцессов и флегмон.
МКБ-10
Общие сведения
При лимфангите (лимфангоите, лимфангиите) могут поражаться лимфатические сосуды различного калибра и глубины локализации. Лимфология и флебология чаще сталкивается с лимфангитом конечностей, что обусловлено их частым микротравмированием, обилием микробных патогенов и характером лимфообращения. Лимфангит обычно протекает с явлениями вторичного лимфаденита. Развитие лимфангита свидетельствует о прогрессировании первичной патологии и усугубляет ее течение.
Причины лимфангита
Лимфангит развивается вторично, на фоне имеющегося поверхностного или глубокого гнойно-воспалительного очага — инфицированной ссадины или раны, фурункула, абсцесса, карбункула, флегмоны. Основными патогенами при лимфангите выступают золотистый стафилококк, бета-гемолитический стрептококк, реже — кишечная палочка и протей, а также другая аэробная флора в виде монокультуры или в ассоциациях. Специфические лимфангиты чаще связаны с наличием у пациента туберкулеза.
Вероятность развития лимфангита зависит от локализации, размеров первичного инфекционного очага, вирулентности микрофлоры, особенностей лимфообращения в данной анатомической зоне.
В случае распространения воспаления на окружающие ткани развивается перилимфангит, при котором могут поражаться кровеносные сосуды, суставы, мышцы и т. д. Восходящим путем воспаление может распространяться до грудного лимфатического протока. В клинической практике чаще диагностируется лимфангит нижних конечностей, который возникает вследствие потертостей, микротравм, расчесов, трофических язв, панарициев.
Классификация
С учетом характера и выраженности воспаления лимфангит может быть серозным (простым) и гнойным; по клиническому течению — острым или хроническим; по глубине расположения пораженных сосудов — поверхностным либо глубоким.
В зависимости от калибра воспаленных лимфатических сосудов лимфангиты подразделяются на капиллярные (ретикулярные или сетчатые) и стволовые (трункулярные). При ретикулярном лимфангите в воспаление вовлекается множество поверхностных лимфатических капилляров; при стволовом — воспаляется один или несколько крупных сосудов.
Симптомы лимфангита
При лимфангоите всегда в значительной степени выражена общая интоксикация, сопровождающая тяжелый гнойно-воспалительный процесс. Отмечается высокая температура (до 39-40°С), ознобы, потливость, слабость, головная боль. Ретикулярный лимфангит начинается с появления выраженной поверхностной гиперемии вокруг очага инфекции (раны, абсцесса и т. д.) с усиленным сетчатым (мраморным) рисунком на фоне интенсивной эритемы. По клинической картине сетчатый лимфангит напоминает рожу, однако гиперемия имеет расплывчатые границы, нехарактерные для рожистого воспаления.
Локальным проявлением стволового лимфангита служит наличие на коже узких красных полос по ходу воспаленных лимфатических сосудов, тянущихся к регионарным лимфоузлам. Быстро развивается припухлость, уплотнение и болезненность тяжей, отечность и напряженность окружающих тканей, регионарный лимфаденит. Пальпация по ходу сосудов выявляет болезненные уплотнения по типу шнура или четок.
При глубоком лимфангите локальной гиперемии не наблюдается, однако быстро нарастает отек и боль в конечности; при глубокой пальпации отмечается резкая болезненность, рано развивается лимфедема. В случае перилимфангита участки воспаленных окружающих тканей могут трансформироваться в абсцесс или подфасциальную флегмону, несвоевременное вскрытие которых чревато развитием сепсиса.
Симптоматика хронических лимфангитов стерта и обычно характеризуется стойкими отеками вследствие закупорки глубоких лимфатических стволов и лимфостаза. При невенерическом лимфангите вдоль ствола или венечной борозды полового члена появляется безболезненный уплотненный тяж, который может сохраняться в течение нескольких часов или дней, после чего самопроизвольно исчезает.
Диагностика
Ретикулярный лимфангит может быть легко диагностирован лимфологом уже в ходе визуального осмотра, однако его следует дифференцировать от рожистого воспаления и поверхностного флебита. В установлении диагноза помогает выявление первичного воспалительного очага.
Распознавание глубокого лимфангита может вызывать затруднения. В этом случае учитываются клинико-анамнестические данные, результаты инструментальных и лабораторных исследований. При лимфангите в периферической крови наблюдается выраженный лейкоцитоз. При УЗДГ и дуплексном сканировании визуализируются изменения лимфатических сосудов по типу неоднородности структуры, сужения просвета, наличия гиперэхогенного ободка вокруг сосуда, реактивные изменения в соответствующих лимфоузлах.
Оценка выраженности, распространенности и глубины лимфангита осуществляется с помощью компьютерной термографии. Комплекс исследований позволяет отличить глубокий лимфангит от флегмоны мягких тканей, тромбофлебита глубоких вен, остеомиелита. Определение возбудителя лимфангита проводится путем бактериологического посева отделяемого гнойной раны. При осложненном лимфангите выполняется исследование крови на стерильность.
Лечение лимфангита
В первую очередь, при остром лимфангите необходима ликвидация первичного очага, поддерживающего воспаление в лимфатических сосудах. Производится обработка инфицированных ран, вскрытие абсцессов, флегмон, панарициев, их дренирование и санация. Пораженная конечность фиксируется в приподнятом положении; пациенту рекомендуется двигательный покой. При лимфангите недопустимы массаж и самостоятельное прогревание участка воспаления, втирание мазей. Медикаментозное лечение включает антибиотики (полусинтетические пенициллины, цефалоспорины 1-2-го поколения, аминогликозиды, линкозамиды), противовоспалительные и антигистаминные препараты, проведение инфузионной терапии, лазерное (ВЛОК) или ультрафиолетовое облучение крови (УФОК).
В случае хронического вялотекущего лимфангита назначаются местные мазевые повязки, компрессы полуспиртовые или с диметилсульфоксидом, грязелечение, УФО; при упорном течении воспаления показана рентгенотерапия. Лечения невенерического лимфангита полового члена не требуется. При лимфангите, вызванном ЗППП, проводят терапию основной инфекции.
Прогноз и профилактика
Предупреждение лимфангита заключается в своевременной первичной хирургической обработке ран, санации гнойничковых заболеваний, вскрытии сформировавшихся гнойных очагов, адекватной антибиотикотерапии. Длительное хроническое течение лимфангита может привести к облитерации лимфатических сосудов, расстройству лимфообращения, развитию лимфостаза и слоновости. В случае своевременно начатой терапии лимфангит поддается стойкому излечению.
Диагностика лимфаденопатий
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Первый этап заключается в сборе жалоб, данных анамнеза жизни и анамнеза заболевания, эпидемиологического анамнеза и физикального исследования (рис.1) (II A).
Рисунок 1. Алгоритм первичной диагностики пациентов с ЛАП 
Жалобы и анамнез:
Таблица 1. Эпидемиологические данные, профессиональные факторы, важные в диагностике лимфаденопатий. 
Таблица 3. Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией.
Таблица 4. Локализация лимфатических узлов, зоны дренирования лимфы и наиболее частые причины увеличения. 

Таблица 5. Значение клинических признаков при лимфаденопатии. 

Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIВ).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – II).
3. Правила выбора лимфатического узла и выполнения его биопсии:

Алгоритм дифференциальной диагностики после проведения биопсии лимфатического узла представлен на рисунке 2 и основан на выявленных морфологических изменениях. В случаях с морфологической картиной опухолевого поражения (лимфома или нелимфоидная опухоль) проводиться ряд дополнительных исследований (иммуногистохимическое и/или молекулярно-генетическое исследование) для уточнения нозологической формы согласно ВОЗ классификации. При отсутствии опухолевого поражения, устанавливается гистологический вариант ЛАП согласно дифференциально-диагностическим группам (таблица 6), в зависимости от которого проводятся/непроводятся дополнительные исследования – повторный сбор жалоб, данных анамнеза жизни, заболевания, объективного осмотра, лабораторное и инструментальное исследования (рисунок 2).
Рисунок 2. Алгоритм постбиопсийной диагностики ЛАП 
Лечение
Вид терапии зависит от окончательного диагноза, установленного после обследования, единого стандарта лечения лимфаденопатии не существует. Проводить консервативное лечение следует в случае доказанной неопухолевой природы ЛАП:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – III).
Медицинская реабилитация
Профилактика
Информация
Источники и литература
Информация
Они предназначены для врачей-гематологов, онкологов, терапевтов, инфекционистов, хирургов, педиатров, работающих в амбулаторно-поликлинических условиях, организаторов здравоохранения.
Поспелова Татьяна Ивановна, д.м.н., профессор, заведующая кафедрой терапии, гематологии и трансфузиологии Федерального государственного бюджетного образовательного учреждения высшего образования «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации.
Лимфостаз
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Лимфостаз (лимфедема, лимфатический отек) – врожденное или приобретенное заболевание, характеризующееся стойким отеком, который сопровождается уплотнением кожи, заметным утолщением конечностей, в дальнейшем приводит к образованию язв и развитию слоновости. Лимфостаз возникает вследствие нарушения баланса между образованием лимфы и ее оттоком от капилляров и периферических лимфатических сосудов в тканях конечностей и органов, до основных лимфатических коллекторов и грудного протока[1- 6].
Название протокола: Лимфостаз.
Код протокола:
Код(ы) МКБ-10:
I89.0 Лимфоотек, не классифицированный в других рубриках. Лимфангиэктазия.
I89.1 Лимфангит. Лимфангит: БДУ, хронический, подострый.
I97.2 Синдром постмастэктомического лимфатического отека. Элефантиаз. Облитерация лимфатических сосудов обусловленная мастэктомией.
Q82.0 Наследственная лимфедема.
Сокращения, используемые в протоколе:
| CDT – полная противоотечная терапия (CompleteDecongestiveTherapy) ISL – Internationalsocietyoflymphology КТ – компьютернаятомография КТА – компьютерно-томографическая ангиография МРА – магнитно-резонансная ангиография МРТ – магнитно-резонансная томография МСКТА – мультиспиральная компьютерно-томографическая ангиография УЗАС – ультразвуковое ангиосканирование УЗИ – ультразвуковое исследование |
Дата разработки протокола: 2015 год.
Категория пациентов:взрослые, дети.
Пользователи протокола: ангиохирургии, терапевты, врачи общей практики.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств:
Классы рекомендаций:
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза / эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
К линическаяклассификация:
Классификация международного сообщества лимфологов ISL (theinternationalsocietyoflymphology).
Таблица №1. Классификация по стадиям заболевания [7]
| Стадия | Определение |
| 0 (или Ia) | Скрытая или суб-клиническое состояние, когда клинически отек не определяется, несмотря на имеющиеся нарушения транспорта лимфы, характеризуется незначительными изменениями в тканях соотношение жидкость / состав, а также изменениями в субъективных симптомах |
| 1 стадия (легкая) | Характеризуется наличием систематических проходящих незначительньных отеков ближе к вечерним часам, которые практически исчезают к утру или после отдыха. Отеки увеличиваются в результате интенсивных физических нагрузок или длительного пребывания в неподвижном состоянии. Клиническая картина: консистенция тестоватая, при надавливании остается ямка. Кожа не изменена, легко смещается, бледная. |
| 2 стадия (средняя тяжесть) | Характерно наличие неисчезающих отеков, которые сохраняются и после ночного отдыха. Клиническая картина отмечается разрастанием соединительной ткани, натянутостью кожи, уплотнением, плохой смещаемость, при надавливании не остается ямки, появляется болевой синдром. |
| 3 стадия (тяжелая форма) | Нарушения лимфооттока обретают необратимый характер, в пораженных тканях происходят фиброзно-кистозные изменения, развивается слоновость. Пораженная конечность теряет контуры и пропорции. Присоединяются гиперкератоз, папилломатоз, разрастание ткани в виде бесформенных бугров («подушек»), разделенных глубокими складками. Характерны повышенная потливость и гипертрихоз на больной стороне Могут развиваться сопутствующие заболевания и осложнения: деформирующий остеоартроз, контрактуры, экземы, лимфорея при повреждениях кожи (при этом отек может уменьшаться), трофические язвы, возможно развитие гнойно-септической инфекции. |
| Первичная лимфедема | Идиопатическая или как результат нарушения развития лимфатической системы: Аплазии / атрезии; Гипоплазии; Гиперплазии ; Фиброз лимфатических узлов; Отсутствие лимфатических сосудов, узлов. |
| Вторичная лимфедема | Доброкачественные и злокачественные опухоли лимфатической системы. Травмы (механические повреждения, ожоги, радиационное облучение и т.д.) с повреждением лимфатических сосудов и лимфоузлы. Малоподвижный образ жизни пациента (в основном, у лежачих больных). Хронические заболевания, приводящие к венозной недостаточности и лимфостазу конечностей, осложняющиеся посттромбофлебитической болезнью, чаще всего у пожилых людей. Стафилококковые и паразитарные инфекции. Рожистое воспаление нижних конечностей. Ожирение. Синдром Клиппель-Треноне. Микрососудистые нарушения на фоне других заболеваний. |
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне[7]:
• УЗАС.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне[7]:
• магнитно-резонансная томография/лимфоангиография;
• компьютерная томография/ангиография;
• генетическое тестирование для определения наследственных синдромов.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: нет.
Дополнительные диагностические обследования, проводимые на стационарном уровне: нет.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет
Диагностические критерии постановки диагноза:
Жалобы на:
· отеки;
· поражение кожи;
· трофические нарушения.
Анамнез жизни:
· наследственный и семейный анамнез;
· хирургические вмешательства и травмы;
· наличие онкологических заболеваний;
· воспалительные процессы;
· заболевания вен и артерий;
· путешествие за рубежом;
· иммобилизация на фоне ортопедических или неврологических процессов;
· прием лекарственных препаратов.
Анамнез заболевания:
· длительность заболевания;
· время появления отека;
· продолжительность обратимого этапа;
· факторы приведшие к развитию процесса (беременность, выраженная нагрузка на конечность в течение ограниченного промежутка времени, незначительная травма, иногда небольшое повреждение кожных покровов (укус насекомого, царапина);
· первоначальная локализация периферических отеков (дистальный или центральный);
· болезненность;
· частота инфекционных осложнений.
Физикальное обследование:
Осмотр:
· локальные или распространенные отеки;
· симметрия или асимметрия в области отека;
· разница в длине конечностей;
· локализация отека: дистальный, проксимальный, общий, наличие деформаций связанных с отеком;
· наличие: варикозно-расширенных вен, телеангиоэктазий, флебэктатической короны;
· нарушения со стороны сердечно-сосудистойсистемы: дисплазии, эупноэ, ортопноэ, тахипноэ, цианоз, бледность, синюшность, мраморность, гиперемия, блестящий, сухость, потливость, кожи;
· клинические особенности: эритема (рожистое воспаление, грибковое поражение, эритродермия), гиперкератоз, эктазия лимфатических сосудов, лимфатические кисты, свищи лимфатических протоков, грибковые инфекции, наличие кожных складок;
Пальпация:
· измерение объема конечностей;
· признак Стеммера – кожу на тыле II пальца стопы невозможно собрать в складку, ткани уплотнены;
· пальпация пульса;
· венозное наполнение;
· признаки флебита:
· неврологические нарушения и дефициты;
· ортопедические нарушения.
Лабораторные исследования: нет
Инструментальные исследования 8:
• ультразвуковое дуплексное и допплеровское исследование сосудов;
• магнитно-резонансная томография/лимфоангиография;
• компьютерная томография/ангиография;
Наличие интерстициального отека тканей, наличие блока лимфатического оттока.
Показания для консультации узких специалистов:
· консультация узких специалистов при наличии показаний.
Дифференциальный диагноз
| ХВН | Венозный тромбоз | Лимфедема (ЛЭ) | «Нефротический» отек | «Сердечный» отек | Ортостатический отек | «Суставной» отек | Отек беременных | |
| Локализация поражения | Чаще двусторонняя | Односторонняя | Первичная ЛЭ — чаще двусторонняя; вторичная ЛЭ —чаще односторонняя | Всегда двусторонняя | Всегда двусторонняя | Всегда двусторонняя | Чаще двусторонняя | На обеих нижних конечностях |
| Локализация отека | Нижняя треть голени, над- и окололодыжечнаязона.стопа отекает очень редко | Отек всей голени (± отек всего бедра) | Характерный отек тыла стопы + отек Iолени (± отек бедра) | Голень, окололодыжечная область(± тыл стопы) | Голень, окололодыжечная область (± тыл стопы) | Нижняя треть голени, окололодыжечная область, может быть отек тыла стопы | В зоне пораженного сустава | Нижняя треть голени |
| Характер отека | Мягкий | Отек подкожной клетчатки не выражен, увеличен объем мышц | Мягкий вначале, плотный на поздних стадиях | Мягкий | Мягкий; плотным становится при длительно существующей НК | Мягкий | Мягкий | Мягкий |
| Оттенок кожных покровов в зоне отека | От обычного до цианотичного | Слегка цианотичный | Бледный | Бледный | Розоватый | Бледный | Обычный | Бледный |
| Суточная динамика | Преходящий (исчезает утром) | Обьем конечности в остром периоде не меняется | На ранних стадиях уменьшается, но не исчезает утром; на поздних стадиях динамика отсутствует | Нет | Нет | Связан с нахождением в неподвижном ортостазе. исчезает с восстановлением двигательной активности | Нет | Преходящий |
| Варикозное расширение вен | Очень часто | Не характерно | Не характерно | Не характерно* | Не характерно* | Не характерно* | Не характерно» | Не характерно* |
| Трофические расстройства | У 10-15 % пациентов | Нет | Нет | Нет* | Нет* | Нет* | Нет* | Нет |
| Дополнительные критерии | На момент осмотра отек существует или периодически появляется уже в течение длительного времени (недели, месяцы, годы) | Отек появляется внезапно, обычно за несколько дней до обращения к врачу, нарастает в течение нескольких часов или дней | При первичной ЛЭ отек появляется в возрасте до 35 лет, при вторичной ЛЭ — чаще после 40 лет | Выраженные признаки основною заболевания | Выраженные признаки основною заболевания | Всегда есть прямая связь с многочасовым нахождением в неподвижном орто- статическом положении | Выраженныйболевой синдром. Ограничениедвижений. «Стартовые»боли и скованность | Возникает во второй половине беременности. Не сопровождается болевым синдромом. |
Лечение
Цели лечения:
· увеличение качества жизни.
Тактика лечения:
Направлена уменьшение/стабилизацию отека пораженной конечности, симптоматическое лечение при поражении кожных покровов.
Немедикаментозное лечение:
Режим – I или II или III или IV (в зависимости от тяжести состояния)
Диета: общая
Программа полной противоотечной терапии:
Полная противоотечная терапия (CompleteDecongestiveTherapy (CDT))
Компоненты CDT:
· мануальный лимфодренаж (MLD);
· компрессионная терапия(Компрессионное белье должно заменяться каждые 4-6 месяцев);
· комплекс упражнений;
· уход за кожей;
· обучение по уходу за болезнью, подбору и использованию компрессионного белья.
Компрессионная терапия: рекомендованы эластическими изделия низкой степени растяжения: предпочтительнее компрессионный трикотаж. Эластичные бинты при неправильном применении могут быть бесполезны или вызвать ухудшение состояния [7].
Рекомендуется назначение компрессионного белья с классом компрессии от 20 до 60 мм. рт. ст. 2-4 степени компрессии.
Таблица №4. Выбор класса компрессионного изделия
| 1 класс компрессии 18-21 мм.рт.ст | — ретикулярный варикоз, телеангиэктазии — функциональные флебопатии, синдром «тяжелых ног» — профилактика варикоза у беременных |
| 2 класс компрессии 23-32 мм.рт.ст | — ХВН без трофических расстройств (2–3 классов по СЕАР), в том числе у беременных — состояния после флебэктомии или склерооблитерации — для профилактики тромбоза глубоких вен в группах риска, в т.ч. у оперированных больных |
| 3 класс компрессии 34-36 мм.рт.ст | — ХВН с трофическими расстройствами (4–5 классов по СЕАР) — острый поверхностный тромбофлебит как осложнение варикозной болезни — тромбоз глубоких вен — посттромбофлебитическая болезнь — лимфовенозная недостаточность |
| 4 класс компрессии >46 мм.рт.ст | — Лимфедема — Врожденные ангиодисплазии |
Тщательная гигиена и уход за кожей (очищение, смягчающие лосьоны с низким рН) имеют первостепенное значение при всех подходах к лечению.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне:
• специфического лечения нет.
• антибактериальная терапия – при наличии трофических язв, с учетом результатов посева на чувствительность к антибиотикам.
Медикаментозное лечение, оказываемое на стационарном уровне:нет.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:нет
Другие виды лечения:
Пневмокомпрессионная терапия.
Рекомендуется проведение пневмокомпрессионной терапии под давлением, в диапазоне от 30-60 мм рт.ст., в зависимости от индивидуальных особенностей. Низкое давление считается более предпочтительным, для снижения риска осложнений. Продолжительность 1 процедуры – один час. Пневмокомпрессионная терапия используется вместе с CDT (Фаза II). Для сохранения контроля над заболеванием, между процедурами рекомендуется использовать компрессионное белье.
Хирургическое вмешательство:нет
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях: нет.
Дальнейшее ведение:
· наблюдение у ангиохирурга1 раз в год;
· УЗАС раз в год;
Индикаторы эффективности лечения.
· уменьшение объема пораженной конечности;
· повышение качества жизни.
Госпитализация
Показания для госпитализации с указанием типа госпитализации
Показания для экстренной госпитализации: нет.
Показания для плановой госпитализации: нет.
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола:
Конфликт интересов: отсутствует.
Рецензенты:
Конысов Марат Нурышевич – доктор медицинских наук, КГП на ПХВ «Атырауская городская больница», главный врач.
Условия пересмотра протокола:пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.