лучевой проктит код по мкб 10 у взрослых
Проктит
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Проктит может вызываться заболеваниями, передающимися половым путем, определенной кишечной инфекцией (напр., Campylobacter, Shigella, Salmonella), воспалительными заболеваниями кишечника или быть следствием лучевой терапии; заболевание может быть связано с предшествующим применением антибиотиков. Проктит, вызванный инфекцией при сексуальных контактах, более характерен для гомосексуалистов. Пациенты с иммунодефицитом обладают определенным риском развития инфекции, вызванной простым герпесом и цитомегаловирусом.

Код по МКБ-10
Причины проктита
Причиной проктита могут быть различного вида травмы (инородные тела, частые очистительные клизмы, химические и термические ожоги), длительный прием антибиотиков и других лекарственных препаратов. Вторичный проктит развивается при некоторых заболеваниях органов пищеварения (калькулезный холецистит, гастрит, панкреатит, опухоли кишечника) и патологических процессах в смежных органах.
Симптомы проктита
Как правило, пациенты жалуются на выделения слизи или крови из прямой кишки. Проктит как следствие гонореи, простого герпеса или цитомегаловируса сопровождается интенсивной аноректальной болью.
Для диагностики необходимы проктоскопия или сигмоскопия, которые позволяют визуализировать воспаленную слизистую оболочку прямой кишки. Небольшие отдельные язвы и везикулы предполагают герпетическую инфекцию. Мазок со слизистой необходимо исследовать на культуру Neisseria gonorrhoeae, Chlamydia, патогенную кишечную микрофлору и патогенную вирусную инфекцию. Необходимо выполнить серологические тесты на сифилис и исследование стула на токсин Clostridium difficile. Иногда необходима биопсия слизистой оболочки. У некоторых пациентов может быть информативной колоноскопия.
Где болит?
Острый проктит
Острый проктит характеризуется внезапным началом. Основные клинические проявления: тенезмы на фоне запора, лихорадка, озноб, ощущение тяжести и жжения в прямой кишке.

Диагностика острого проктита
Исследование в острый период затруднено из-за выраженных болевых ощущений и спазма сфинктера. Однако спазм сфинктера менее выражен, чем при анальных трещинах, и при обильном смазывании пальца вазелином, как правило, удается провести пальцевое исследование. Оно выявляет отечность слизистой оболочки. На пальце перчатки после исследования иногда обнаруживают кровянистую слизь.
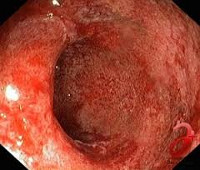
Учитывая, что проктит может быть вторичным и развиваться, например, при опухолях толстой кишки как результат раздражения слизистой оболочки прямой кишки некротическими массами злокачественного образования, колоноскопия обязательна, но чаще всего спустя 5-7 дней от начала заболевания, т. е. в период затухания острых проявлений. Слизистая оболочка при острых проктитах резко гиперемирована и имеет цвет от ярко-красного до малинового. Нередко она выбухает в просвет кишки или даже полностью его закрывает. Сосудистый рисунок может быть резко усиленным или вообще отсутствовать. В просвете кишки наблюдается слизь с прожилками крови.

Лечение острого проктита
Лечение острого проктита консервативное. Прежде всего необходима диета с исключением всех раздражающих продуктов (острые блюда, приправы, специи) и алкоголя. Ж. М. Юхвидова рекомендует (1984) следующий пищевой режим:
Антибиотики назначают в тех случаях острого проктита, когда заболевание сопровождается лихорадкой.
В связи с тем что из-за резко выраженного болевого синдрома полного очищения кишечника не происходит, а многократная дефекация усугубляет заболевание, кишечник следует очищать ежедневно утром клизмами из отвара ромашки. Слабительные средства не рекомендуются, так как они усиливают позывы и боль. Перед тем как поставить очистительную клизму, наконечник густо смазывают вазелином.
Хронический проктит
Хронический проктит, или проктосигмоидит, может быть следствием нелеченого острого проктита либо заболевание с самого начала принимает вялое течение, проявляясь длительное время одним или двумя нерезко выраженными симптомами.

Симптомы хронического проктита
Диагностика хронического проктита
Прежде всего следует исключить инфекционные и паразитарные заболевания. Пальцевое исследование позволяет выявлять изменение тонуса сфинктера и болезненность в области расположения крипт.
Эндоскопическое исследование обнаруживает зернистость и гиперемию слизистой оболочки, слизь на стенках и в просвете кишки, контактную кровоточивость.

Лечение хронического проктита
Рекомендуются те же средства, что и при остром проктите, но курс консервативной терапии более длительный. Наилучший эффект дают лечебные микроклизмы из колларгола.
Лучевой проктит
МКБ-10
Общие сведения
Лучевой проктит представляет собой неспецифический воспалительный процесс, развивающийся в слизистой оболочке прямой кишки. Основной причиной заболевания является воздействие ионизирующей радиации при проведении лучевой терапии по поводу рака органов малого таза. Лучевой проктит является наиболее распространенной формой радиационного поражения кишечника, встречающейся в клинической проктологии. Поскольку около 60% пациентов с онкопатологией органов малого таза получают лучевую терапию, распространенность поражения прямой кишки у данной группы больных очень высока: лучевой проктит диагностируют примерно у 12% лиц, получающих радиационное лечение. Основная проблема, с которой приходится сталкиваться проктологам, наблюдающим таких пациентов, это частое развитие постлучевых стриктур прямой кишки, требующих оперативного вмешательства.
Причины
Лучевой проктит всегда является осложнением радиационной терапии онкопатологии органов малого таза. Чаще всего данное состояние развивается после проведения контактной гамма-терапии рака шейки и рака тела матки с использованием изотопов тория, реже – при применении чистого радия. Также лучевой проктит может быть следствием рентгенотерапии и дистанционной гамма-терапии рака органов малого таза. Радиационное повреждение прямой кишки возникает в том случае, когда суммарная очаговая доза излучения превышает 50 Гр (это толерантная доза, при которой частота поздних осложнений составляет около 5%). Вероятность патологии напрямую коррелирует с дозой облучения: риск развития лучевого проктита возрастает до 50% уже при показателе 65 Гр.
Воздействие радиационного излучения приводит к нарушению процессов пролиферации и созревания эпителия прямой кишки, к десквамации и атрофии клеток. Развивается неспецифическое воспаление слизистой и подслизистого слоя, в процесс может быть вовлечен и мышечный слой. Спустя несколько месяцев после лучевой терапии формируется воспалительный процесс в артериолах прямой кишки, приводящий к хроническому нарушению кровообращения в данной области, трофическим изменениям и рубцовому стенозированию. Недостаточная микроциркуляция часто становится причиной некрозов, язв, которые могут осложниться кровотечением, перфорацией, формированием свищей прямой кишки.
Классификация
В зависимости от сроков развития лучевой проктит классифицируют на ранний (возникает в первые 3 месяца после радиотерапии) и поздний (возникает позднее указанного срока). По характеру морфологических изменений, происходящих в прямой кишке, различают катаральный, эрозивно-десквамативный, некротический и инфильтративно-язвенный процесс. Отдельно выделяются такие осложнения лучевого проктита, как рубцовый стеноз, ректовезикальные и ректовагинальные свищи.
Симптомы лучевого проктита
Основным проявлением ранней формы заболевания являются болезненные позывы на дефекацию. Боль носит приступообразный характер и усиливается после опорожнения кишечника. Также пациентов может беспокоить зуд и дискомфорт в области заднего прохода. Из прямой кишки зачастую выделяется слизь, что является признаком воспаления слизистой оболочки кишечника. Иногда имеют место кровянистые выделения, указывающие на тяжелое течение заболевания. Помимо местных симптомов, лучевой проктит сопровождается общими клиническими проявлениями, такими как слабость и повышение температуры тела. Все симптомы ранней формы патологии обычно регрессируют спустя несколько дней после окончания противоопухолевой терапии. Однако через определенное время лучевой проктит может рецидивировать, а клиническая симптоматика часто возвращается в прежнем объеме.
Поздние лучевые поражения кишечника развиваются примерно в 10% случаев. При этом латентный период (промежуток времени между облучением и возникновением симптоматики) может длиться от нескольких недель до 5-10 лет. Характерны постоянные боли в области прямой кишки, частый стул небольшими порциями, а также развитие стеноза с явлениями частичной непроходимости. Возможно малосимптомное течение поздней формы лучевого проктита. В таком случае заболевание проявляется наличием слизи в кале и периодическим болевым синдромом в левой подвздошной области и в проекции прямой кишки.
На фоне лучевого проктита могут развиваться различные осложнения: кишечное кровотечение, язвы и эрозии, стеноз прямой кишки. Именно стриктура кишечника считается наиболее грозным и неблагоприятным осложнением с точки зрения прогноза. Если на фоне лучевой терапии рака органов малого таза у больного появляются слизистые или кровянистые выделения из анального отверстия, сопровождающиеся тенезмами и болью в области прямой кишки, это позволяет заподозрить лучевой проктит.
Диагностика
При появлении признаков лучевого проктита на фоне проведения радиотерапии пациента сразу же направляют к врачу-проктологу. Для диагностики данного заболевания используются клинические, лабораторные и инструментальные методы. Обследование начинается с объективного осмотра и выяснения жалоб. При лучевом проктите всегда прослеживается связь с проведением лучевой терапии. Из лабораторных методов применяется общий анализ крови, в котором, как правило, отмечаются воспалительные изменения, такие как лейкоцитоз, ускорение СОЭ и палочкоядерный сдвиг влево. Лабораторные диагностические методики позволяют определить степень тяжести воспаления, но они не могут применяться непосредственно для постановки диагноза лучевого проктита.
Ключевую роль в диагностике заболевания играет эндоскопия. Наиболее простым, доступным и информативным методом считается ректороманоскопия. При проведении этого исследования врач обнаруживает покраснение, отек слизистой и гиперпродукцию слизи в прямой кишке. Кроме того, методика позволяет выявить изменения, характерные для таких осложнений, как кровотечение, абсцедирование, образование язв. Язвы, как правило, локализуются на передней стенке прямой кишки; в ряде случае они могут приводить к формированию свищей. При ректоскопии обязательно проводится биопсия слизистой оболочки прямой кишки. Она дает возможность уточнить степень тяжести воспалительных и атрофических изменений слизистой. С целью определения наличия инфекционного агента проводится бактериологическое исследование мазка из прямой кишки.
Вследствие того, что симптомы лучевого проктита имеют много общего с неспецифическим язвенным колитом, основная дифференциальная диагностика должна проводиться между этими двумя заболеваниями. В пользу проктита свидетельствует факт проведения лучевой терапии в анамнезе. Кроме того, лучевой проктит отличает наличие язв на передней стенке и в средней трети прямой кишки. В то же время, при этом заболевании крайне редко поражается задняя стенка и нижняя часть прямой кишки. При неспецифическом язвенном колите воспалительные изменения являются диффузными и поражают весь ректальный отдел кишечника. Для окончательной дифференциальной диагностики между этими двумя заболеваниями используется биопсия.
Лечение лучевого проктита
При лечении лучевого проктита важно уменьшить негативное влияние ионизирующего излучения, которое приводит к запуску лучевых реакций. Больным назначают витамин С, витамины группы В, а также антигистаминные препараты, такие как хифенадин, клемастин, лоратадин и другие. При наличии выраженного воспаления и идентификации инфекционного возбудителя проводят антибактериальную и противовоспалительную терапию (в том числе, с использованием сульфаниламидных средств, глюкокортикоидов и облепихового масла).
Местная терапия является важным компонентом комплексного лечения лучевого проктита. Данный вид помощи в первую очередь предусматривает очищение кишечника и ликвидацию локальных воспалительных процессов: в период обострения пациентам показаны клизмы с раствором колларгола или отваром ромашки. Эффективными считаются масляные микроклизмы на основе рыбьего жира или винилина. Эти процедуры проводят после использования слабительных средств или очистительных клизм. Хороший эффект при лечении лучевого проктита дает теплый душ в области прямой кишки или сидячие ванны с использованием перманганата калия. Также целесообразно местное лечение глюкокортикостероидами, ректальными суппозиториями с месалазином и анестетиками.
В комплексной терапии лучевого проктита важную роль играет правильное питание. Диета при данном заболевании предусматривает полное исключение острой, соленой и кислой пищи, а также алкоголя, ограничение растительной пищи и сладких продуктов. Пищевой рацион при лучевом проктите должен содержать нежирное мясо, супы на бульонах без жира и кисломолочные продукты. Если симптомы заболевания регрессируют на фоне эффективного лечения, то диета может быть расширена. При развитии осложнений, таких как формирование свищей и сужений кишечника, используются хирургические методы лечения, в том числе реконструктивные вмешательства на прямой кишке.
Прогноз и профилактика
При лучевом проктите прогноз в основном благоприятный. Тяжелое течение патологии отмечается при сочетании поражения нескольких отделов кишечника, развитии осложнений в виде свищей, кровотечений. Своевременное комплексное лечение позволяет уменьшить вероятность возникновения обострений. Профилактика лучевого проктита заключается в использовании современных методик и протоколов лечения онкозаболеваний органов малого таза, которые оказывают меньший негативный эффект на здоровые ткани.
Радиационный проктит (K62.7)
Версия: Справочник заболеваний MedElement
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Почти всегда возникновение радиационного проктита связано с лучевой терапией, проводимой по поводу различных злокачественных опухолей тазовых органов (яичники, шейка матки, предстательная железа, прямая кишка). В настоящее время наиболее частым осложнением лучевой терапии является проктит после лечения рака предстательной железы.
Примечание. Из данной подрубрики исключено:
— Радиационный гастроэнтерит и колит (K52.0);
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По срокам возникновения и совокупности симптомов выделяют острый и хронический радиационный проктит (РП).
Этиология и патогенез
Общие положения
Почти во всех случаях радиационный проктит (РП) является осложнением лучевой терапии, проводимой по поводу различных злокачественных опухолей тазовых органов (яичники, шейка матки, предстательная железа, прямая кишка).
В настоящее время наиболее частым осложнением лучевой терапии является проктит после лечения рака предстательной железы. Первоначально считалось, что лучевая терапия не применима у пациентов со злокачественными опухолями прямой кишки, из-за резистентности этих видов рака к радиации. Позднее было обнаружено, что для преодоления этой устойчивости необходимы более высокие дозы. Однако применение высоких доз облучения привело к повышению частоты радиационных поражений как соседних органов и тканей, так и самой стенки прямой кишки.
Лучевая терапия
Лучевая терапия может быть проведена в виде дистанционной лучевой терапии или с использованием радиоактивных имплантатов (брахитерапия).
Внешнее облучение включает в себя использование гамма-лучей, пучков электронов и рентгеновских лучей.
Использование брахитерапии при лечении рака предстательной железы позволяет определенным областям прямой кишки получить дозу облучения аналогичную, если не равную той, что воздействует на саму предстательную железу. Однако в целом частота возникновения РП ниже при брахитерапии, чем при дистанционной терапии (см. раздел «Профилактика»).
Существует общее мнение, что частота возникновения РП, вероятно, связана с дозой радиации, областью воздействия, способом применения, и зависит также от использования цитопротекторов (радиопротекторов). Применяемые дозы обычно варьируются от 45 до 50 Гр для адъювантных или неоадъювантных методов лечения рака простаты или аноректальных злокачественных новообразований. Дозы до 90 Гр считаются максимально достаточными для терапии гинекологических злокачественных опухолей.
Существует общее мнение, что терапия дозами менее 45 Гр вызывает очень мало побочных эффектов. Дозы от 45 до 70 Гр, которые являются общепринятыми для большинства курсов лучевой терапии, вызывают большее количество осложнений, но осложнения при этом, как правило, меньшей интенсивности. Дозы выше 70 Гр вызывают значительные и хронические поражения окружающих тканей.
Описаны только единичные случаи заболевания вследствие случайного облучения. Как правило, проктит в этом случае сочетался с энтероколитом.
Эпидемиология
Возраст: преимущественно пожилой
Признак распространенности: Редко
Соотношение полов(м/ж): 1
Точных данных по эпидемиологии радиационного проктита (РП) нет.
Возраст. Преимущественно зрелый и пожилой (после 40 лет).
Пол. Различий не выявлено.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Диагностика
Диагноз радиационного проктита ставится на основании анамнеза и клиники, методом исключения.
Диагноз подтверждается следующими методами визуализации:
Лабораторная диагностика
Специфических для радиационного проктита изменений в лабораторных анализах нет.
Возможные неспецифические отклонения:
2. Биохимия. Возможны нарушения электролитного баланса. Пациенты с хроническим недоеданием имеют нарушение функции печени.
3. Коагулограмма. Возможны изменения вследствие кровопотери и недоедания.
Дифференциальный диагноз
Осложнения
Лечение
1.1 Острый радиационный проктит является спонтанно купирующейся патологией. Однако около 20% пациентов с острым РП требуют изменения подхода к лучевой терапии или проведения медикаментозной терапии, которая включает в себя гидратацию, применение антидиарейных средств, а также ректальное применение стероидов и/или производных 5-ASA. Более агрессивное лечение, включающее в себя хирургические операции и полную отмену лучевой терапии, требуется в исключительных случаях.
1.2. Хронический радиационный проктит. Методы лечения хронического РП можно разделить на:
— медикаментозные (противовоспалительные средства, сукральфат, короткоцепочечные жирные кислоты, гипербарическая оксигенация, антиоксиданты);
— инвазивные процедуры (абляции и операции).
Хотя существуют значительные различия в стратегиях ведения хронического РП, как правило, преобладает стратегия использования наименее инвазивных вмешательств, пропорциональных прогрессированию признаков и симптомов.
2. Консервативная терапия
2.1 Диета аналогична таковой при болезни Крона. В тяжелых случаях возможно парентеральное питание. Особое внимание уделяется гидратации, электролитам, белкам.
2.2 Противовоспалительные средства
В качестве нового средства для лечения радиационных проктитов недавно был изучен основанный на хлорите противовоспалительный препарат (WF10), который содержит активный ингредиент OXO-K993 и вводится внутривенно. Первоначально препарат был разработан в качестве дополнительного агента в терапии СПИДа, и был использован в схемах лечения СПИДа в комбинации с антиретровирусными средствами и средствами профилактики оппортунистических инфекций. Механизм его действия, как полагают, опосредован модуляцией клеточного иммунитета. Исследования по лечению им радиационных циститов, проктитов и других радиационных поражений слизистых оболочек были проведены только в Европе. Предварительные исследования показывают, что остановка кровотечений в течение многих лет (среднее время наблюдения 55 месяцев) было достигнуто после двух доз (0,5 мл/кг массы тела в день) 1-2 раза в год.
2.4 Короткоцепочечные жирные кислоты (КЦЖК) или short chain fatty acids (SCFA).
Нормальная микрофлора толстой кишки, перерабатывая непереваренные в тонкой кишке углеводы, производит КЦЖК с минимальным количеством их изоформ.
В то же время, при нарушении микробиоценоза и увеличении доли протеолитической микрофлоры, указанные жирные кислоты начинают синтезироваться из белков преимущественно в виде изоформ, что отрицательным образом сказывается на состоянии толстой кишки, с одной стороны, и может быть диагностическим маркером, с другой.
Концентрация КЦЖК в толстой кишке максимальная в проксимальных отделах (там, где идет наиболее интенсивный их синтез) и снижается к дистальным отделам. В среднем концентрация КЦЖК в толстой кишке взрослого человека составляет 70-140 ммоль/л в проксимальных отделах толстой кишки и 20-70 ммоль/л – в дистальных.
Наиболее клинически значимым продуктом этой группы считается масляная кислота.
Дополнение терапии клизмами с КЦЖК может ускорить заживление за счет ликвидации дефицита КЦЖК, которое испытывают колоноциты при РП. В нескольких рандомизированных исследованиях изучались эффекты клизм с натрия бутиратом (молярность раствора 40 ммоль) и было обнаружено незначительное улучшение симптомов и эндоскопических признаков. В целом, методика нуждается в дальнейшем изучении, но представляется весьма перспективной.
2.5 Гипербарическая оксигенация (ГБО).
В нескольких проспективных исследованиях было продемонстрировано улучшение состояния пациентов после проведения сеансов гипербарической оксигенации в различных режимах. Однако стоимость и технические сложности не могут позволить рекомендовать метод, как общепринятый. Ориентировочно требуется около 30 процедур для появления стойкого эффекта. Метод нуждается в дальнейшем изучении и используется до хирургического вмешательства.
2.6 Антиоксиданты.
Окислительный стресс предполагается в качестве одного из ведущих патологических механизмов РП. Именно с этим связано изучение влияния различных антиоксидантных агентов на течение РП. Традиционно изучаются витамины С, Е и (в меньшей степени) витамин А.
В одном исследовании использование витаминов Е и С значительно снизило частоту тенезмов и диареи. Эффект использования витаминов был изучен как при монотерапии витаминами, так и при комбинированной терапии РП с использованием витаминов. Например, добавление витамина А при лечении 8%-м формалином увеличило эффективность применения формалина и сократило время, необходимое для достижения улучшения.
3. Инвазивные методики
3.2 Эндоскопическая коагуляция в настоящее время является «золотым стандартом» терапии РП. Эффективно останавливает ректальные кровотечения, которые являются основной проблемой РП.
Применяется в двух основных видах: коагуляция высокоэнергетическим лазером и аргоноплазаменная коагуляция.
Аргоноплазменная коагуляция обеспечивает отличный эффект при поверхностных поражениях и требует в среднем 2-3 сеанса для достижения длительного улучшения.
Осложнения метода, о которых сообщалось, были незначительны и включали в себя небольшие стриктуры, кишечные колики.
Высокоэнергетический лазер обладает сходными показателями эффективности в лечении РП.