остеохондропатия пяточных костей код по мкб
Другие остеохондропатии (M93)
Апофизит не уточненный как взрослого или юношеский, неуточненной локализации
Эпифизит не уточненный как взрослого или юношеский, неуточненной локализации
Остеохондрит не уточненный как взрослого или юношеский, неуточненной локализации
Остеохондроз не уточненный как взрослого или юношеский, неуточненной локализации
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
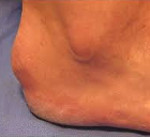
Болезнь Шинца – это асептический некроз бугра пяточной кости. Чаще страдают девочки подросткового возраста. Причина развития окончательно не выяснена. Патология проявляется постепенно усиливающимися болями в области пяточного бугра. Боли становятся более интенсивными при движениях и нагрузке. Со временем из-за выраженного болевого синдрома пациенты начинают ходить с опорой только на переднюю часть стопы. Диагноз выставляется на основании симптомов и характерных рентгенологических признаков. Лечение обычно консервативное, включает ограничение нагрузки на конечность, ЛФК, физиопроцедуры, медикаментозную терапию. В отдельных случаях показаны операции.
МКБ-10
Общие сведения
Болезнь Шинца (остеохондропатия бугра пяточной кости, болезнь Хаглунда-Шинца) – остеопатия апофиза (бугра) пяточной кости. Провоцирующим моментом являются постоянные перегрузки стопы (обычно при занятиях спортом) и повторяющиеся травмы пяток, иногда незначительные. Как правило, данная остеохондропатия развивается у девочек 10-16 лет, мальчики страдают реже. Нередко поражаются обе пятки. По мере взросления болезнь самопроизвольно проходит. Боли в пятке могут сохраняться достаточно долго, порой – до завершения роста ребенка. Данная патология чаще выявляется у спортсменок, однако иногда встречается и у малоактивных детей. Относится к заболеваниям юношеского и детского возраста, у взрослых встречается очень редко.
Причины
Причиной возникновения болезни Шинца является асептический некроз пяточного бугра, который может возникать в результате генетической предрасположенности, нарушений обмена, нейротрофических расстройств, перенесенных инфекций и частых травм стопы. Пусковым фактором становится высокая механическая нагрузка на бугор пяточной кости, сухожилия стопы и ахиллово сухожилие.
Генетическая предрасположенность определяет малое количество или уменьшенный диаметр сосудов, участвующих в кровоснабжении пяточной кости, а инфекции, травмы и другие обстоятельства оказывают неблагоприятное влияние на состояние артерий. Из-за чрезмерных нагрузок тонус сосудов нарушается, участок кости перестает в достаточном количестве получать питательные вещества, развивается асептический некроз (разрушение кости без воспаления и участия инфекционных агентов).
Патанатомия
Пяточная кость – самая крупная кость стопы, по своей структуре относится к губчатым костям. Она несет значительную часть нагрузки на стопу при беге, ходьбе и прыжках, участвует в образовании нескольких суставов, является местом прикрепления связок и сухожилий. На задней поверхности кости есть выступающий участок – пяточный бугор, который и поражается при болезни Шинца. В средней части к этому бугру прикрепляется ахиллово сухожилие, а в нижней – длинная подошвенная связка.
Классификация
В травматологии и ортопедии выделяют пять стадий болезни Шинца:
Симптомы болезни Шинца
Обычно заболевание развивается в пубертатном возрасте, хотя возможно и более раннее начало – описаны случаи патологии у пациентов 7-8 лет. Начинается исподволь. Возможны как острые, так и постепенно усиливающиеся боли в пятке. Болевой синдром возникает преимущественно после нагрузки (бега, продолжительной ходьбы, прыжков).
В области пяточного бугра появляется видимая припухлость, однако признаки воспаления (гиперемия, характерное давление, жжение или распирание) отсутствуют. Отличительными признаками болевого синдрома при болезни Шинца является появление болей при вертикальном положении тела через несколько минут или сразу после опоры на пятку, а также отсутствие болей в ночное время и в покое.
Тяжесть заболевания может различаться. У части пациентов болевой синдром остается умеренным, опора на ногу нарушается незначительно. У другой части боли прогрессируют и становятся настолько невыносимыми, что опора на пятку полностью исключается. Больные вынуждены ходить, опираясь только на средний и передний отделы стопы, у них возникает потребность в использовании трости или костылей.
При внешнем осмотре у большинства пациентов выявляется умеренный локальный отек и атрофия кожи. Нередко имеет место нерезко или умеренно выраженная атрофия мышц голени. Характерной особенностью болезни Шинца является кожная гиперестезия и повышенная тактильная чувствительность пораженной области. Пальпация области пяточного бугра болезненна. Разгибание и сгибание стопы затруднены из-за боли.
Диагностика
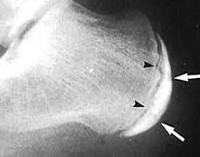
Диагноз болезнь Шинца выставляется специалистом-ортопедом с учетом анамнеза, клинической картины и рентгенологических признаков. Наиболее информативен снимок в боковой проекции. Рентгенография пяточной кости на 1 стадии заболевания свидетельствует об уплотнении бугра, расширении щели между бугром и собственно пяточной костью. Выявляется также пятнистость и неравномерность структуры ядра окостенения, участки разрыхления кости и коркового вещества и смещенные в сторону от центра секвестроподобные тени.
На поздних стадиях на рентгенограммах видны фрагменты бугра, а затем признаки перестройки и формирования нового губчатого вещества кости. В норме пяточный бугор может иметь до четырех ядер окостенения, что часто затрудняет рентгендиагностику. В сомнительных случаях выполняют сравнительную рентгенографию обеих пяточных костей либо направляют пациентов на КТ пяточной кости или МРТ пяточной кости.
Дифференциальная диагностика проводится с бурситом и периоститом пятки, остеомиелитом, костным туберкулезом, злокачественными новообразованиями и острыми воспалительными процессами. Исключить воспаление помогает нормальная окраска кожи в пораженной области и отсутствие специфических изменений крови – СОЭ в норме, лейкоцитоза нет. Для костного туберкулеза и злокачественных опухолей характерны вялость, раздражительность, отказ от привычного уровня физической активности из-за повышенной утомляемости. При болезни Шинца все перечисленные проявления отсутствуют.
Бурсит и периостит пяточной кости развиваются преимущественно у взрослых, резкие боли возникают по утрам и при первых движениях после перерыва, затем пациент «расхаживается» и боль обычно уменьшается. Болезнью Шинца страдают подростки, боль усиливается после нагрузки. Окончательно дифференцировать болезнь Шинца от других заболеваний помогает рентгенография, МРТ и КТ. В сомнительных случаях может потребоваться консультация онколога или фтизиатра.
Лечение болезни Шинца
Лечение обычно консервативное, осуществляется в условиях травмпункта или амбулаторного ортопедического приема. Пациенту рекомендуют ограничить нагрузку на ногу, назначают специальные гелевые подпяточники или ортопедические стельки. При резких болях возможна кратковременная фиксация гипсовой лонгетой. Больного направляют на озокерит, электрофорез новокаина с анальгином, ультразвук и микроволновую терапию. Для уменьшения болей применяют лед, назначают препараты из группы НПВП. Показан также прием сосудорасширяющих средств, витаминов В6 и В12.
После уменьшения болей нагрузку на ногу можно возобновить, используя обувь с устойчивым широким каблуком. Ходить в обуви на сплошной подошве не рекомендуется – это увеличивает нагрузку на пяточную область и затягивает выздоровление. В отдельных случаях при невыносимых болях и отсутствии эффекта от консервативной терапии выполняют хирургическое вмешательство – невротомию подкожного и большеберцового нервов и их ветвей. Следует учитывать, эта операция не только полностью избавляет пациента от боли, но и приводит к потере кожной чувствительности в области пятки.
Прогноз и профилактика
Прогноз при болезни Шинца благоприятный – обычно все симптомы исчезают в течение 1,5-2 лет. Иногда боли сохраняются в течение более длительного времени, вплоть до полного завершения роста стопы, но исходом в таких случаях тоже становится полное выздоровление. Профилактика предусматривает исключение избыточных нагрузок, продуманный режим тренировок при занятиях спортом.
Остеохондропатия Хаглунда-Шинца
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Асептический некроз бугра пяточной кости, с которым чаще всего сталкиваются девочки подросткового возраста – это остеохондропатия Хаглунда-Шинца. Развивается из-за постоянной перегрузки стопы и при повторяющихся травмах пяток. В некоторых случаях наблюдается двустороннее поражение. Относится к заболеваниям детского и юношеского возраста, у взрослых возникает крайне редко.
Пяточная кость – это самая крупная кость стопы губчатой структуры. На ней лежит повышенная нагрузка во время ходьбы, бега. На задней поверхности кости расположен пяточный бугор – выступающий участок. К нему прикреплено ахиллово сухожилие и длинная подошвенная связка.

Код по МКБ-10
Причины остеохондропатии
Повышенные нагрузки приводят к нарушению тонуса сосудов из-за чего участок кости не получает достаточное количество питательных веществ. На этом фоне происходит разрушение кости без участия инфекционных агентов и воспаления.

Симптомы остеохондропатии
Симптомы болезни Хаглунда-Шинца:
При этом заболевание не вызывает отека мягких тканей, атрофии кожи или воспалительных реакций. В ряде случаев после окончания роста стопы болезненные симптомы полностью проходят.
Диагностика остеохондропатии
Диагностика состоит со сбора анамнеза, изучения клинической симптоматики и рентгенологических признаков.

Дифференциальная диагностика
Дифференциация проводится с бурситом, остеомиелитом, периоститом, костным туберкулезом, злокачественными новообразованиями.

Лечение остеохондропатии
Лечение консервативное. Показано ограничение нагрузки на ногу, ношение ортопедических стелек. При резких болях возможна временная фиксация гипсовой лонгетой, прием обезболивающих препаратов.
Прогноз
Патология имеет благоприятный прогноз, поскольку все болезненные симптомы проходят в течение 1-2 лет или до завершения роста стопы.

Остеохондропатия
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Группа заболеваний с длительным цикличным течением, нарушением питания костной ткани и ее дальнейшим асептическим некрозом – это остеохондропатия.
Данная патология имеет дистрофический характер и тесно связана с генетическими факторами. Согласно международной классификации болезней МКБ 10, она входит в группу XIII Болезни костно-мышечной системы и соединительной ткани (M00-M99):
M80-M94 Остеопатии и хондропатии:
По рентгенологическим проявлениям и вторичным клиническим признакам, болезнь связана с рассасыванием и замещением разрушенных участков кости. Асептические остеохондронекрозы характеризуются цикличной сменной таких процессов:
Если в патологический процесс вовлекается суставный хрящ, то есть высокие риски нарушения его функции. Заболевание характеризуется длительным, хроническим течением. При своевременном и адекватном лечении имеет благоприятный исход.

Код по МКБ-10
Эпидемиология
Согласно медицинской статистике, многие заболевания опорно-двигательной системы связаны с нарушением структуры и плотности костей и чаще всего встречаются у людей преклонного возраста. Но с остеохондропатией все наоборот, она проявляется в период активного роста организма. Ее диагностируют преимущественно у пациентов 10-18 лет спортивного телосложения. При этом большая часть заболевших – это юноши.
Основная зона поражения – это кости суставы, подвергающиеся повышенным мышечным нагрузкам и микротравмам: колени, тазобедренный сустав, стопы. У пациентов взрослого возраста при дистрофических поражениях сустава диагностируют остеоартроз, который имеет схожую с асептическим некрозом клиническую картину.

Причины остеохондропатии
На сегодняшний день точной причины развития дегенеративно-некротического поражения определенных отделов костей не установлено. Проведенные исследования указывают на то, что остеохондропатия связана с такими факторами:
В процессе диагностики учитываются все вышеперечисленные причины, а лечение направлено на их предупреждение в будущем.

Факторы риска
Существует ряд факторов, которые существенно повышают риск нарушений питания костной ткани:
Чем больше сочетаний вышеперечисленных факторов, тем выше риск развития остеохондропатии.

Патогенез
Механизм развития поражения костей и суставов до конца не изучен. Патогенез остеохондропатии связывают с чрезмерными физическими нагрузками и травмами. Также существует ряд других предрасполагающих факторов, которые могут быть связаны с развитием болезни:
Дегенеративно-дистрофический процесс в костях тесно связан с наследственными факторами. Если один из родителей страдает от поражения костей и суставов, то при действии вышеперечисленных факторов, ребенок может унаследовать данную проблему.

Симптомы остеохондропатии
Существует несколько видов остеохондропатии, каждый из которых имеет собственные симптомы.
Рассмотрим симптоматику наиболее распространенных патологий:
Локализация болевого синдрома полностью зависит от области поражения, а выраженность боли – от тяжести патологического процесса. Во всех случаях дискомфорт усиливается при физических нагрузках, вызывая ряд дополнительных симптомов.
Выделяют ряд симптомов, которые указывают на развитие асептического некроза. К первым признакам заболевания относятся:
Игнорировать вышеперечисленные признаки недопустимо. Без своевременной медицинской помощи они начинают быстро прогрессировать, вызывая острые боли и осложнения.
Стадии
Дегенеративно-некротическое заболевание определенных отделов костей имеет несколько стадий, каждая из которых определенные симптомы:
Продолжительность всех стадий составляет 2-4 года. Если оставить болезнь без медицинской помощи, то процесс восстановления будет протекать с остаточной деформацией, что приводит к развитию деформирующего артроза.

Формы
Асептический некроз может возникнуть в губчатых отделах любой кости. Патологическое состояние разделяется на несколько видов, каждый из которых имеет свои особенности течения и лечения.
Также асептические остеохондронекрозы разделяются на те, которые лечатся медикаментозно и требуют хирургического вмешательства. К последним относятся:
От вида патологического состояния зависит метод его лечения и прогноз на выздоровление.
Дегенеративно-дистрофический процесс в костях имеет несколько стадий. Каждый этап имеет свои разновидности и характерные для него особенности.
Рассмотрим детальнее классификацию остеохондропатии:
В большинстве случаев дегенеративно-некротическое заболевание возникает у пациентов детского и юношеского возраста, поражая кости и суставы. Для всех форм болезни характерно доброкачественное хроническое течение с благоприятным исходом.
Остеохондропатия Левена
Поражение суставной поверхности надколенника – это дегенеративно-некротическое заболевание Левена. В его основе лежит асептический некроз надколенника и повреждение хряща. Патология возникает у пациентов 12-14 лет и имеет односторонний характер. Развивается из-за хронической микротравматизации в области надколенника, при вывихах, нарушении биомеханики четырехглавой мышцы.
Симптомы проявляются непостоянными умеренными болями в области коленного сустава. Их возникновение не всегда связано с физическими нагрузками. При этом движение в суставе безболезненно и сохранено в полном объеме.
Диагностика состоит со сбора анамнеза, комплекса лабораторных и инструментальных методов. К наиболее информативным относится КТ, МРТ и рентгенография. Для постановки окончательного диагноза проводят артроскопию. Лечение консервативное. Врач назначает курс приема медикаментов, физиопроцедуры, ЛФК. При своевременном лечении болезнь имеет благоприятный прогноз.

Осложнения и последствия
Среди возможных осложнений и последствий остеохондропатии чаще всего пациенты сталкиваются с такими проблемами:
Для предупреждения осложнений следует своевременно обращаться за медицинской помощью и в полной мере выполнять врачебные назначения.

Диагностика остеохондропатии
При подозрении на дегенеративно-некротическое заболевание определенных отделов костей проводится комплекс лабораторных и инструментальных методов, а также дифференциальный подход.
Диагностика остеохондропатии начинается со сбора анамнеза и изучения клинической картины. В дальнейшем назначают анализы крови и ревмопробы. Особое внимание уделяется рентгенографии.
На начальной стадии заболевания рентгенологическая картина мало информативна, поэтому проводят МРТ и КТ для выявления малейших изменений в структуре кости. Диагностические обследования показаны и в процессе лечения для определения его эффективности.

Анализы
Лабораторная диагностика при асептическом некрозе необходима для определения уровня минералов в крови, маркеров костеобразования и рассасывания кости в биологических жидкостях. Общий анализ крови и урины не информативны при дегенеративных процессах в костях, но проводятся для оценки общего состояния организма и выявления воспалительных процессов.
Белок коллаген, обеспечивающий прочность и эластичность костной ткани – это основной материал межкостного вещества, которое находится между костными пластинками. При поражении костей белок, как и коллаген разрушаются, распадаясь на несколько маркеров. Вещества попадают в кровь и в неизменном виде выводятся с уриной.
К основным маркерам асептического некроза относятся: деоксипиридонолин (ДПИД), пиридинолин и Cross-Laps. Последний представляет собой 8 аминокислот, составляющих коллагена, участвующих в построении белков.
Также во время диагностики анализируют показатели усиления образования кости. Самым информативным является остеокальцин. Данное вещество вырабатывается остеобластами при формирования костной ткани и частично проникает в системный кровоток. При поражении костей его уровень повышается.

Инструментальная диагностика
Обязательная составляющая диагностики при подозрении на остеохондропатию – это комплекс инструментальных обследований. Аппаратные методики имеют ряд показаний к проведению:
Остеохондропатии на рентгене
Рентгенография относится к золотому стандарту исследований при подозрении на дегенеративно-некротическое заболевание костей. Рассмотрим основные признаки остеохондропатии любой локализации на рентгене:
Для определения стадии болезни результаты рентгенографии сопоставляют с клинический симптоматикой болезни.
Дифференциальная диагностика
При постановке окончательного диагноза, остеохондропатию дифференцируют с другими схожими по симптоматике заболеваниями. Симптомокомплекс болезни сопоставляют с такими патологиями:
При проведении дифференциальной диагностики анализируют комплекс лабораторных и инструментальных обследований, также определяется стадия асептического некроза.

Лечение остеохондропатии
По результатам проведенной диагностики ортопед составляет план лечения асептического некроза. В первую очередь пациентам назначают курс медикаментов, который включает в себя такие препараты: