острый пиелонефрит неуточненный код мкб 10
Хронический тубулоинтерстициальный нефрит (Хронический пиелонефрит)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Пиелонефрит представляет собой воспалительное заболевание почек (или одной почки) инфекционного происхождения с преимущественной локализацией патологического процесса в интерстициальной ткани и обязательным поражением чашечно-лоханочной системы.
Код протокола: H-Т-039 «Хронический тубулоинтерстициальный нефрит (Хронический пиелонефрит)»
Для стационаров терапевтического профиля
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Дифференциальный диагноз
Лечение
— диуретическая, нефропротективная терапия.
Немедикаментозное лечение:
— диета №5, с исключением из пищевого рациона острых блюд, наваристых супов, различных вкусовых приправ, крепкого кофе;
— режим охранительный.
Дезинтоксикационная терапия:
— обильное питье;
— парентеральная инфузионная терапия в виде растворов глюкозы 5-10% и NaCl 0.45% показана лишь при диспепсии (тошнота, рвота, диарея).
В ряде случаев необходима поддерживающая терапия другими антибактериальными средствами – уросептиками (фурагин 1-2 мг/кг/на ночь, ко-тримоксазол – 120-240 мг на ночь).
Параллельно необходимо проводить противогрибковую терапию (итраконазол), коррекцию микрофлоры кишечника, терапию иммуностимуляторами.
В остальных случаях острого тубулоинтерстициального нефрита лечение – симптоматическое.
Лекарственный нефрит требует отмены лекарств-причин болезни, обильное питье, щадящая диета.
— контроль анализов мочи;
— контроль артериального давления;
— УЗИ почек;
— нефросцинтиграфия почек.
В дальнейшем возможно сочетание тубулоинтерстициальных изменений с гломерулярными (появление отеков, гипертонии).
10. Эналаприл 5 мг, 10 мг, таб.
7. Итраконазол 100 мг, капс.
Госпитализация
Показания для госпитализации:
— клинико-лабораторная активность пиелонефрита.
Инфекция мочевой системы у детей
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Термин инфекция мочевой системы (ИМС) объединяет группу заболеваний, характеризующихся ростом бактерий в мочевой системе [2].
Название протокола: Инфекция мочевой системы у детей
Код протокола:
Коды по МКБ-10 [1]:
N10 Острый тубулоинтерстициальный нефрит
N11.0 Необструктивный хронический пиелонефрит, связанный с рефлюксом
N11.1 Хронический обструктивный пиелонефрит
N11.8 Другие хронические тубулоинтерстициальные нефриты
N11.9 Хронический тубулоинтерстициальный нефрит неуточненный
N39.0 Инфекция мочевыводящих путей без установленной локализации
Дата разработки протокола: 2014 год.
Категория пациентов: дети.
Пользователи протокола: врачи общей практики, педиатры, детские нефрологи.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
Таблица 1. Клиническая классификация ИМС [3,4]
| Виды ИМС | Критерии |
| Значимая бактериурия | Присутствие бактерий одного вида >105/мл в средней порции чистого образца мочи [5] |
| Асимптомная бактериурия | Значимая бактериурия при отсутствии симптомов ИМС [6 ] |
| Возвратная ИМС | 2 и более эпизода ИМС с острым пиелонефритом 1 эпизод ИМС с острым пиелонефритом+1 и более эпизодов неосложненной ИМС 3 и более эпизодов неосложненной ИМС |
| Осложненная ИМС (острый пиелонефрит) | Наличие лихорадки >39°C, симптомов интоксикации, упорной рвоты, обезвоживания, повышенная чувствительность почек, повышение креатинина |
| Неосложненная ИМС (цистит) | ИМС с незначительным повышением температуры тела, дизурией, учащенным мочеиспусканием и без симптомов осложненной ИМС |
| Атипичная ИМС (уросепсис) | Состояние тяжелое, лихорадка, слабая струя мочи, опухоль брюшной полости и мочевого пузыря, повышение креатинина, септицемия, недостаточный ответ на лечение стандартными антибиотиками через 48 часов, инфекция, вызванная микроорганизмами из группы не E.coli |
Примечание. Хронический пиелонефрит (ПН) встречается крайне редко, этот термин часто используется неуместно для обозначения почечного сморщивания после одного или многочисленных эпизодов острого ПН. Пиелонефритическое сморщивание почки при отсутствии документированной персистирующей инфекции не следует рассматривать как пример хронического ПН [2].
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Диагностические критерии (описание достоверных признаков заболевания в зависимости от степени тяжести процесса).
Жалобы и анамнез
• пальпация мочевого пузыря и брюшной полости: фекалит, пальпируемые почки [7].
Лабораторные исследования
ОАК: повышение СОЭ, лейкоцитоз, нейтрофилез;
Биохимический анализ крови: повышение СРБ, гипонатриемия, гипокалиемия, гипохлоремия, возможно, повышение креатинина, мочевины при развитии ХБП;
ОАМ: >5 лейкоцитов в центрифугированном образце мочи и 10 лейкоцитов в моче, неподвергшейся центрифугированию [9,10,11]. (A);
Бактериологическое исследование мочи – золотой стандарт в диагностике ИМС (А) [8]; выделение культуры E. coli и Грам «-» микроорганизмы, диагностические критерии бактериурии указаны в таблице 2.
Таблица 2 Диагностические критерии ИМС [12] (A).
| Метод сбора мочи | Количество КОЭ | Вероятность ИМС (%) |
| Метод надлобковой аспирации | Любое количество микроорганизмов | 99 |
| Метод катетеризации мочевого пузыря (А) | >5×104 КОЭ/мл | 95 |
| Метод свободного сбора мочи (А) | >105 КОЭ/мл | 90–95 |
УЗИ почек – увеличение размеров почек, асимметрия размеров почек (уменьшение размеров одной или двух почек), расширение выделительной системы почек, уменьшение почечной паренхимы. Если при УЗИ мочевой системы не выявлено аномалии, то другие визуализирующие методы обследования проводить не надо [13].
Микционная цистография – наличие пузырно-мочеточникового рефлюкса с одной или двух сторон;
Нефросцинтиграфия с DMSA – снижение почечной функции одной почки.
Показания для консультации специалистов:
Дифференциальный диагноз
Таблица 4 Дифференциальная диагностика осложненной и неосложненной ИМС
| Признак | Неосложненная ИМС | Осложненная ИМС |
| Гипертермия | ≤39°C | >39°C |
| Симптомы интоксикации | Незначительные | Выраженные |
| Рвота, обезвоживание | — | + |
| Боли в животе (пояснице) | — | Часто |
| Дизурические явления | ++ | + |
| Лейкоцитурия, бактериурия | + | + |
Лечение
Тактика лечения
Немедикаментозное лечение:
Медикаментозная терапия
Антибактериальная терапия
Антибактериальные препараты, применяемые в лечении ИМС, указаны в таблице 5.
Таблица 5 Применение антимикробных препаратов в лечении ИМС [3] (А)
| Антибиотики | Дозировка (мг/кг/сут) |
| Парентеральные | |
| Цефтриаксон | 75–100, в 1–2 введения внутривенно |
| Цефотаксим | 100–150, в 2-3 введения внутривенно |
| Амикацин | 10–15, однократно внутривенно или внутримышечно [18] |
| Гентамицин | 5–6, однократно внутривенно или внутримышечно |
| Амоксициллин + Клавулановая кислота амоксициллин + клавуланат) | 50-80 по амоксициллину, в 2 введения внутривенно |
| Пероральные | |
| Цефиксим | 8, в 2 приема (или однократно в день) |
| Амоксициллин + Клавулановая кислота (Ко-амоксиклав) | 30–35 по амоксициллину, в 2 приема |
| Ципрофлоксацин | 10–20, 2 приема |
| Офлоксацин | 15–20, в 2 приема |
| Цефалексин | 50–70, в 2-3 приема |
Примечание: У детей со снижением СКФ дозы препаратов коррегируются в зависимости от СКФ
Дезинтоксикационная терапия
Показания: осложненная ИМС, атипичная ИМС. Общий объем инфузий 60 мл/кг/сутки со скоростью 5-8 мл/кг/час (раствор натрия хлорида 0,9%/раствор декстрозы 5%).
Нефропротективная терапия (при ХБП 2-4 стадии):
• фозиноприл 5-10 мг/сутки.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных ЛС:
• фозиноприл, таблетки 10мг
• фозиноприл, таблетки 10мг.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
При лихорадке мероприятия по снижению температуры тела: физические методы охлаждения, прием жаропонижающих препаратов (парацетамол 250-500мг в зависимости от возраста).
Другие виды лечения не проводятся.
Хирургическое вмешательство: не проводится.
Антибиотикопрофилактика показана при возвратной ИМС у детей независимо от возраста.
Антибиотикопрофилактика не может быть оправдана у детей с I-II степенью ПМР.
Антибиотикопрофилактика может играть определенную роль при III-V ПМР, особенно у детей младше 5 лет.
Антибиотикопрофилактика в сравнении с хирургическим лечением ПМР:
Нет различий в частоте рецидивов ИМС, почечных функций между детьми, получающими химиопрофилактику и теми, кто получил хирургическое лечение. Антибиотикопрофилактику продолжают в течение до 6 месяцев после хирургической коррекции по поводу ПМР.
Все дети с антенатальным гидронефрозом должны получать антибиотикопрофилактику, пока не будут проведены радиологические исследования.
Все дети после трансплантации с ИМС или доказанным гидронефрозом в пересаженную почку, должны получить антибиотикопрофилактику.
Антибиотикопрофилактика не показана при:
Выбор антибактериальных препаратов для профилактики ИМС зависит от возраста ребенка и переносимости ЛС (таблица 6).
Таблица 6 Антибиотикопрофилактика при ИМС
Осмотр нефролога 1 раз 3 месяца.
При ухудшении состояния пациента необходимо решение вопроса госпитализации.
Контроль лабораторных данных:
Препараты (действующие вещества), применяющиеся при лечении
| Амикацин (Amikacin) |
| Амоксициллин (Amoxicillin) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Клавулановая кислота (Clavulanic acid) |
| Натрия хлорид (Sodium chloride) |
| Нитрофурантоин (Nitrofurantoin) |
| Офлоксацин (Ofloxacin) |
| Парацетамол (Paracetamol) |
| Сульфаметоксазол (Sulphamethoxazole) |
| Триметоприм (Trimethoprim) |
| Фозиноприл (Fosinopril) |
| Цефалексин (Cefalexin) |
| Цефиксим (Cefixime) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Госпитализация
Показания для госпитализации
Экстренная:
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков:
Указание на отсутствие конфликта интересов: отсутствует.
Рецензенты:
Мулдахметов М.С. – д.м.н., профессор, заведующий кафедрой детских болезней АО «Медицинский университет Астана».
Условия пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Острый пиелонефрит: этиотропная терапия
Марина Поздеева об этиологии, патогенезе и лечении острого пиелонефрита
провизор первой категории и заведующая аптекой. Автор многочисленных работ по фармакологии и фармакотерапии
Острый пиелонефрит (ОП) — опасное и распространенное заболевание, которое ежегодно развивается у 250 тысяч человек и является причиной сотни тысяч госпитализаций. По МКБ 10 пиелонефрит в острой форме имеет код N10.
На прогноз острого пиелонефрита значительное влияние оказывает своевременное обнаружение симптомов, диагностика и лечение.
Этиология ОП
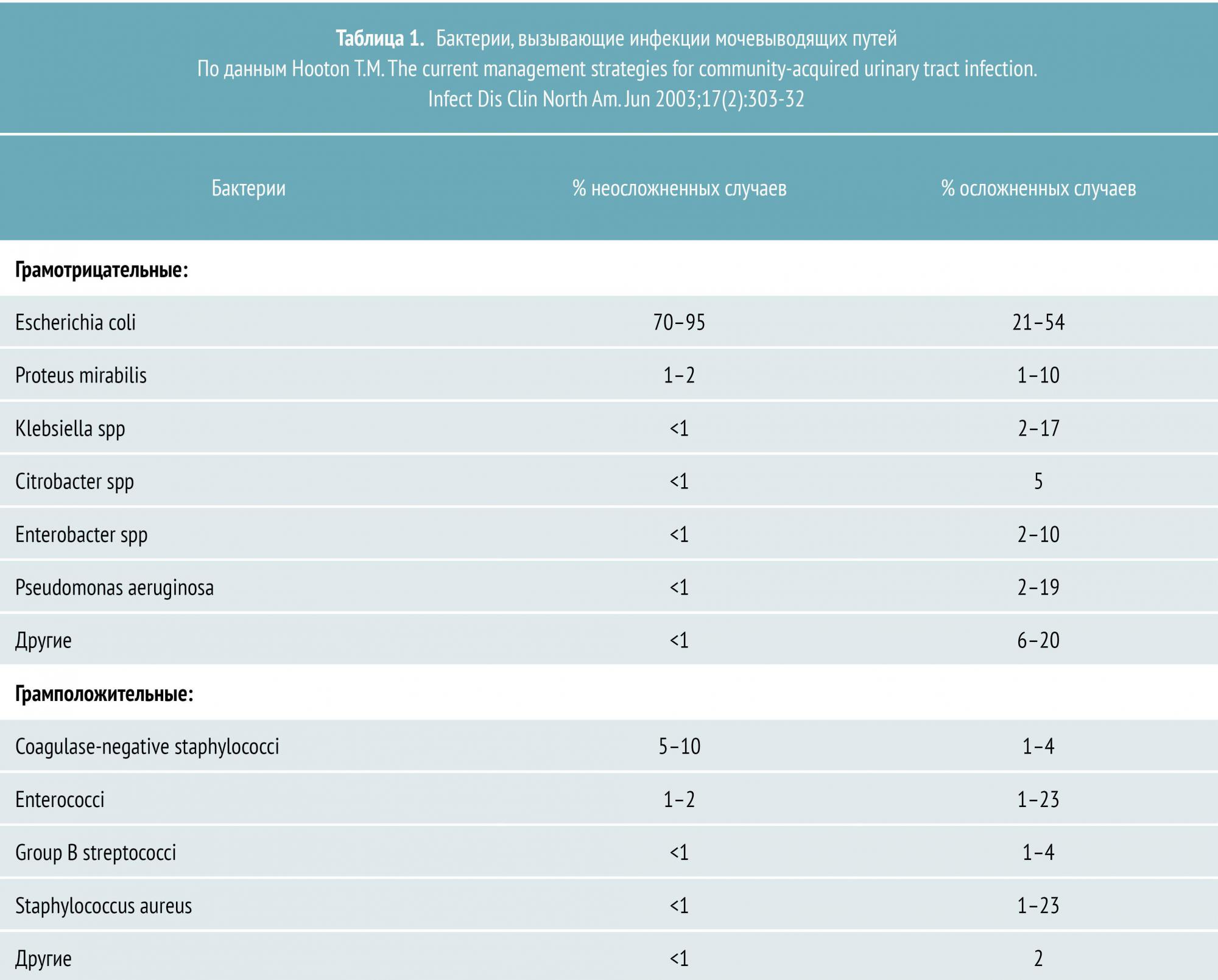
Уропатогены, ответственные за большинство случаев ОП, и частота осложнений представлены в таблице 1.
Большинство случаев неосложненного пиелонефрита у пожилых пациентов также вызвано Escherichia coli (60%), хотя кишечная палочка в этой группе больных является менее распространенным возбудителем, чем у среднестатистических пациентов. Широкое применение мочевых катетеров и инструментов у больных этой возрастной категории предрасполагает к инфицированию другими грамотрицательными микроорганизмами, среди которых: Proteus, Klebsiella, Serratia и Pseudomonas.
У пациентов с сахарным диабетом ОП чаще ассоциирован с Klebsiella, Enterobacter, Clostridium или грибами рода Candida. Эти больные в то же время находятся в группе повышенного риска развития эмфизематозного пиелонефрита и папиллярного некроза, которые могут привести к шоку и почечной недостаточности.
Бактериурия, чаще всего полимикробная, развивается более чем у половины пациентов, которым ставят катетер больше чем на пять дней, и практически у всех больных с установленными мочевыми катетерами на период более месяца.
Снижение иммунитета способствует развитию субклинического пиелонефрита и инфекций, вызванных аэробными, грамотрицательными палочками и грибами рода Candida. Например, ОП возникает в течение двух месяцев после почечной трансплантации у 30—50% пациентов из‑за сопутствующей иммуносупрессии и послеоперационного пузырно-мочеточникового рефлюкса.
Причины развития острого пиелонефрита
ОП развивается в результате бактериального инфицирования паренхимы почек. Обычно бактерии попадают в почки восходящим путем из нижних отделов мочевого тракта.
Хотя периодические эпизоды бактериурии могут отмечаться во всех возрастных группах, большинство из них протекает бессимптомно и не приводит к инфицированию паренхимы почек. Развитие инфекции уже зависит от бактериальных факторов и особенностей организма.
Бактерии могут проникать в почки и с током крови, особенно при обструкции мочевых путей. Факторы риска грамположительной гематогенной инфекции почек (например, Staphylococcus) — это инъекционная наркомания и бакэндокардит.
Экспериментальные данные показывают, что вероятность гематогенного распространения грамотрицательных бактерий невысока. Гематогенный ОП встречается, как правило, у ослабленных, хронических больных, а также пациентов, получающих иммуносупрессивную терапию.
Эпителиальное прикрепление и воспалительная реакция
В патогенезе пиелонефрита выделяют два этапа.
Симптомы острого пиелонефрита
Клинические проявления ОП обычно развиваются в течение нескольких часов — одного дня. Классические симптомы включают:
Мужчинам, детям и пожилым пациентам, у которых присутствуют симптомы острого пиелонефрита почек на протяжении более шести дней, ставят диагноз осложненного ОП, пока не доказано обратное.
У гериатрических больных наряду с характерными признаками ОП могут иметь место ухудшение общего состояния, декомпенсация сопутствующих заболеваний и изменение психического статуса.
Лечение острого пиелонефрита
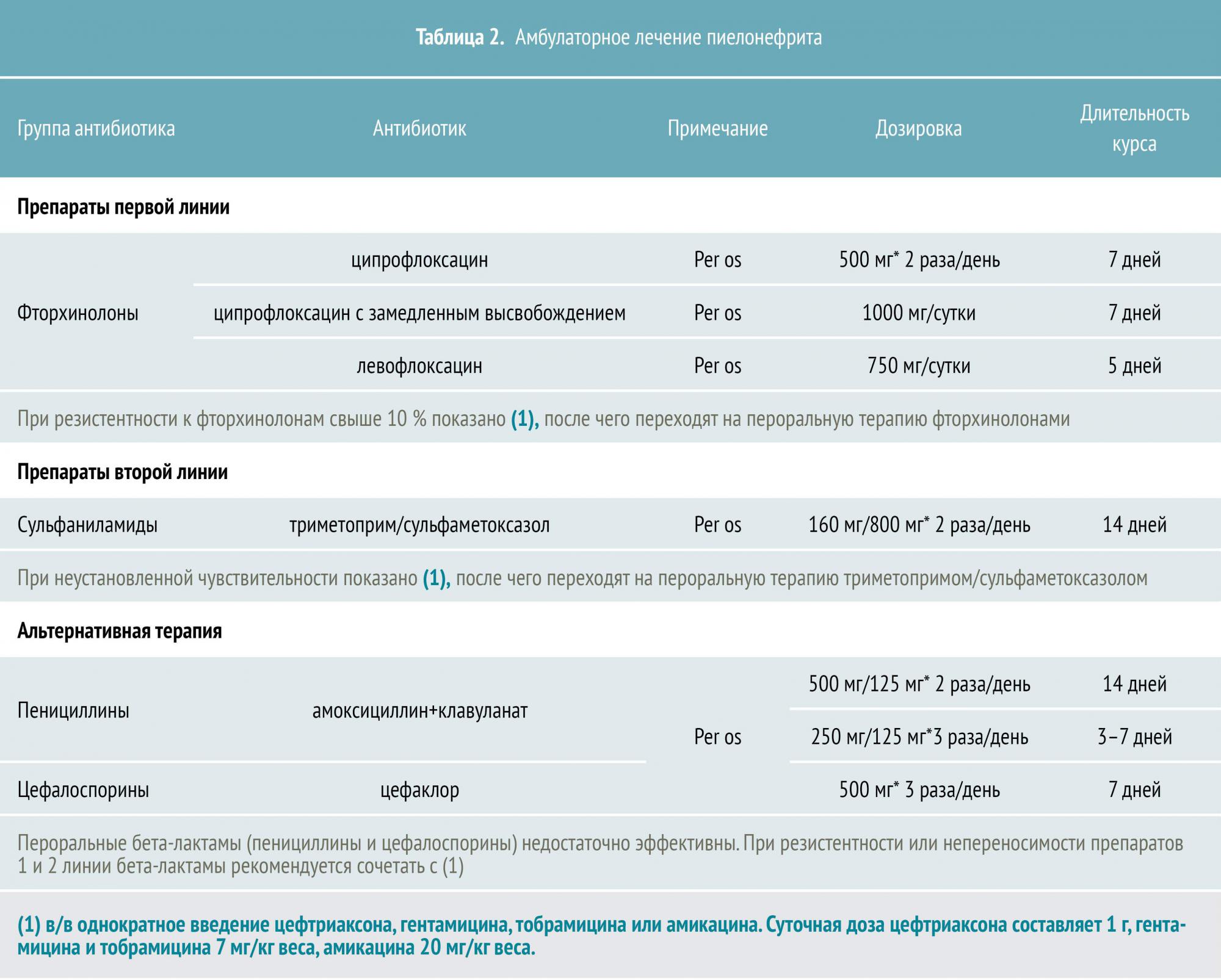
Амбулаторное
Традиционно пациентов с ОП госпитализируют и подвергают внутривенной терапии антибиотиками, однако амбулаторное пероральное лечение успешно у 90% больных неосложненным пиелонефритом.
Основные кандидаты на амбулаторное лечение — это молодые здоровые женщины с признаками неосложненного заболевания. Перед принятием решения необходимо убедиться в отсутствии беременности, при которой необходима срочная госпитализация.
При подозрении на ОП до назначения антибиотика рекомендуется провести посев мочи с определением чувствительности к антибиотикам. Однако однократный посев в 20% случаев дает ложноположительный результат. В связи с этим обычной практикой является последовательный троекратный посев, результатов которого придется ждать не меньше недели. Поэтому обычно назначают эмпирическую антибиотикотерапию, не дожидаясь результатов посева. При необходимости лечение корректируют после получения результатов анализа.
Длительность антибактериальной терапии ОП обычно составляет не менее двух недель. Эти рекомендации поддерживает и Американское общество инфекционных болезней — Infectious Diseases Society of America.
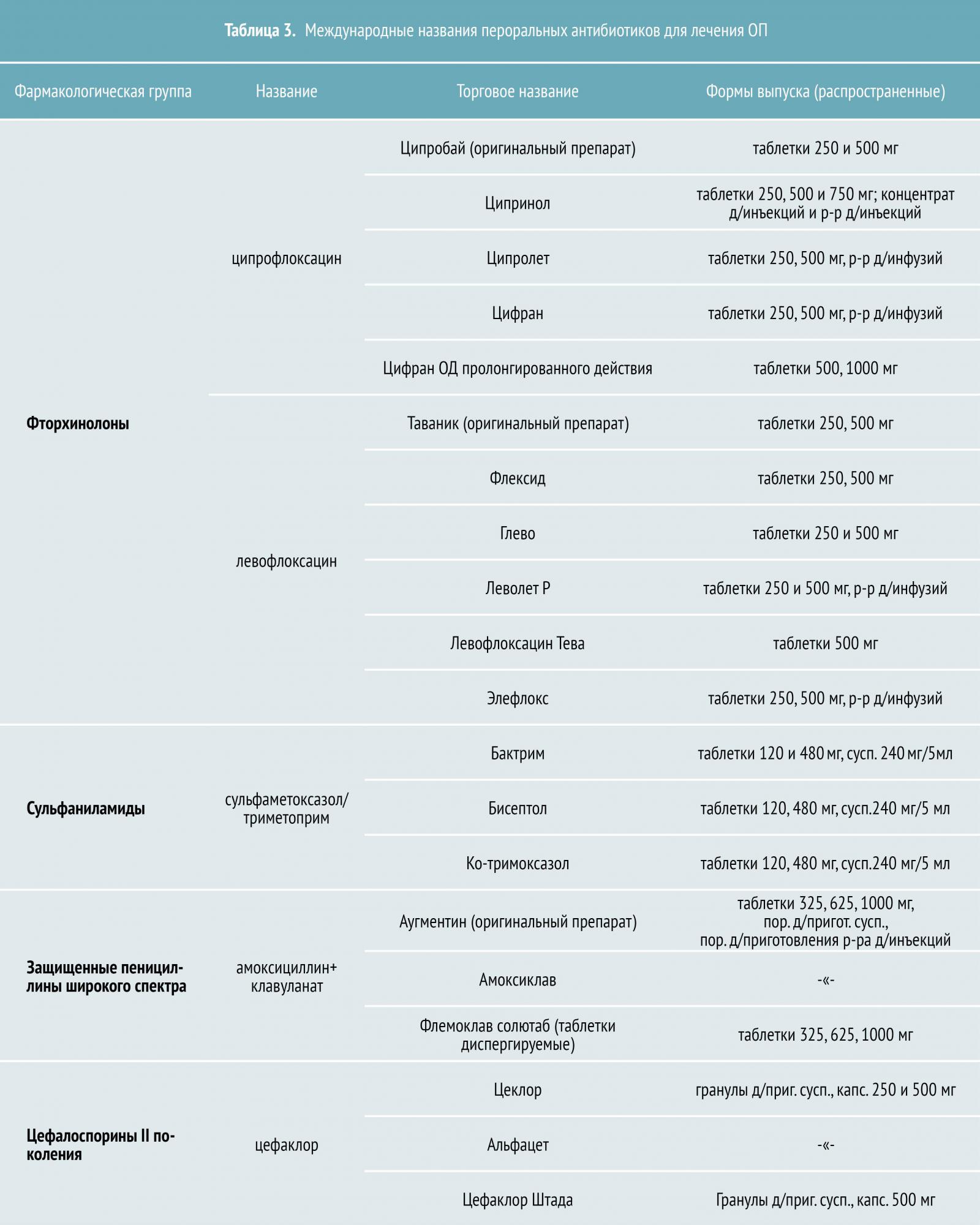
Тем не менее при лечении молодых здоровых женщин фторхинолонами (включая ципрофлоксацин и левофлоксацин) курс антибиотикотерапии может быть сокращен до одной недели, а при назначении левофлоксацина — до пяти дней. (Nicolle L et al., 2008 год).
При резистентности к фторхинолонам свыше 10%, а также при неустановленной чувствительности, Американское общество нефрологов (The American Society of Nephrology, ASN) и Европейская ассоциация микробиологии и инфекционных болезней (European Society of Clinical Microbiology and Infectious Diseases, ESCMID) рекомендуют начать лечение с однократного внутривенного введения аминогликозидов или цефалоспоринов III поколения с последующим переходом на пероральную терапию. В таких случаях необходим контроль состояния пациента в течение первых 48 часов антибиотикотерапии.
Стационарное лечение
Решение о госпитализации пациента с острым пиелонефритом принимается на основании факторов, отягчающих течение заболевания, в том числе:
Стационарное лечение включает антибактериальную терапию, контроль анализов мочи и крови, предотвращение осложнений, парентеральное поддержание вод-но-солевого баланса в случае невозможности перорального введения достаточного количества жидкости.
Стационарным больным ОП показано внутривенное введение антибиотиков в течение первых 24–48 часов или до появления клинических признаков улучшения. После этого переходят на пероральную антибиотикотерапию в течение 10–14 дней, включая период внутривенного курса лечения.
Систематический обзор восьми рандомизированных контролируемых исследований у стационарных больных с ОП подтвердил одинаковую эффективность исключительно внутривенного курса антибиотикотерапии и схемы, предполагающей раннее переключение на пероральный прием (Vouloumanou EK, Rafailidis PI, Kazantzi MS, Athanasiou S, Falagas ME, 2008).
Осложнения
Осложненный ОП развивается у пациентов со структурными или функциональными аномалиями мочеполового тракта.
Почечный папиллярный некроз характеризуется коагуляционным некрозом мозговых пирамид и почечных сосочков. Клиника заболевания неспецифична и характерна для ОП: лихорадка, почечная колика, гематурия, лейкоцитурия.
Лечение острого пиелонефрита подразумевает применение внутривенных антибиотиков. Спектр активности препаратов должен охватывать E.coli, Enterobacter, Proteus, Klebsiella species, а при осложненной инфекции также Pseudomonas и Enterococcus species.
Парентеральное лечение следует продолжать до тех пор, пока остаются клинические проявления. Обычно продолжительность терапии составляет 14 дней. Если результат лечения неудовлетворительный, показано дренирование почки под контролем КТ или хирургическое дренирование с санацией.
Эмфизематозный пиелонефрит характеризуется некротизирующим процессом в паренхиме почек в результате ферментации глюкозы бактериями. Клинические проявления включают лихорадку, боли в поясничной области, которые трудно поддаются коррекции, и другие симптомы ОП.
Для лечения применяют парентеральную антибактериальную терапию. Также необходим контроль уровня сахара в крови, поскольку чаще всего эмфизематозный пиелонефрит развивается у пациентов с сахарным диабетом.
Ксантогранулематозный пиелонефрит — тяжелое заболевание почек, регистрируемое в 1% случае всех почечных инфекций. Заболевание характеризуется развитием деструктивного процесса в почечной паренхиме с формированием гранулематозной ткани. Клинические проявления: лихорадка, выраженные, трудно купируемые боли в пояснице, потеря аппетита, снижение массы тела.
При ксантогранулематозном пиелонефрите показана нефрэктомия, в редких случаях — частичная нефрэктомия.
Абсцесс коры почки (карбункул почки) до появления современных противомикробных препаратов лечился только хирургическим дренированием. Сейчас альтернативой стали мощные антибиотики, среди которых полусинтетические пенициллины, цефалоспорины, фторхинолоны и ванкомицин.
Схема лечения включает парентеральные антибиотики в течение 10–14 дней, после чего продолжают пероральную антибактериальную терапию на протяжении еще двух-четырех недель. Критерием эффективности является купирование боли в течение суток и прекращение лихорадки через пять-шесть дней после начала терапии антибиотиками. Если пациент не реагирует на лечение в течение первых двух суток, необходим дренаж почки или энуклеация карбункула. В тяжелых случаях показана нефрэктомия.
Таблица 4. Стационарное лечение ОП
левофлоксацин
левофлоксацин
250 мг в/в каждые 24 часа 10 дней
750 мг в/в каждые 24 часа 5 дней
ампициллин+сульбактам
пиперациллин+тазобактам
тикарциллин-клавуланат
1,5 г в/в каждые 6 часов
3,375 мг в/в каждые 6 часов
3,1 г в/в каждые 4-6 часов
цефтриаксон
цефтазидим
1 г в/в однократно/сутки
2 г в/в каждые 8 часов
этрапенем
дорипинем
1 г в/в однократно/сутки
500 мг в/в каждые 8 часов
гентамицин
тобрамицин
амикацин
7 мг/кг/день в/м или в/в
20 мг/кг/день в/м или в/в
Лечение острого пиелонефрита у беременных
У женщин во время беременности частота бактериурии составляет 2—25%. При этом во избежание развития ОП необходима пероральная антибактериальная терапия:
ОП регистрируется у 1—3% беременных и в 20—50% приводит к преждевременным родам. Любая беременная пациентка с ОП подлежит госпитализации. Лечение начинают с внутривенного введения антибиотиков. Через 48 часов после стабилизации температуры тела можно переключаться на пероральный прием. Пероральные препараты выбора для беременных — это бета-лактамы. Длительность лечения 10–14 дней.
Во время беременности не следует назначать фторхинолоны и аминогликозиды (из‑за потенциального риска ототоксичности).
Через одну-две недели после завершения терапии делают посев мочи для исключения остаточной инфекции. После этого рекомендуется ежемесячно проводить посев вплоть до родоразрешения.
Для профилактики повторной инфекции возможно посткоитальное применение цефалексина или нитрофурантоина. Если первоначальная инфекция требует подключения второго антибиотика или происходит реинфицирование, в качестве супрессивной терапии показан нитрофурантоин по 500–100 мг перед сном вплоть до родов.
Периодические инфекции мочевых путей или постоянная бактериурия у беременных требуют тщательного урологического обследования через три-шесть месяцев после родов.
Образ жизни и профилактика
В процессе лечения и во время восстановительного периода показана диета № 7. Важна достаточная гидратация. Активная деятельность должна быть сведена к минимуму. Пациенты на амбулаторном лечении могут приступить к работе через две недели после нормализации состояния, то есть в среднем через 21 день после начала заболевания.
Профилактика ОП заключается в снижении интенсивности сексуальной жизни, проведении профилактического курса антибиотикотерапии (например, при бактериурии у беременных), а также раннем выявлении и лечении цистита.
Если профилактические меры не привели к элиминации возбудителя или произошла реинфекция или рецидив (повторное заражение менее чем через две недели после завершения курса антибиотиков), пациент должен быть тщательно обследован на предмет анатомических, функциональных или структурных аномалий почек.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.