Плевральная шварта что это
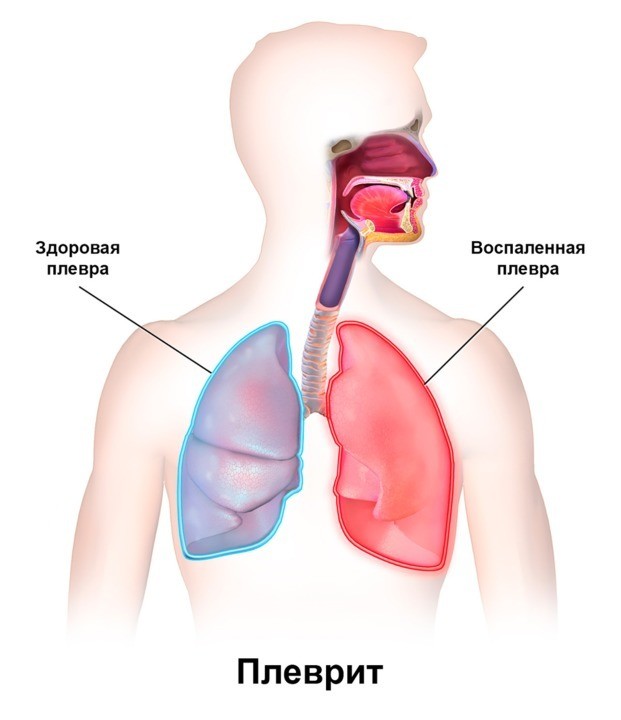
Плеврит
Плеврит — заболевание, при котором происходит воспаление плевральных листков. Чаще всего оно возникает на фоне других болезней легких, как, например, в случае пневмонии. Больные плевритом жалуются на боль в груди, одышку, кашель и общее недомогание. Плеврит в основном хорошо поддается лечению, но вызывает настороженность у врача, поскольку может сигнализировать о злокачественных опухолях легочной системы, туберкулезе и других серьезных заболеваниях. О всех вариантах течения болезни, ее причинах, методах лечения и возможных исходах читайте в нашем материале.
Что такое плеврит
Плеврит — патологический процесс, характеризующийся повреждением плевральных листков воспалительного (чаще) или иного характера (при опухолях). Нередко сопровождается накоплением патологической жидкости (экссудата) в плевральной полости. Плеврит является следствием различных процессов в легких, средостении, поддиафрагмальном пространстве, а также возникает при некоторых системных заболеваниях. В связи с этим в первую очередь проводится лечение основной (первичной) болезни, что приводит также и к разрешению плеврита.
Заболевание, несмотря на свой симптоматический характер, может представлять серьезную проблему в случае гнойного воспаления плевры (эмпиема) или патологического разрешения (образование спаек и шварт). Эти состояния даже могут потребовать оперативного вмешательства. По этой причине, а также потому, что плеврит требует тщательной диагностики опасных первичных патологий, практически всегда выполняется плевральная пункция — прокол грудной клетки с целью эвакуации патологического содержимого плевральной полости и его лабораторного исследования. Далее подробно будут рассмотрены все основные аспекты заболевания, в том числе угрожающие состояния и возможное инвазивное лечение.
Симптомы плеврита
Симптомы зависят от формы плеврита и выраженности патологических изменений в плевре. Основное различие в клинической картине определяет именно наличие или отсутствие экссудата в плевральной полости.
Сухой плеврит
Сухой плеврит, для которого не характерно накопление большого количества жидкости в плевральной полости, в первую очередь проявляется колющими болевыми ощущениями в грудной клетке. Боль обусловлена трением друг о друга воспаленных плевральных листков, в которых локализуется много нервных окончаний. Болевой синдром имеет следующие особенности:
Помимо болевого синдрома отмечают симптомы интоксикации:
При локализации процесса в области диафрагмы клиническую картину могут дополнять боли в верхней части живота, в области шеи, верхней части спины с пораженной стороны, а также расстройства пищеварения.
Плеврит — это заразно?
Экссудативный плеврит
Симптомы при экссудативном плеврите обусловлены накоплением жидкости (экссудата) в плевральной полости. При этом возникают:
Экссудативный плеврит может появиться вслед за сухим. В этом случае характерно исчезновение болей в грудной клетке, на смену которым приходят затруднения в дыхании. Возможны и случаи развития экссудативных процессов сразу, без начального этапа в виде сухого плеврита.
При появлении указанной симптоматики необходимо незамедлительно обратиться к врачу. Симптомы боли или тяжести в грудной клетки в сочетании с лихорадкой и кашлем — повод вызвать скорую помощь. Раннее лечение, особенно при инфекционных плевритах, значительно улучшает прогноз.
Лечение плеврита
Объем лечения при плевритах сильно варьирует и определяется причиной процесса, выраженностью клинической картины и формой заболевания. Непосредственно в отношении плевритов внимание уделяют симптоматической терапии, а также эвакуации выпота и санации плевральной полости при выраженной экссудации. Больных с острым плевритом, как правило, госпитализируют.
Сколько времени лежат в больнице с плевритом?
Срок лечения в стационаре зависит от тяжести основного заболевания. Если причина плеврита — пневмония, то чаще всего это срок около недели-полутора. Больные тяжелой пневмонией, туберкулезом или раком легкого могут оставаться на лечении дольше, вплоть до месяца и более. Иными словами, сроки очень вариабельны, как и причины плеврита.
Лечение сухого плеврита
Основное внимание уделяют первичному заболеванию, чаще всего таковым является пневмония. Обычно для ее терапии используют различные группы противомикробных препаратов: антибиотики, противовирусные и противогрибковые средства в зависимости от возбудителя. Успешное лечение приводит также и к разрешению плеврита.
Чтобы снизить интенсивность боли и уменьшить проявления интоксикационного синдрома, используют нестероидные противовоспалительные средства в форме таблеток, свечей или инъекций.
Лечение экссудативного плеврита
Как и в случае с сухим плевритом, в приоритете терапия основного заболевания. Помимо этого важное значение приобретает плевральная пункция. В контексте терапии неспецифических инфекционных плевритов эта процедура выполняется обязательно. При этом жидкость из плевральной полости удаляют, а затем иногда вводят антибактериальные средства.
При асептических и специфических инфекционных плевритах (туберкулезный плеврит) необходимость в лечебной пункции возникает при накоплении большого объема жидкости. Разово из плевральной полости удаляют не более 1,5 литров экссудата. Если выпот накапливается хронически, разгрузочные пункции проводят раз в неделю. Также в этом случае назначают диуретические средства и ограничивают питьевой режим.
Если в плевральной полости произошло нагноение, объем терапии увеличивают. Пункции выполняют ежедневно, удаляя при этом накопившийся экссудат, выполняя промывание антисептическими растворами и вводя антибактериальные средства. Иногда возникает необходимость в дренировании плевральной полости, что позволяет круглосуточно вводить и удалять из нее жидкость.
Плеврит — симптом рака?
Одна из частых причин асептических плевритов — метастазы в плевру и грудные лимфатические узлы. Причем плеврит в данной ситуации нередко становится первым симптомом, с которым онкологические больные обращаются за медицинской помощью. Метастазированием в органы грудной клетки характеризуются рак молочной железы, яичников, желудка, толстой кишки. Экссудацию может вызвать и первичный рак легкого, проросший в плевру. Однако раньше времени переживать не стоит — инфекционные плевриты вследствие пневмоний встречаются значительно чаще.
Оперативное лечение
К оперативному лечению (декортикации легкого) прибегают при развитии хронической эмпиемы плевры. Эта форма плеврита характеризуется образованием полости с гноем, который разрушает легкое и способствует образованию спаек и шварт в плевральной полости. Суть операции состоит в освобождении поверхности легкого от рубцовой ткани (спаек), а также удалении стенок абсцесса и части легкого, подвергшегося необратимым изменениям. Иногда при обширных процессах даже прибегают к удалению легкого целиком (пневмонэктомия).
Как уже упоминалось, для лечения плеврита необходимо добиться излечения основного заболевания. Экссудативный плеврит при карциноматозе и мезотелиоме плевры — следствие деструкции плевры продуктами распада опухоли. Названные патологии также часто требуют радикальных мер, таких как резекция легкого, иссечение плевры (плеврэктомия), пневмонэктомия.
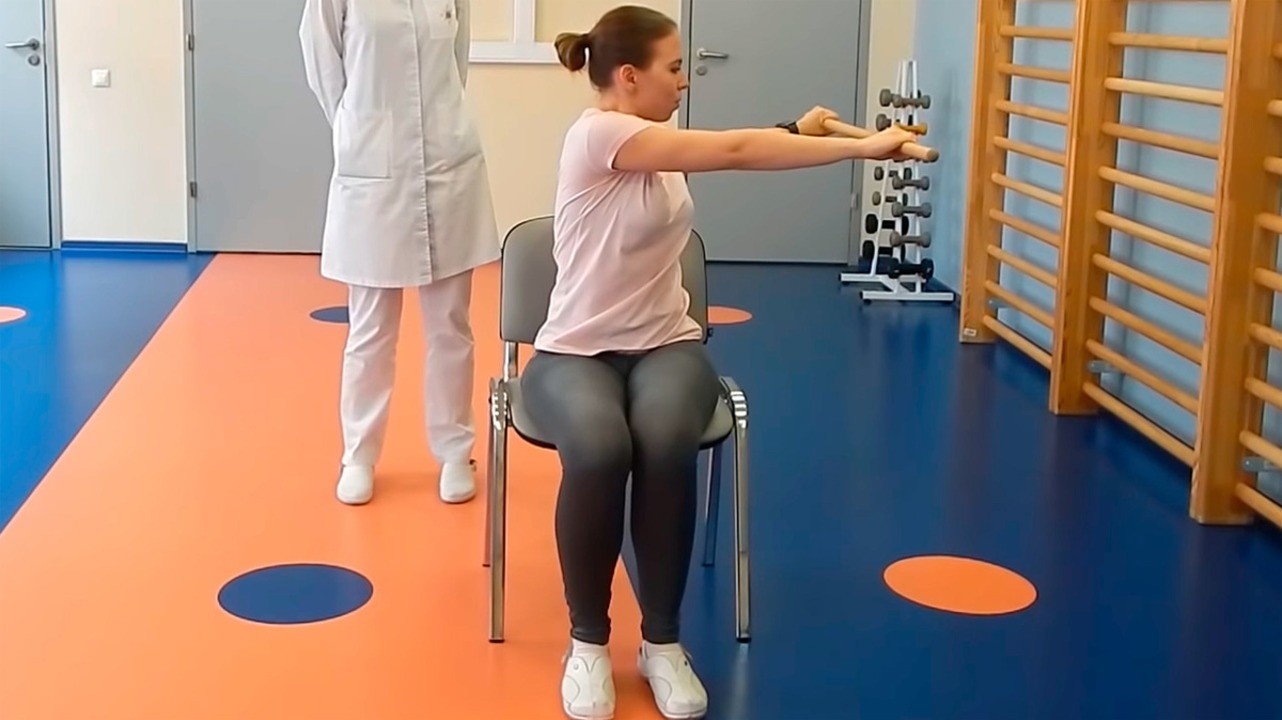
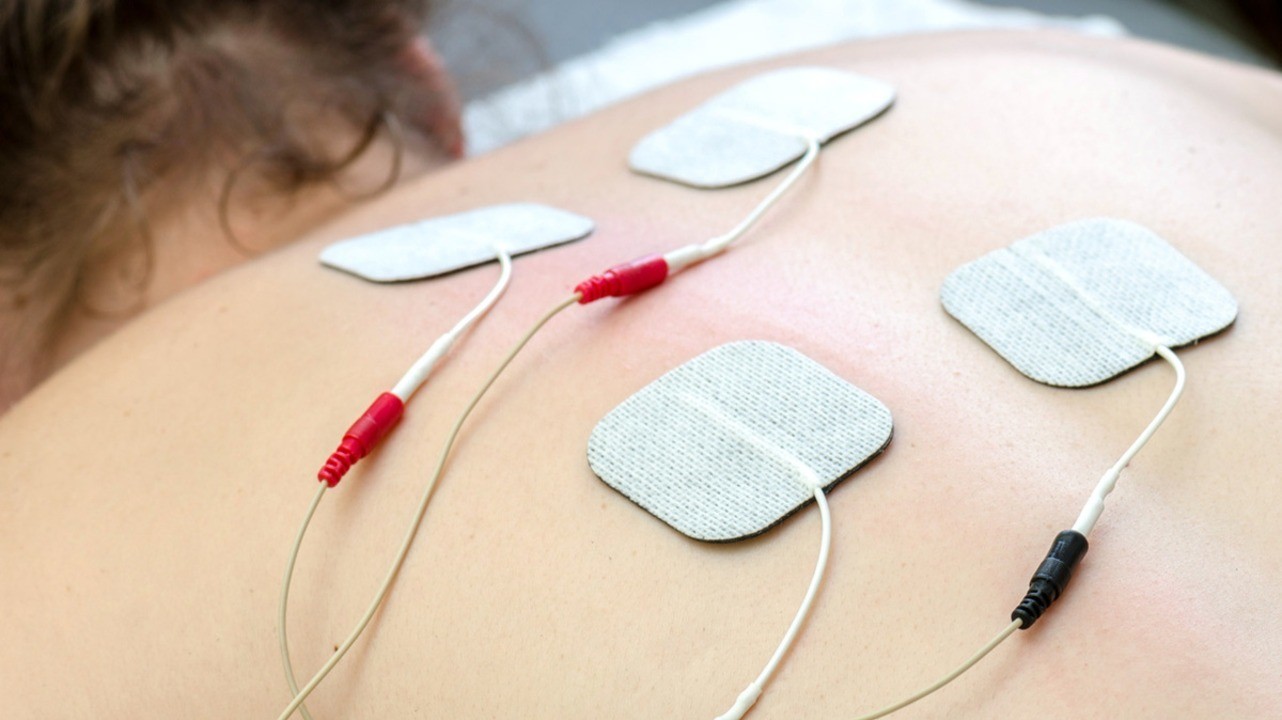
Физиотерапия
Физиотерапевтические процедуры находят применение при всех видах плеврита, а особенно — при экссудативном. Из наиболее распространенных:
Указанные методики используют после стихания острых явлений. Главная цель — профилактика образования спаек, которые впоследствии могут стать причиной дыхательных нарушений.
Осложнения плеврита
Говоря об осложнениях плеврита, обращают внимание на острый гнойный плеврит и хроническую эмпиему плевры. Именно эти процессы чаще всего приводят к необратимым изменениям в плевральной полости. Наиболее распространенная причина гнойных плевритов — тяжелая пневмония и гнойные процессы в легком (абсцесс).
Гнойный экссудат, накапливающийся при данных вариантах плеврита, очень агрессивен по отношению к тканям. В результате действия гноя возможно расплавление стенок плевральной полости. Гной может попадать в плевральное пространство из легкого при формировании бронхоплеврального свища. Впоследствии свищ формируется с окружающей средой или подкожной клетчаткой грудной клетки как результат расплавления гноем близлежащих структур. Также окружающая гнойное скопление ткань подвергается процессам перестройки за счет образования соединительной ткани, что делает этот участок легкого и плевру афункциональными. Такое течение инфекционного процесса трудно поддается лечению и предполагает оперативное вмешательство. Больные быстро истощаются, теряют силы, ослабевает иммунитет — все это влечет за собой возрастающий риск летального исхода.
Длительное течение плеврита может привести к образованию спаечного процесса в плевральной полости, заращении междолевых щелей и способствовать, таким образом, возникновению дыхательной недостаточности.
Кто подвержен риску эмпиемы плевры?
При пневмонии выпот появляется очень часто, но обычно это небольшое количество экссудата, исчезающего самопроизвольно на фоне лечения основного заболевания. Однако иногда объем экссудата значительный и он может подвергаться инфицированию с образованием гноя, тогда развивается эмпиема плевры. Статистически осложнение намного чаще диагностируют, если есть следующие факторы риска:
Диагностика плеврита
Диагностика традиционно начинается с оценки жалоб больного и его осмотра. Обращают внимание на характер дыхания, его частоту, цвет кожных покровов. Оценивают симметричность движений грудной клетки, методом аускультации (выслушивания) и перкуссии (простукивания) определяют наличие/отсутствие жидкости в плевральной полости.
После объективного осмотра приступают к лабораторной и инструментальной диагностике. В перечень лабораторных исследований входит клинический и биохимический анализ крови, клинический анализ мочи, и, что самое важное, анализ плевральной жидкости.
Плевральная пункция
Плевральную жидкость получают посредством проведения плевральной пункции. Процедура практически всегда выполняется при плевритах, поэтому полезно знать, в чем она заключается и как выполняется. Осуществляется пункция следующим образом:
Образец жидкости исследуют визуально, изучают его физико-химические, микроскопические и микробиологические свойства. Полученные данные дают много информации о диагнозе.
Лучевые методы исследования
Лучевые методы исследования — неотъемлемая часть диагностика при любом плеврите. Обычно проводят:
Причины плеврита
Для того, чтобы появилось понимание сути патологического процесса и его причин, необходимо для начала понять, что такое плевра и плевральная полость и какие функции они выполняют в организме.
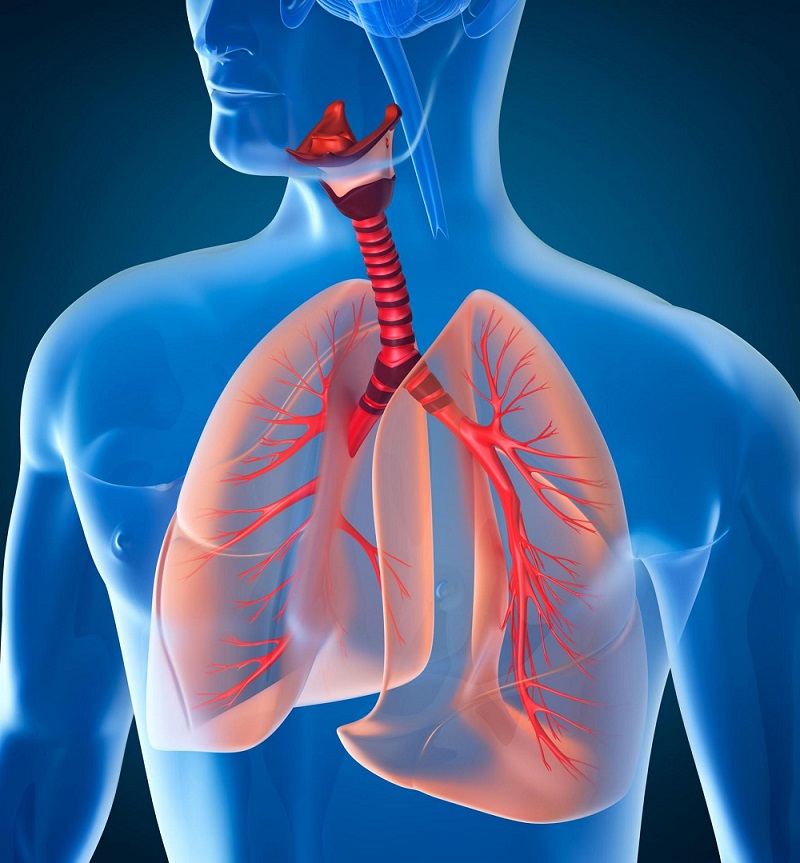
Анатомия плевры и патогенез нарушений в плевральной полости
Плевра представляет собой гладкую эпителиальную выстилку, покрывающую изнутри поверхность грудной клетки, с которой переходит на легкие, покрывая и их. Таким образом, между легким и соответствующей ему половиной грудной клеткой формируется замкнутое пространство, ограниченное плеврой и называемое плевральной полостью. При этом таких полостей образуется две для каждого легкого — они не сообщаются друг с другом. Поэтому при плеврите с одной стороны воспаление не переходит на другую сторону.
Замкнутость плевральных мешков и другие анатомические особенности делают плевру и плевральную полость весьма защищенными от большинства внешних воздействий. В связи с этим инфицирование этих образований не возникает первично — патоген попадает в плевральную полость из других органов. Исключениями являются проникающие травмы грудной клетки и занесение инфекции в ходе медицинского вмешательства.
В плевральной полости в норме присутствует небольшое количество жидкости (около 2-3 мл), которая необходима для снижения трения во время дыхания. При плевритах объем этой жидкости может достигать нескольких литров, что приводит к расстройству дыхательной функции и сдавлению нервов и крупных сосудов, нарушает работу сердца, вызывает обезвоживание и потерю организмом ионов и белка.
Стоит отметить, что плевриты сопровождаются повреждением структуры плевральных листков, это и вызывает чрезмерную секрецию жидкости и/или нарушение ее обратного всасывания. В этом состоит отличие плеврита от симптоматического плеврального выпота. Последний также характеризуется скоплением жидкости в плевральном пространстве, но обусловлено оно не повреждением плевры, а нарушениями гемодинамики и/или состава крови (при сердечной недостаточности, циррозе печени). Состав жидкости также отличается и называется транссудатом.
Какие состояния приводят к плевриту?
В качестве причин инфекционного плеврита могут выступать следующие заболевания:
Асептические плевриты возникаю чаще всего по следующим причинам:
Все перечисленные состояния могут стать причиной повреждения плевры, несмотря на разный патогенез этих повреждений. Таким образом, плеврит скорее является синдромом, нежели заболеванием.
Классификация
Знание принципов классификации позволит без труда определить причину, вид и тяжесть плеврита, лишь увидев диагноз. Наиболее распространенный вариант классификации представлен в таблице ниже.
Классификация по характеру экссудата дает очень много информации о заболевании. Например, фибринозный экссудат прогностически благоприятен и чаще всего самостоятельно рассасывается, хилезный говорит о патологии лимфатической системы, а геморрагический — о травматическом характере плеврита или тромбоэмболии легочной артерии.
Прогноз и профилактика
Прогноз при плевритах напрямую зависит от тяжести основного заболевания. Асептический плеврит при карциноматозе плевры может протекать относительно легко и без нагноения, но прогноз в целом неблагоприятный, так как присутствие метастазов в легком свидетельствует о запущенности опухолевого процесса другой локализации. В то же время инфекционный парапневмонический плеврит при пневмонии, казалось бы, представляет угрозу, так как может привести к необратимым изменениям плевральных листков за счет гнойного расплавления. Тем не менее чаще всего такие плевриты хорошо поддаются терапии и имеют благоприятный прогноз, так как внебольничные пневмонии при отсутствии тяжелых сопутствующих патологий характеризуются тем же. Таким образом, сложно дать какую-то конкретную прогностическую оценку плевриту в частности, вопрос прогноза рассматривается в совокупности с основным заболеванием.
Более однозначный прогноз можно предположить при эмпиеме плевры, поскольку это, как правило, далеко зашедший процесс, при котором имеют место тяжелые сопутствующие заболевания. Летальность при данном варианте патологии достигает 50%. Характерна инвалидизация больного и долгий реабилитационный период.

Профилактика плеврита
В отношении вопроса профилактики справедливо то же, что и для прогноза. То есть профилактика плевритов заключается в профилактике заболеваний, на фоне которых он возникает. Для каждого из таких заболеваний существуют специфические профилактические меры, но можно выделить и некоторые основные, общие моменты:
Вторичная профилактика (профилактика рецидивов) включает те же меры, что и первичная.
Заключение
Плеврит — поражение плевральных листков (чаще всего воспалительного характера), которое возникает на фоне других патологических процессов в легких. Процесс сопровождается пропотеванием жидкости в плевральную полость — экссудацией. Объем и характер экссудата определяют клиническую картину плеврита. Основные симптомы: боль на стороне поражения при движениях или чувство тяжести в грудной клетки и кашель с одышкой. Из специфического лечения особое место занимает плевральная пункция, которая также является и методом диагностики. Фактически плеврит можно охарактеризовать как синдром, сопровождающий другое, основное, заболевание. Поэтому и лечение, и прогноз, и профилактика по большей части полностью определяются первичной патологией.
Плевральные спайки
Плевральные спайки — шварты или синехии — соединительно-тканные образования, сформированные между листками париетальной и висцеральной плевры.
Плевра представляет собой тонкую серозную оболочку, покрывающую лёгкие и грудную полость.
Между париетальной и висцеральной плеврой образуется узкая полость (плевральная полость), в которой циркулирует серозная жидкость, уменьшающая трение листков плевры.
Плевральные спайки чаще возникают как следствие острого или хронического воспаления.
Спайки плевры могут быть локальными, если они соединяют отдельные участки серозных оболочек, или тотальными, если занимают всю или большую часть плевральной полости. Помимо этого, плевральные шварты могут быть единичными или множественными, локализоваться с одной или обеих сторон.
Выраженные спайки могут соединять несколько областей и быть рёберно-диафрагмо-перикардиальными, плевро-перикардо-медиастинальными и т.п.
В зависимости от объёма поражения, локализации сращений клинические проявления могут носить бессимптомный характер или, наоборот, значимо ухудшать состояние пациента.
При массивном спаечном процессе отмечается выраженное нарушение функции лёгких.
Причины плевральных спаек
Чаще всего причиной образования плевральных синехий является воспаление инфекционного или неинфекционного происхождения: экссудативный плеврит, пневмония, туберкулёз, аутоиммунные заболевания, опухоль, травма (в том числе, хирургическое вмешательство).
Механизм возникновения плевральных спаек
Конечная фаза любой воспалительной реакции — пролиферация, т.е. образование ткани, которая замещает повреждённый участок.
Воспаление плевры — плеврит — любого происхождения сопровождается выпотом в плевральную полость воспалительного экссудата, содержащего белок фибриноген. Фибриноген трансформируется в фибрин и откладывается в виде нитей в плевральной полости. Нити фибрина образуют сначала «молодые» рыхлые спайки. Если фибринолиз не происходит, то фибробласты на месте фибринового матрикса синтезируют коллаген. Коллагеновые спайки начинают прорастать сосудами и нервными окончаниями, так образуются плотные фиксированные сращения — шварты. С течением времени спайки могут подвергаться склерозу, кальцификации.
Не у всех пациентов, перенесших плеврит, образуются плевральные шварты. К их формированию предрасполагают хронические заболевания: обструктивная болезнь лёгких, частые бронхиты, пневмонии, паразитарные поражения лёгких, туберкулёз, рак, курение, муковисцедоз, саркоидоз, полисерозиты, инфаркт лёгкого и др.
Хирургические операции на органах грудной клетки — торакальная хирургия — выполняются по поводу заболеваний, являющихся причиной спаечного процесса в плевральной полости, но и сами по себе вмешательства являются причиной развития спаек, усугубляя существующий рубцово-спаечный процесс.
Признаки плевральных спаек
Длительное существование спаек, ограничивающих полноценную функцию лёгких, приводит к развитию кислородного голодания — гипоксии.
Диагностика плевральных шварт
При наличии описанных выше жалоб доктор может заподозрить у пациента наличие плевральных спаек.
Для подтверждения диагноза проводятся дополнительные методы обследования:
Однако описанные методы дают лишь косвенную информацию о наличии или отсутствии плевральных спаек. Шварты визуализируются при описанных методиках только в случае выраженной толщины или наличии кальцинатов, поэтому врач обращает внимание на косвенные признаки: деформацию грудной клетки, сужение межрёберных промежутков, смещение средостения в больную сторону, искривление позвоночника в здоровую сторону.
Достоверной диагностикой плевральных спаек является торакоскопия, при которой хирург визуально оценивает локализацию, вид и степень влияния на функцию лёгких плевральных спаек. Некоторые виды локализации шварт сложно диагностировать даже при торакоскопии.
Лечение и профилактика
Показаниями к хирургическому лечению плевральных спаек являются выраженные дыхательная и сердечная недостаточность. Наиболее щадящим хирургическим методом иссечения спаек плевральной полости является торакоскопический адгезиолизис. Во время операции хирург рассекает спайки между плевральными листками или удаляет часть плеврального листка, к которому крепятся спайки, проводит санацию плевральной полости. Однако в месте образования раневой поверхности возникает риск образования новых соединительно-тканных сращений.
Снизить риск повторного образования плевральных спаек можно с помощью применения противоспаечного геля Антиадгезин.
Карбоксиметилцеллюлоза в составе геля Антиадгезин создаёт тонкую плёнку, покрывающую париетальную и висцеральную плевру. Вводить гель в плевральную полость лучше в области верхних долей лёгкого, чтобы гель постепенно стекал, обволакивая все участки плевры. Дыхательные движения лёгких способствуют равномерному распределению геля между листками.
Гиалуроновая кислота в составе геля Антиадгезин оказывает противовоспалительный, увлажняющий и регенерационный эффекты на ткань плевры.
Биодеградация в течение 7 дней после введения обеспечивает элиминацию геля из плевральной полости после выполнения своей функции.
Обсудите с хирургом возможность применения противоспаечного барьера при Вашем хирургическом вмешательстве.
В некоторых случаях (при гнойном процессе, кровотечении) применение противоспаечного геля противопоказано. Только врач может принять окончательное решение относительно возможности использования того или иного метода с учётом особенностей Вашего здоровья.
Обязательным элементом профилактики плевральных спаек после хирургического лечения являются физическая активность и дыхательная гимнастика, улучшающие кровоснабжение тканей и функциональное состояние лёгких.
Публикации в СМИ
Эмпиема плевры
Эмпиема плевры xe «Эмпиема:плевры» — скопление гнойного экссудата в полости плевры с вторичной компрессией лёгочной ткани при плеврите.
Классификация • По локализации •• Односторонняя или двусторонняя •• Ограниченная (локализованная в какой-либо части плевральной полости, окружённой плевральными сращениями); субтотальные (эмпиема ограничена двумя или тремя анатомическими стенками плевральной полости, например рёберной и диафрагмальной, или медиастинальной, диафрагмальной и рёберной; тотальная (гнойный экссудат заполняет всю плевральную полость) •• Базальная или парамедиастинальная • По причине •• Метапневмоническая, развившаяся в исходе пневмонии •• Парапневмоническая, возникшая одновременно с пневмонией •• Послеоперационная, возникшая как осложнение хирургической операции на органах грудной или верхнего отдела брюшной полости • По течению •• Острая (длительность заболевания — до 8 нед) •• Хроническая (длительность — более 8 нед) • По количеству выпота различают малый пиоторакс — скопление экссудата в плевральных синусах (количество 200–500 мл); средний пиоторакс — скопление экссудата до угла лопатки в VII межреберье (количество 500–1000 мл); большой пиоторакс — скопление экссудата выше угла лопатки (количество более 1 литра).
Частота — около 320 на 100 000 населения в промышленных странах.
Этиология • Возбудители: •• стафилококки •• пневмококки •• факультативные и облигатные анаэробы • Прямой путь проникновения инфекции •• Травма лёгкого •• Ранения грудной клетки •• Разрыв пищевода •• Прорыв абсцесса, гангрены лёгкого, каверны •• Пневмония •• Туберкулёз •• Прогрессирование бактериального поражения лёгких (абсцесса или бактериальной деструкции) •• Бронхоэктазы •• Резекция лёгких и другие операции на органах грудной клетки •• Пневмоторакс •• Острые медиастиниты •• Остеомиелиты рёбер и позвонков • Непрямой путь проникновения инфекции •• Поддиафрагмальный абсцесс •• Острый панкреатит •• Абсцессы печени •• Воспаление мягких тканей и костного каркаса грудной стенки • Идиопатическая эмпиема.
Патогенез • Острая (серозная) фаза (до 7 сут). Первичное образование плеврального выпота • Фибринозно-гнойная фаза (7–21 сут). Жидкость занимает нижние отделы плевральной полости. При отсутствии адекватного дренирования образуется многокамерная эмпиема • Хроническая фаза (после 21 сут). В результате отложения фибрина утолщается плевра по границе плеврального выпота. Возникают абсцессы в соседних областях.
Патоморфология • Гиперемия и лейкоцитарная инфильтрация плевры • Отложение фибрина • Накопление жидкости в плевральной полости • Утолщение плевры, образование шварт • Организация эмпиемы, формирование соединительной ткани.
Клиническая картина
• Острая эмпиема плевры •• Кашель с выделением мокроты. Длительные и частые приступы кашля с отделением большого количества мокроты свидетельствуют о наличии бронхоплеврального свища •• Боль в грудной клетке минимально выражена при спокойном дыхании, резко усиливается во время полного глубокого вдоха •• Одышка •• Нарушение голосового дрожания или отчётливая эгофония •• Тупой или притуплённый перкуторный звук на стороне поражения, верхняя граница тупости соответствует линии Эллиса –Дамуазо–Соколова •• Ослабление или отсутствие дыхания при аускультации над областью выпота •• Бронхиальное дыхание над прилежащим к выпоту сдавленным лёгк им •• Покраснение кожи возникает только при прорыве гноя из полости эмпиемы под кожу •• Общее состояние прогрессивно ухудшается: слабость, потеря аппетита, похудание, гектическая температура тела, частый пульс.
• Хроническая эмпиема плевры •• Температура тела может быть субфебрильной или нормальной, при нарушении оттока гноя становится гектической •• Кашель с отхождением гнойной мокроты •• Деформация грудной клетки на стороне поражения из-за сужения межрёберных промежутков. У детей развивается сколиоз •• Перкуторные данные зависят от степени наполнения полости гноем, дыхательные шумы над полостью не выслушиваются.
Лабораторные исследования • Лейкоцитоз, сдвиг лейкоцитарной формулы влево, гипо- и диспротеинемия, увеличение СОЭ • Анализ плевральной жидкости — экссудат (относительная плотность выше 1,015, белок свыше 30 г/л, отношение альбумины/глобулины — 0,5–2,0, проба Ривальта положительна, лейкоциты выше 15).
Специальные исследования • Торакоцентез — плевральная жидкость мутная, густая, постепенно превращающаяся в истинный гной, имеет специфический неприятный запах • Лабораторное исследование аспирированной жидкости •• Бактериоскопия мазка с окраской по Граму •• Бактериологическое исследование (часто результаты этих методов расходятся) •• Определение pH — при эмпиеме pH менее 7,2 •• Концентрация глюкозы ниже концентрации глюкозы в крови • Рентгенологическое исследование •• Средостение смещено в сторону, противоположную стороне накопления выпота •• Базальное затемнение с горизонтальным уровнем при гнилостной инфекции или бронхоплевральном свище • КТ позволяет наиболее точно определить наличие жидкости в полости плевры и локализовать внутриплевральное осумкование • Плеврофистулография — контрастное исследование плевральной полости через свищи • УЗИ позволяет определить количество выпота, локализовать место пункции и дренирования плевральной полости.
Дифференциальная диагностика • Перелом ребра • Рёберный хондрит • Гангрена лёгкого • Казеозная пневмония • Мезотелиома плевры • Компрессия межрёберного нерва • Опоясывающий лишай • Острый бронхит • Патология ССС и пищевода.
ЛЕЧЕНИЕ
Общие принципы • Лечение основного заболевания • Раннее полное удаление экссудата из плевральной полости с помощью пункции или при дренировании • Расправление лёгкого применением постоянной аспирации, ЛФК • Рациональная антибиотикотерапия.
Консервативная терапия • Ранние острые эмпиемы — необходимы повторные плевральные пункции с аспирацией гнойного экссудата и адекватной антибиотикотерапией (клиндамицин, цефтриаксон в сочетании с метронидазолом; можно назначить аминогликозиды, монобактамы, карбапенемы) •• Промывание полости плевры с введением антибиотиков, протеолитических ферментов •• Иммуностимулирующая терапия •• УФО крови • Инфузионная терапия и частичное парентеральное питание • Сформировавшиеся эмпиемы с густым гнойным экссудатом — показание к длительному закрытому дренированию.
Хирургическое лечение
• Острые эмпиемы •• Свободные эмпиемы плевры — постоянное промывание плевральной полости через две трубки, через 2–3 дня отсасывают содержимое через обе трубки и добиваются полного расправления лёгк ого •• Широкая торакотомия с резекцией рёбер, туалетом плевральной полости и последующим дренированием показана при наличии больших секвестров и сгустков в плевральной полости •• При наличии бронхиального свища — тампонада соответствующего бронха •• При неэффективности вышеперечисленных мероприятий показана ранняя декортикация лёгкого.
• Хроническая эмпиема •• Санация эмпиемы через дренаж с активной аспирацией •• При наличии бронхиального свища: то же + тампонада бронха •• При неэффективности — хирургическое лечение: репневмолиз, декортикация лёгк ого, выскабливание пиогенного слоя до фиброзной капсулы, ушивание бронхиального свища или резекция поражённого участка лёгк ого •• При туберкулёзной эмпиеме объём операции увеличивают — проводят тотальную париетальную плеврэктомию.
Осложнения • Перфорация •• В лёгочную паренхиму с образованием бронхоплевральных свищей •• Через грудную клетку со скоплением гноя в мягких тканях грудной стенки • Септикопиемия • Вторичные бронхоэктазии • Амилоидоз.
Прогноз при своевременном лечении благоприятный, при хронической эмпиеме может быть неблагоприятным.
Cинонимы • Гнойный плеврит • Пиоторакс.