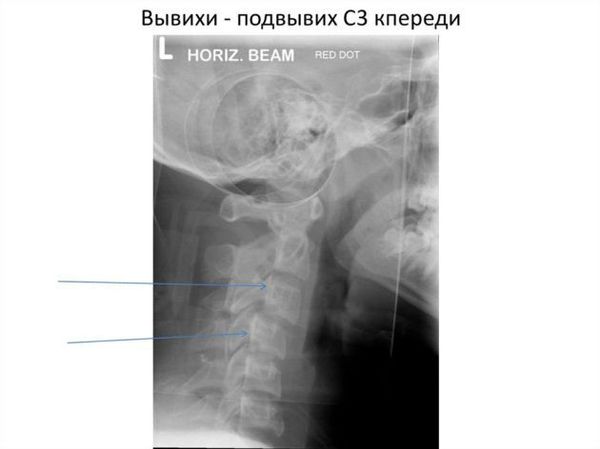
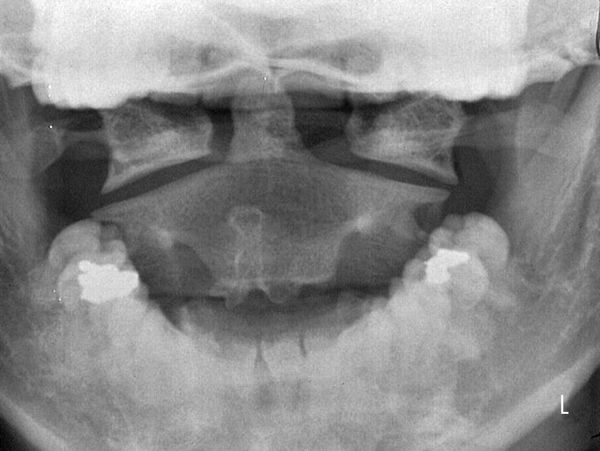
подвывих шейного позвонка у ребенка код по мкб
Переломы шейного отдела позвоночника. Спинальные травмы
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клинические формы спинальной травмы базируются на оценке характера повреждений спинного мозга и дополняются оценкой повреждения окружающих его оболочек и структур.
По первому критерию выделяют:
Повреждения спинного мозга могут быть прямыми, при которых возникают сотрясение, разрыв или интрамедуллярное кровоизлияние, и непрямыми, обусловленными сдавлениями извне или нарушением кровоснабжения вплоть до развития инфаркта.
Спинальные травмы могут осложняться внутренней и наружной ликвореей.
Внутренняя ликворея развивается при отрыве корешков и нарушении целостности твердой оболочки спинного мозга.
Наружная ликворея обычно наблюдается при проникающих ранениях спинного мозга и опасна развитием инфекции.
Диагностика
Лечение
5. Полиионные растворы (дисоль, трисоль, хлосоль, ацесоль)
Информация
Источники и литература
Информация
Сотрудники кафедры скорой и неотложной медицинской помощи, внутренних болезней №2 Казахского национального медицинского университета им. С.Д. Асфендиярова: к.м.н, доцент Воднев В.П.; к.м.н., доцент Дюсембаев Б.К.; к.м.н., доцент Ахметова Г.Д.; к.м.н., доцент Бедельбаева Г.Г.; Альмухамбетов М.К.; Ложкин А.А.; Маденов Н.Н.
Заведующий кафедрой неотложной медицины Алматинского государственного института усовершенствования врачей – к.м.н., доцент Рахимбаев Р.С.
Сотрудники кафедры неотложной медицины Алматинского государственного института усовершенствования врачей: к.м.н., доцент Силачев Ю.Я.; Волкова Н.В.; Хайрулин Р.З.; Седенко В.А.
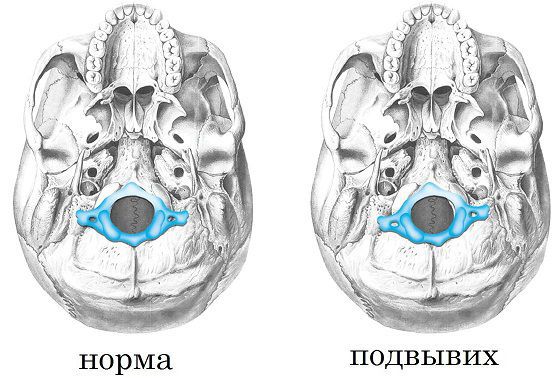
Вывих шейного позвонка
Рубрика МКБ-10: S13.1
Содержание
Определение и общие сведения [ править ]
Синонимы: атлантозатылочный вывих
Этиология и патогенез [ править ]
Клинические проявления [ править ]
Атлантозатылочная дислокация может не вызывать никаких неврологических нарушений, поэтому её следует исключать во всех случаях значительной травмы. При бульбоцервикальной диссоциации могут быть нарушения функции нижних черепно-мозговых нервов как с признаками повреждения спинного мозга, так и без них. Если наступает нарастание неврологического дефицита после наложения вытяжения, следует немедленно повторить боковые шейные спондилограммы.
Вывих шейного позвонка: Диагностика [ править ]
Рентгенологические признаки нестабильности верхнешейного отдела позвоночника: cмещение затылочных мыщелков относительно суставных поверхностей атланта (атлантозатылочный вывих).
Дифференциальный диагноз [ править ]
Вывих шейного позвонка: Лечение [ править ]
Иммобилизация, репозиция смещенных позвонков и восстановление нарушенных функций спинного мозга. В шейном отделе спинного мозга чрезвычайно важен каждый сегмент. Если выявлены клинические признаки повреждения спинного мозга или рентгенологические признаки нестабильного повреждения позвоночника, больного немедленно помещают на скелетное вытяжение за теменные бугры с грузом 1—1,5 кг. Метилпреднизолон улучшает результаты лечения спинномозговых травм. Препарат вводят в дозе 30 мг/кг в/в струйно медленно (в течение 1 ч), в последующие 23 ч — инфузия со скоростью 5,4 мг/кг/ч. Нарастание неврологической симптоматики (например, повышение порога чувствительности) — показание к экстренной МРТ спинного мозга и, возможно, к хирургическому вмешательству.
Профилактика [ править ]
Прочее [ править ]
Атлантоаксиальная дислокация характеризуется меньшей, по сравнению с атлантозатылочной дислокацией, частотой развития тяжёлых осложнений и смертельных исходов.
Варианты: ротационная (обычно встречается у детей после падений и незначительной травмы) и передняя (более опасная).
Атлантоаксиальный ротационный подвывих может произойти спонтанно, после значительной или небольшой травмы. Если поперечная связка не повреждена, происходит только ротация без переднего смещения. При несостоятельности поперечной связки также может быть переднее смещение, что в большей степени чревато повреждением неврологических структур. Смещение кзади встречается редко.
Неврологический дефицит наблюдается редко. Возможные проявления включают кривошею (характерно положение головы с наклоном примерно на 20° набок, поворотом на 20° в сторону и небольшим сгибанием) и ограничение подвижности шеи.
Рентгенография зубовидного отростка через рот позволяет выявить асимметрию атлантоаксиальных суставов, при этом боковая масса CI, которая расположена ближе, выглядит больше и ближе к средней линии, чем другие. Остистый отросток CII наклонён в одну сторону и повёрнут в другую (это может быть при кривошее любой этиологии). КТ показывает поворот атланта относительно CII. МРТ позволяет оценить состоятельность поперечной связки.
Подвывих можно вправить осторожным вытяжением (у детей начинают с груза 3,5-4 кг, который постепенно увеличивают до 8 кг в течение нескольких дней; у взрослых начинают с 8 кг и постепенно увеличивают до 10 кг). Если подвывих существует менее 3 мес, можно попробовать лечение с помощью гало-аппарата на срок 3 мес. Если подвывих существует дольше или наступил рецидив после иммобилизации в гало-аппарате, показан хирургический артродез после 2-3 нед вытяжения, во время которых пытаются достичь полного вправления. Обычно осуществляют спондилодез CI и CII (если нет других переломов).
Передняя атлантоаксиальная дислокация
У трети пациентов с такой патологией выявляют грубый неврологический дефицит, или они умирают. КТ и МРТ проводят для оценки состояния поперечной связки. Переломы с неповреждённой поперечной связкой можно лечить с помощью шейных головодержателей; спондилодез показан при повреждении поперечной связки или при невправимом подвывихе.
Источники (ссылки) [ править ]
Дополнительная литература (рекомендуемая) [ править ]
1. Cooper, Paul R. (ed.). Management of Posttraumatic Spinal Instability. Park Ridge, Ill.: American Association of Neurological Surgeons, 1990.
2. Greenberg, J. (ed.). Handbook of Head and Spine Trauma. New York: Marcel Dekker, 1993.
Ротационный подвывих атланта: как распознать и как вылечить?
В результате физического воздействия на шейный отдел возникает ротационный подвывих атланта. Что это за заболевание? По каким признакам его распознают врачи? Какие эффективные методы лечения предлагает нам современная медицина?
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Первый позвонок шейного отдела называют атлантом. Поэтому при его вывихе целесообразно говорить о подвывихе атланта. Подобная травма появляется, как результат физического воздействия, как прямого, так и непрямого. Еще одна причина деформации позвонка – непроизвольное мышечное сокращение. Люди сталкиваются с подвывихом, когда неудачно ныряют в воду или после ДТП. Не только взрослые подвержены этому недугу, но и новорожденные дети. Они получают этот дефект при прохождении по тесным родовым путям. Груднички тоже могут столкнуться с такой проблемой, в основном, по причине того, что родители неправильно держат их на руках. Голова малыша должна иметь постоянную поддержку.
Какие существуют разновидности подвывиха?
В медицине выделяют несколько вариантов подвывиха. Критерий деления – степень смещения атланта (или первого позвонка в шейном отделе). В соответствии с ним выделяют следующие травмы:
Как распознать травму?
В результате сдвига атланта он принимает несвойственное позвонку положение. Это приводит к ограничению движения шеей. Голова непроизвольно наклоняется в сторону, что противоположна вывиху. Если человек захочет повернуть её в другом направлении, сделать это у него не получится. Причина состоит и в потере атлантоаксиальным суставом своей подвижности, и в постоянном напряжении мышц шеи. Они не расслабляются и в таком состоянии выглядят, как валик. Мягкие ткани отекают.
Если у вас диагностирован подвывих шейного отдела, будьте бдительны: в некоторых ситуациях это приводит к проблемам со спинным мозгом, хотя очень редко. Позвоночный канал деформируется. Основная причина – нестабильность шейных позвонков. Помимо спинного мозга может пострадать артерия, которая питает мозг. К болевым ощущениям в шейном отделе добавляются головные боли, начинает кружиться голова, возможна потеря сознания.
Что делать пациенту с подвывихом?
Если вы подозреваете, что у вас подвывих, обратитесь к врачу, причем как можно быстрее. Несвоевременное обращение за специализированной медицинской помощью приводит к негативным последствиям, в числе которых усугубление ситуации и стремительное ухудшение здоровья. Врачи диагностируют травму следующим образом:
Если на лицо ЧМТ, помимо МРТ специалист отправляет на допплерографию, ангиографию. Цель обследований – выявить повреждения сосудов или их отсутствие.
Как лечат подвывих?
Существует несколько способов вернуть позвонок в шейном отделе в исходную позицию. Основными методами восстановления сустава являются тракция (вытягивание) и деротация (возвращение сустава в первоначальное положение).
Сколько времени займет лечение, зависит от степени смещения. Поставить позвонок на место можно за 1 раз – такая терапия называется одномоментной. Иногда требуется несколько сеансов – вытягивание шеи будет постепенным. Некоторые врачи в рамках терапии используют петлю Глиссона.
По окончании подобных манипуляций больного вторично отправляют делать рентген. Нужно быть уверенным, что все суставы встали на место. Кроме физического воздействия для лечения подвывиха используют медикаменты (анальгетики, миорелаксанты).
Если врач диагностировал черепно-мозговую травму, чтоб снизить давление внутри черепа и нормализовать кровообращение в мозгу, он выписывает все витамины группы В.
Что такое подвывих позвонка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мажейко Л. И., невролога со стажем в 40 лет.
Определение болезни. Причины заболевания
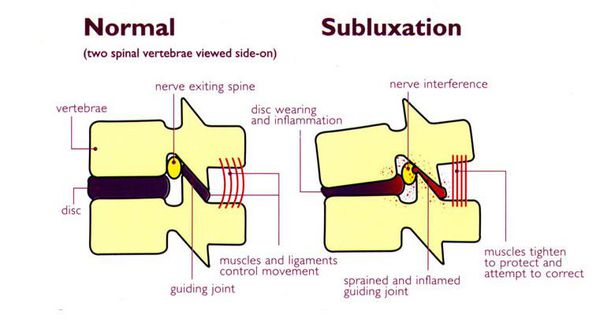
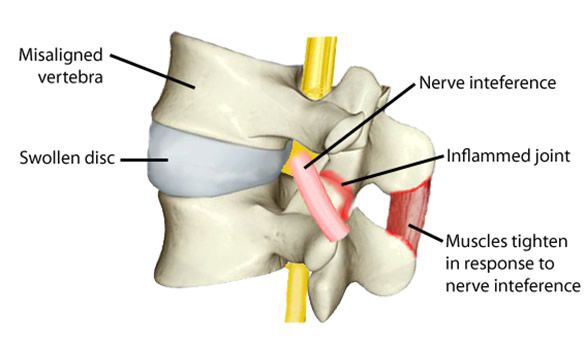
Подвывих позвонка — это патологическое смещение одного позвонка по отношению к другому, при котором сохраняется контакт суставных поверхностей позвонков. Подвывих — это неполный вывих. При вывихе, в отличие от подвывиха, происходит полная утрата контакта суставных поверхностей, что приводит к невозможности движения.
Краткое содержание статьи — в видео:
Подвывихам чаще всего подвержены позвонки шейного отдела, реже — поясничного и грудного. В верхне-шейном отделе позвоночника между позвонками межпозвонковых дисков нет. Затылочная кость и два верхних позвонка (атлант и аксис) соединены только связками, менее устойчивыми к механической травме, чем лежащие ниже позвонки, которые прочно соединены хрящевыми шайбами — дисками. Из-за этих анатомических особенностей возникают подвывихи атланта, которые встречаются чаще других подвывихов.
Причины подвывихов шейных позвонков:
Причинами подвывихов поясничных позвонков являются:
Симптомы подвывиха позвонка
Симптомы острых подвывихов шейных позвонков вследствие травмы:
Гораздо чаще встречаются застарелые не диагностированные ранее подвывихи позвонков.
Если подвывих позвонка связан с патологией диска, то боли в пояснице развиваются постепенно. Усиливаются при длительном стоянии, наклонах, при переносе тяжестей. Боль отдает в крестец, копчик, в область таза и нижних конечностей. При осмотре выявляется выраженное напряжение (контрактура) поясничных мышц в виде ограничения наклона туловища вперед. Контрактура задней группы мышц бедра приводит к сгибанию ног в тазобедренном и коленном суставах. Возможно изменение походки.
Патогенез подвывиха позвонка
Подвывихи шейных позвонков возникают при падении вниз головой. Действуют силы форсированного вращения позвоночника с одновременным сгибанием шеи кпереди и отклонением в сторону. Повреждаются связки, в итоге возникает подвывих позвонка (в тяжелых случаях — вывих).
В результате действия травмирующей силы при автокатастрофах, когда шея резко сгибается и разгибается, повреждается связочный аппарат и возникает подвывих шейных позвонков. Из-за особенности строения суставных площадок позвонков шейного отдела, когда связки разрываются, позвонок соскальзывает вперед или назад. Это так называемая хлыстовая травма. [5]
Некоординированное движение атланта по отношению ко второму позвонку или к мыщелкам затылочной кости наблюдается во время прохождения плода по родовым путям при стремительных родах, стимуляции родовой деятельности, надавливании роженице на живот, наложении акушерских щипцов, при извлечении плода путем кесарева сечения. При прохождении родовых путей на шейный отдел позвоночника плода действуют силы сжатия, сгибания и с одновременным вращением, в результате наиболее часто возникают ротационные и передние подвывихи атланта. При кесаревом сечении на связки позвоночника действуют силы растяжения и вращения, также приводящие к растяжению или надрыву связок и подвывихам позвонков, чаще атланта. [5]
В результате смещения позвонка происходит сильный мышечный спазм в шее, который препятствует дальнейшему его смещению. Этот спазм мышц сохраняется в течение всего периода, пока позвонок находится не на месте, и является причиной пережатия сосудов и нервных элементов.
Некоординированное движение шеей или головой у людей со слабыми шейными мышцами, низким мышечным тонусом или при врожденной гипермобильности суставов при сильном боковом наклоне головы сопровождается размыканием суставных поверхностей атланта и аксиса и ущемлением суставной капсулы вследствие болезненного спазма прилегающей группы шейных мышц. [8]
Механизм ротационного подвывиха атланта при воспалительном процессе в боковом атлантоаксиальном суставе связан с накоплением воспалительной жидкости. Это наблюдается при болезни Гризеля, причина которой — переход инфекции из носоглотки на боковой атлантоаксиальный сустав.
При ревматоидном артрите воспаление синовиальной оболочки атлантоаксиальных суставов вызывает ослабление поперечной связки, фиксирующей атлант к зубовидному отростку второго шейного позвонка, формируется передний подвывих атланта.
При системном поражении соединительной ткани вследствие растянутости связочного аппарата и слабости шейных мышц подвывихи шейных позвонков обнаруживаются при сгибании или разгибании шеи в виде чрезмерного смещения тела позвонка вперед или назад. [9]
Подвывихи шейных позвонков приводят к осложнениям в виде ущемления нервных корешков, спазма позвоночных артерий, вследствие которых развиваются боли и другие неврологические осложнения.
Действие сил при травме поясничных позвонков по типу сгибательно-вращательного механизма приводит к разрыву связок, перелому суставного отростка или дуги и формированию подвывиха или переломо-подвывиха позвонка. Происходит компрессия спинного мозга или его корешков. Аналогичный механизм травмы шейно-грудного перехода приводит к сдавлению плечевого сплетения и сосудов, питающих верхние конечности, с нарушением их функции.
Классификация и стадии развития подвывиха позвонка
2. По типу смещения:
3. По стадиям заболевания:
Осложнения подвывиха позвонка
Подвывихи позвонков часто дают осложнения со стороны нервной системы вследствие сдавления сосудов, нервных корешков и спинного мозга. Раздражение или сдавление позвоночной артерии при подвывихах шейных позвонков дает приступы головных болей, головокружение, сердцебиение, ухудшение зрения в виде потери четкости изображения, звон в ушах, полуобморочные состояния, помутнение сознания, нарушения внимания, ухудшение памяти. Все это обычно сопровождается хронической усталостью, нарушением сна. [11]
В детском возрасте у ребенка с подвывихом шейного позвонка часто наблюдаются:
При подвывихах позвонков поясничного отдела может сдавливаться спинной мозг и корешки, а также возникать парезы ног и нарушения функции органов таза.
Диагностика подвывиха позвонка
Рентгенологическое исследование является основным методом диагностики. Шейный отдел позвоночника исследуется в пяти проекциях:
Этот стандарт исследования минимизирует возможность ошибок диагностики, так как подвывих иногда выявляется только на функциональных снимках. Исследование шейного отдела позвоночника в двух или трех стандартных проекциях не дает достаточной информации, чтобы диагностировать подвывих атланта, который часто остается нераспознанным. [4]
Для исследования грудного и поясничного отдела используются переднезадняя и боковая проекции, включая снимок со сгибанием и разгибанием. В ряде случаев дополнительно проводится МРТ или КТ позвоночника, при осложнениях — электромиография и ультразвуковое исследование сосудов головного мозга. [12]
Лечение подвывиха позвонка
При подвывихах позвонков, возникших в результате травмы, подвывих вправляют вручную одномоментно или вытягивают позвоночник с последующим наложением жесткого воротника или гипсовой повязки. Если консервативное лечение оказывается неэффективным, делают операцию — вправляют и фиксируют позвонки с помощью металлоконструкции. [14] [16] Затем назначается физиотерапия, массаж, ЛФК.
При застарелых подвывихах лечебные мероприятия направлены на снятие мышечного спазма и устранение болевого синдрома: медикаментозное лечение, физиотерапия, остеопатия, массаж, иглоукалывание. В некоторых случаях рекомендуется ношение корсета.
Нарастающая неврологическая симптоматика при застарелых подвывихах позвонков свидетельствует о нестабильности позвоночника. В этих случаях прибегают к оперативному лечению, целью которого является устранение компрессии сосудов и нервных элементов. Большинство операций предполагает наложение металлоконструкций. В послеоперационном периоде лечебные мероприятия направлены на восстановление полноценного кровообращения и функции нервных элементов с помощью массажа, физиотерапевтических процедур, водо- и грязелечения.
Прогноз. Профилактика
При травматических подвывихах прогноз большей частью благоприятный и зависит в основном от того, насколько удается воссоздать нормальные анатомические соотношения между травмированными элементами позвонков. Хорошо проведенное оперативное вмешательство и полноценное восстановительное лечение становятся залогом полного выздоровления.
При застарелых подвывихах обычно факт подвывиха не устанавливается в момент травмы, поэтому для застарелых подвывихов не характерно своевременное обращение. Тогда, по мере нарастания болей и неврологических симптомов решающее значение имеет правильная диагностика подвывиха и проведение соответствующего лечения.
Профилактикой неврологических осложнений при подвывихах является своевременное обращение за медицинской помощью. Соблюдение рекомендаций врачей-специалистов, направленных на снятие мышечного спазма, укрепление мышечного корсета, улучшение кровообращения и избегание физических перегрузок также делает прогноз благоприятным.
Травматические вывихи у детей
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Вывих — стойкое смещение суставных концов костей по отношению друг к другу с частичным (неполный вывих, подвывих) или полным (вывих) нарушением соприкосновения суставных поверхностей [1].
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| S43.0 | Вывих плечевого сустава | 79.71 79.81 | Закрытая репозиция вывиха плеча Открытое вправление вывиха плеча |
| S53.0 | Вывих головки лучевой кости | 79.72 79.82 | Закрытая репозиция вывиха локтя Открытое вправление предплечья |
| S53.1 | Вывих в локтевом суставе неуточненный | 79.72 79.82 | Закрытая репозиция вывиха локтя Открытое вправление предплечья |
| S73.0 | Вывих бедра | 79.75 79.85 | Закрытая репозиция вывиха бедра Открытое вправление вывиха бедра |
| S83.0 | Вывих надколенника | 79.76 79.86 | Закрытая репозиция вывиха колена Открытое вправление вывиха голени |
| S83.1 | Вывих коленного сустава | 79.76 79.86 | Закрытая репозиция вывиха колена Открытое вправление вывиха голени |
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи скорой помощи, врачи общей практики, педиатры, детские травматологи-ортопеды, хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация [ 2 ]:
Травматические вывихи плеча:
· Неосложненные вывихи;
· Осложненные вывихи;
− открытые;
− с повреждением сосудисто-нервного пучка;
− с разрывом сухожилий;
− переломовывихи.
Вывих костей предплечья:
· вывих обеих костей предплечья;
· изолированный вывих лучевой кости или подвывих головки лучевой кости;
· изолированный вывих локтевой кости;
· переломовывихи.
В зависимости от положения головки плеча различаются вывихи:
· передние;
· задние;
· нижние.
Вывих бедренной кости:
· задневерхний, или подвздошный;
· задненижний, или седалищный;
· передненижний, или запирательный;
· передневерхний, или надлонный.
Вывих костей коленного сустава
Вывих голени:
· передний вывих большеберцовой кости;
· задний вывих коленного сустава;
· наружный и внутренний вывих большеберцовой кости.
Вывих надколенника:
· боковые вывихи;
· торсионные вывихи;
· вывихи с внедрением в суставную щель.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ [1,2]
Диагностические критерии:
Жалобы:
· боли;
· ограничение движений в суставе (суставах).
В анамнезе: наличие механической травмы.
Физикальное обследование:
При осмотре:
· ограничение движения в суставе;
· вынужденное положение конечности;
· отек в области пораженного сустава;
· кровоизлияние в окружающие ткани в области сустава;
· укорочение конечности;
· свисание кисти (при повреждении лучевого нерва);
· отсутствие активного разгибания и отведения 1 пальца (при повреждении лучевого нерва).
При пальпации:
· болезненность в области сустава;
· боль, усиливающаяся при осевой нагрузке;
· почти полное отсутствие активных и пассивных движений в суставе с пружинящим сопротивлением при насильственной попытке движений в суставе;
Лабораторные исследования: нет.
Инструментальные исследования: рентгенография в зависимости от пораженного сустава:
· Рентгенография локтевого сустава (2 проекции);
· Рентгенография плечевого сустава (2 проекции);
· Рентгенография костей таза и тазобедренных суставов;
· Рентгенография тазобедренного сустава;
· Рентгенография коленного сустава (2 проекции).
Диагностический алгоритм
Диагностика (скорая помощь)
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ [5]
Диагностические мероприятия:
· определить поражённый сегмент;
· при открытых вывихах наложение жгута и асептической повязки;
· иммобилизовать поражённый сегмент;
· обезболить.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [2]
Диагностические критерии: см. амбулаторный уровень
Диагностический алгоритм: см. амбулаторный уровень
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· коагулограмма (длительность кровотечения и время свертывания, протромбин, фибриноген, реакция адгезии и агрегации тромбоцитов);
· определение группы крови;
· определение резус фактора;
· рентгенография пораженных суставов в 2х проекциях;
· исследование кала на яйца гельминтов;
Перечень дополнительных диагностических мероприятий:
· биохимический анализ крови (общий белок, аланинаминотрансфераза, общий холестерин, билирубин, прямой билирубин, креатинин, мочевина, глюкоза, калий, натрий, фосфор, кальций, хлор);
· КТ – для детального изучения патологических изменений костных структур;
· МРТ – для детального изучения патологических изменений в мягких тканях;
· ЭКГ – при патологии сердечно-сосудистой системы.
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Ванкомицин (Vancomycin) |
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Лидокаин (Lidocaine) |
| Линкомицин (Lincomycin) |
| Парацетамол (Paracetamol) |
| Прокаин (Procaine) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ [1,2]
Тактика лечения [5]: предусмотрено консервативное лечение.
Немедикаментозное лечение: нет.
Медикаментозное лечение
Перечень основных лекарственных средств:
Обезболивание ненаркотическими и наркотическими анальгетиками:
· Тримеперидин
· Трамадол
· Парацетамол
· Ибупрофен
Перечень дополнительных лекарственных средств:
· Кеторолак
Таблица сравнения препаратов:
Другие виды лечения:
· наложение иммобилизационных шин.
Показания для консультации специалистов: нет.
Профилактические мероприятия:
· обезболивание;
· транспортная иммобилизация.
Мониторинг состояния пациента:
| Дата посещения | Диагноз | Манипуляции | Осложнения |
| 04.04.2016 (образец) | вывих (образец) | Транспортная иммобилизация шиной Крамера (образец) | Нет (образец) |
Индикаторы эффективности лечения:
· восстановление объёма движений в суставах;
· восстановление опорно-динамической функции;
· купирование болевого синдрома, улучшения качества жизни.
Лечение (скорая помощь)
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ [5]
Медикаментозное лечение
Обезболивание наркотические и ненаркотические анальгетики:
· Кетопрофен
· Тримеперидин
· Трамадол
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [2]
Тактика лечения: на данном этапе есть необходимость в хирургическом вмешательстве.
Немедикаментозное лечение;
Режим 1 – постельный режим;
Режим 2 – ходьба с помощью костылей с передвижением в пределах палаты;
Режим 3 – ходьба с помощью костылей или трости с передвижением по коридору и выход на улицу.
Диета – №15.
Медикаментозное лечение
Перечень основных лекарственных средств:
Обезболивание ненаркотическими и наркотическими анальгетиками:
· Тримепередин;
· Трамадол;
· Парацетамол;
· Ибупрофен.
Перечень дополнительных лекарственных средств:
· Кеторолак;
· Кетопрофен.
Таблица сравнения препаратов:
Таблица 2. Лекарственные средства, применяемые (за исключением анестезиологического сопровождения):
Хирургическое вмешательство: см.приложение 1.
Другие виды лечения:
· перевязки;
· ЛФК (разработка суставов).
Показания для консультации специалистов:
· консультация педиатра/ВОП – при сопутствующей соматической патологии;
· консультация кардиолога – при болях в области сердца и наличии изменений на ЭКГ;
· консультация психолога – при наличии изменений в психологическом статусе;
· консультация эндокринолога – при наличии эндокринной патологии;
· консультация анестезиолога – с целью предоперационной подготовки;
· консультация оториноларинголога – с целью выявления и санации хронических очагов инфекции;
· консультация стоматолога – с целью выявления и санации хронических очагов инфекции;
· консультация нейрохирурга – при повреждении нерва и сочетанной травме головного мозга;
· консультация хирурга – при сочетанной травме живота;
· консультация ангиохирурга – при сопутствующем повреждении сосудов;
· консультация уролога – при повреждении органов мочеполовой системы.
Показания для перевода в отделение интенсивной терапии и реанимации:
· угнетение сознания;
· резкое нарушение жизненно важных функций: гемодинамики, дыхания, глотания, вне зависимости от состояния сознания;
· не купируемый эпилептический статус или повторные судорожные припадки.
Индикаторы эффективности лечения:
· восстановление объёма движений в суставах;
· восстановление опорно-динамической функции;
· купирование болевого синдрома, улучшения качества жизни.
Медицинская реабилитация
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· наличие вывиха;
· ограничение объёма движений в суставе;
· болевой синдром;
· нарушение функций конечности;
Информация
Источники и литература
Информация
| ВОП – врач общей практики ОАК –общий анализ крови ОАМ –общий анализ мочи | |
| ЭКГ – | электрокардиография |
| КП – | клинический протокол |
| ЛФК – | лечебная физическая культура |
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
1) Харамов Исамдун Каудунович – кандидат медицинских наук, руководитель центра ортопедии УК «Аксай» РГП на ПХВ «Казахского Национального медицинского университета имени С. Д. Асфендиярова».
| МКБ-9 | |
| Код | Название |
| 79.71 79.81 | Закрытая репозиция вывиха плеча Открытое вправление вывиха плеча |
| 79.72 79.82 | Закрытая репозиция вывиха локтя Открытое вправление предплечья |
| 79.72 79.82 | Закрытая репозиция вывиха локтя Открытое вправление предплечья |
| 79.75 79.85 | Закрытая репозиция вывиха бедра Открытое вправление вывиха бедра |
| 79.76 79.86 | Закрытая репозиция вывиха колена Открытое вправление вывиха голени |
| 79.76 79.86 | Закрытая репозиция вывиха колена Открытое вправление вывиха голени |
I. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ:
1. Цель проведения вмешательства: устранение вывиха сустава (суставов).
2. Показания для проведения вмешательства: вывих сустава (суставов).
Противопоказания к вмешательству: сопутствующие заболевания в стадии декомпенсации.
3. Перечень основных диагностических мероприятий:
· Общий анализ крови;
· Исследование мочи общеклиническое (общий анализ мочи);
· Рентгенография в зависимости от пораженного сустава;
· Рентгенография локтевого сустава;
· Рентгенография плечевого сустава;
· Рентгенография костей таза и тазобедренных суставов;
· Рентгенография тазобедренного сустава;
· Рентгенография коленного сустава (2 проекции);
· Определение времени кровотечения;
· Определение времени свертывания крови;
· Определение резус-фактора крови;
· Определение группы крови по системе ABO стандартными сыворотками.
Перечень дополнительных диагностических мероприятий:
· коагулограмма (протромбин, фибриноген, реакция адгезии и агрегации тромбоцитов);
· биохимический анализ крови (общий белок, аланинаминотрансфераза, общий холестерин, билирубин, прямой билирубин, креатинин, мочевина, глюкоза, калий, натрий, фосфор, кальций, хлор);
· КТ (для детального изучения патологических изменений костных структур, позволяющая уточнить диагноз, установить выраженность патологических изменений и наблюдать за динамикой процесса, планирование операций и будущего лечения.);
· МРТ (для выявления изменений в мягких тканях);
· ЭКГ.
4. Методика проведения процедуры/вмешательства: после выполнения предоперационной подготовки, выполнения всех диагностических мероприятий выполняется один из выше перечисленных методов оперативного лечения. Основным методом лечения являются различные способы (закрытые вправления вывихов суставов, открытые вправления вывихов сустава) зависит от типа и характера вывиха, от опыта травматолога [3,5,6,7,8,9,10,11].
5. Индикаторы эффективности лечения:
· восстановление объёма движений в суставах;
· восстановление опорно-динамической функции;
· купирование болевого синдрома, улучшения качества жизни;
· анатомическое сопоставление суставных поверхностей.