тендовагинит ахиллова сухожилия код по мкб 10
Энтезопатии нижней конечности, исключая стопу (M76)
[код локализации см. выше]
Примечание. Описательные термины «бурсит», «капсулит» и «тендинит» часто применяются без четкой дифференциации для различных нарушений периферических связок или прикреплений мышц; большинство этих состояний собраны вместе под термином «энтезопатии», являющимся общим для повреждений этих локализаций.
Исключен: бурсит вследствие нагрузки, перегрузки и давления (M70.-)
Синдром передней большеберцовой мышцы
Тендинит задней большеберцовой мышцы
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
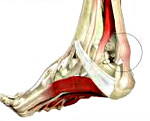
Тендинит пяточного (ахиллова) сухожилия
Рубрика МКБ-10: M76.6
Содержание
Определение и общие сведения [ править ]
Заболевания ахиллова сухожилия относят к категории наиболее часто встречающихся среди спортсменов патологий. Отмечая их широкую распространенность, различные авторы указывают, что они составляют от 6,5 до 18% общего числа патологических состояний опорно-двигательной системы при занятиях спортом.
Если раньше заболевания ахиллова сухожилия встречались сравнительно редко, то в течение последних десятилетий отмечают рост количества пациентов с этим видом патологии. В работах, посвященных этой теме, приводят данные, указывающие, что заболевания ахиллова сухожилия развиваются преимущественно у лиц, занимающихся спортом, прежде всего легкой атлетикой (бег на средние и длинные дистанции, прыжки в длину и высоту).
Этиология и патогенез [ править ]
Причины возникновения заболеваний ахиллова сухожилия у спортсменов многообразны, их можно условно разделить на три группы:
• К первой группе причин относят анатомические факторы, оказывающие влияние на функционирование ахиллова сухожилия при физических нагрузках.
• Особое место в возникновении патологических состояний ахиллова сухожилия у спортсменов принадлежит недостаткам, связанным с нерационально организованным тренировочным процессом.
• Не менее важную роль в развитии этой патологии отводят издержкам, касающимся плохо подобранной обуви и покрытия, на котором проводят занятия.
Среди анатомических факторов прежде всего следует выделить особенности кровоснабжения ахиллова сухожилия:
• Часть сухожилия, подвергающаяся наибольшим нагрузкам (на расстоянии 4-6 см от места прикрепления), кровоснабжается особенно плохо. Этот участок сухожилия имеет внесосудистую трофику, в осуществлении которой главная роль принадлежит нормально функционирующему паратенону.
• При высоких физических нагрузках, сопровождающих занятия спортом, необходимы определенные биомеханические условия. Соблюдение этих условий возможно только при оптимальном функционировании всех смежных с ахилловым сухожилием элементов костно-мышечной системы.
Клинические проявления [ править ]
Клинически в начальном периоде заболевания по обеим сторонам сухожилия появляются припухлость околосухожильной клетчатки и болезненность в этой же области, усиливающаяся при напряжении икроножной мышцы и нагрузке на передний отдел стопы. Нередко при пальпации по ходу сухожилия определяют крепитацию и наличие мягких узелков. Это явление связано с образованием вокруг ахиллова сухожилия экссудата, содержащего фибриноген, и локальным отложением фибрина в паратеноне. В случае продолжения нагрузок или отсутствия лечения острый воспалительный процесс переходит в хронический.
Воспалительный процесс в подкожной синовиальной сумке возникает значительно реже и развивается обычно от трения заднего контура обуви вследствие его неправильной формы. При этом болезненную припухлость, иногда с флюктуацией, определяют у дистального отдела сухожилия. Воспалительные изменения данной локализации могут быть как острыми, так и хроническими.
Нередко клинические проявления заболеваний ахиллова сухожилия не столь однозначны и носят более сложный характер. Это связано с одновременным вовлечением в патологический процесс паратенона, сухожилия и его синовиальной сумки. В связи с этим порой невозможно, используя только клинические данные, точно определить природу патологического процесса и его распространенность. Стремление к более детальной диагностике патологии привело к внедрению дополнительных методов исследования.
Тендинит пяточного (ахиллова) сухожилия: Диагностика [ править ]
Лабораторные и инструментальные исследования
При рентгенографии, выполняемой в «мягком» режиме, при заболеваниях ахиллова сухожилия нередко удается выявить снижение интенсивности тени треугольника Кагера и деформацию его контуров. Иногда при этом можно отметить наличие признаков оссификации сухожильной ткани.
При ахиллоталярном синдроме рентгенологическое обследование позволяет выявить патологическую функциональную перестройку заднего отростка таранной кости, выражающуюся в его увеличении, неравномерности контуров с линейным разрежением костной структуры в области основания, что часто сочетается с оссификацией заднего отдела капсулы голеностопного сустава.
При атипичном течении заболеваний ахиллова сухожилия для исключения сопутствующей костной и мягкотканной патологии целесообразно выполнение КТ. Как правило, удается выявить увеличение диаметра сухожилия, нечеткость и размытость его контуров с участками различной плотности (в среднем 68,8±6,6 Н). Еще более велика диагностическая ценность МРТ.
Таким образом, рентгенологическое исследование имеет большое диагностическое значение и показано всем больным с заболеваниями ахиллова сухожилия.
Наиболее информативна при заболеваниях ахиллова сухожилия ультразвуковая диагностика.
• При паратеноните ультразвуковая картина характеризуется значительным утолщением паратенона, вследствие чего происходит увеличение расстояния между кожей и сухожилием. Обычно структура самого сухожилия остается гомогенной.
• Ахиллобурситу присуще наличие гипоэхогенной округлой тени в области прикрепления ахиллова сухожилия к пяточной кости.
• У больных с тендинитом при УЗИ удается выявить изменения в виде увеличения диаметра и нарушения гомогенности сухожилия, наличия зон гипоэхогенности, снижения дифференцированности его волокнистой структуры и утолщения паратенона.
В целом только совокупность клинических признаков и инструментальных методов диагностики позволяет судить о характере, распространенности и стадии патологического процесса и вместе с тем имеет решающее значение при выборе наиболее оптимальной лечебной тактики.
Дифференциальный диагноз [ править ]
В плане дифференциальной диагностики при заболеваниях ахиллова сухожилия следует исключать патологию со стороны заднего отдела таранной кости, стенозирующий теносиновит сухожилия длинного сгибателя I пальца, патологические изменения со стороны длинной и короткой малоберцовой мышц, наличие сопутствующих специфических инфекционных заболеваний, системной патологии соединительной ткани и нарушения липидного обмена.
Тендинит пяточного (ахиллова) сухожилия: Лечение [ править ]
В течение последних десятилетий происходит изменение соотношения острых и хронических заболеваний ахиллова сухожилия в сторону увеличения последних.
Это связано со значительным ростом спортивных нагрузок в целях достижения высоких результатов, а также с несвоевременной диагностикой и неадекватной терапией. Данные обстоятельства ведут ко все большему увеличению удельного веса хирургического метода лечения.
При определении объема оперативного вмешательства необходимо учитывать характер, локализацию и причину патологического процесса. Операции проводят в условиях обескровливания после наложения жгута в нижней трети бедра или в верхней трети голени. Выбор метода анестезии принципиального значения не имеет. Наиболее рационален латеральный доступ.
При хроническом паратеноните оперативное вмешательство заключается в тенолизе ахиллова сухожилия, тупом и остром рассечении фиброзных спаек, соединяющих паратенон с собственной фасцией голени. В тех случаях, когда отмечено сдавление рубцами n. suralis, производят его невролиз. Затем по дорсальной поверхности сухожилия рассекают паратенон с иссечением рубцово-измененных оболочек, избегая его повреждения в вентральной части, где главным образом расположены сосуды, обеспечивающие трофику сухожилия. Патогенетически обоснованным, с целью предотвращения послеоперационной гипоксии сухожильной ткани и профилактики образования спаек, считают выполнение широкой фасцио-томии. Такое оперативное вмешательство оказывает позитивное воздействие на нормализацию микроциркуляции в паратеноне, тем самым благотворно влияя на трофику сухожильной ткани и восстановление скольжения сухожилия.
Тендинит ахиллова сухожилия
Тендинит ахиллова сухожилия – это воспалительный процесс в области сухожилия икроножной и камбаловидной мышц. Протекает остро или хронически. Провоцируется хроническими перегрузками или однократной чрезмерной нагрузкой на сухожилия. Проявляется болями, отеком и незначительным ограничением тыльного сгибания стопы. Диагноз выставляют на основании симптомов, данных МРТ и рентгенографии. Лечение обычно консервативное: ЛФК, физиотерапевтические процедуры. Иммобилизация требуется редко. В отдельных случаях при упорном течении показана операция.
МКБ-10
Причины
Тендинит ахиллова сухожилия чаще выявляется у спортсменов, является следствием перегрузки, неправильной техники или нарушения режима тренировок. Может диагностироваться у людей 40-60 лет после однократной интенсивной нагрузки ахиллова сухожилия (например, при попытке заняться бегом), высокая вероятность развития тендинита в таких случаях обусловлена усиливающейся с возрастом ригидностью ахиллова сухожилия и некоторым уменьшением объема движений в голеностопном суставе.
Классификация
В клинической травматологии и ортопедии различают три формы тендинита. Перитендинитом называют воспаление тканей, окружающих ахиллово сухожилие. Тендинит – воспаление собственно сухожилия, приводящее к его дегенерации. Энтезопатия – воспалительный процесс, локализующийся в области прикрепления ахиллова сухожилия к пяточной кости, может сопровождаться образованием пяточной шпоры и очагов обызвествления в ткани сухожилия. Все три формы заболевания могут протекать изолированно, наблюдаться одновременно или переходить одна в другую.
Симптомы тендинита
Заболевание развивается постепенно, вначале пациент чувствует боль в голеностопе (в области ахиллова сухожилия) только в первые минуты нагрузки или тренировки. После разминки боль уменьшается, а в покое окончательно исчезает. При пальпации области поражения появляется некоторый дискомфорт, но боли, как правило, отсутствуют. При отсутствии лечения болезнь со временем переходит в хроническую форму. В течение нескольких недель или месяцев нарастает болевой синдром. В отличие от начальной стадии, после разминки боль не уменьшается, а усиливается. Облегчения не приносит даже продолжительный отдых, некоторых пациентов боли беспокоят после ночного сна.
Многие больные отмечают боли при спуске или подъеме по лестнице либо наклонной поверхности. При осмотре выявляется напряжение икроножной мышцы, утолщение ахиллова сухожилия, местная гиперемия и локальное повышение температуры кожи в области поражения. Объем движений в голеностопном суставе несколько ограничен. При перитендините боли обычно локализуются на протяжении всего сухожилия, при тендините – на 2-6 см выше пятки, при энтезопатии – в области прикрепления сухожилия или чуть выше нее.
Диагностика
Диагноз выставляется в ходе консультации ортопеда на основании жалоб и данных внешнего осмотра. Из дополнительных методов исследования применяют рентгенографию голени и голеностопного сустава, магнитно-резонансную томографию и УЗИ голеностопного сустава. На рентгенограммах в ряде случаев определяются очаги обызвествления. При тендините они «разбросаны» по всему сухожилию, при энтезопатии локализуются преимущественно в его нижней части. Отсутствие кальцификатов не является основанием для подтверждения или опровержения диагноза тендинит.
УЗИ и МРТ – более точные методики, позволяющие детально исследовать мягкие ткани, определить очаги воспаления и участки дегенеративных изменений. Кроме того, МРТ голеностопного сустава дает возможность выявить острую стадию воспаления – на этом этапе в ткани сухожилия скапливается большое количество жидкости, однако внешний отек мало выражен или отсутствует, что затрудняет клиническую диагностику.
Лечение тендинита ахиллова сухожилия
Лечение преимущественно консервативное, проводится амбулаторно в условиях травмпункта. В острой фазе показан покой, возвышенное положение конечности и тугое бинтование на время ходьбы. В первые дни болезни следует прикладывать холод к области поражения. Для устранения болей, ликвидации воспалительного процесса и восстановления функции сухожилия пациенту назначают НПВС на срок не более 7-10 суток.
После устранения или значительного уменьшения болевого синдрома начинают занятия лечебной гимнастикой. Программа ЛФК при тендините включает в себя легкие укрепляющие и растягивающие упражнения, способствующие восстановлению сухожилия и укреплению икроножной мышцы. В последующем постепенно вводят упражнения с сопротивлением. Наряду с ЛФК для восстановления сухожилия используют физиотерапевтические процедуры: электростимуляцию, электрофорез и ультразвуковую терапию.
Применяют массаж, способствующий улучшению кровообращения, укреплению и растяжению сухожилия. При вальгусной или варусной деформации стопы больному рекомендуют носить специальные фиксаторы для голеностопного сустава. Фиксацию с использованием гипсовой повязки применяют очень редко – только при сильных постоянных болях в области сухожилия. При особенно упорном болевом синдроме иногда выполняют лечебные блокады с глюкокортикоидными препаратами. Глюкокортикоиды вводят только в окружающие ткани, инъекции в само сухожилие или место его прикрепления категорически запрещены, поскольку данные препараты могут стимулировать дегенеративные процессы и провоцировать разрыв сухожилия.
Хирургическое вмешательство показано при неэффективности консервативной терапии в течение полугода и более. Операцию проводят в плановом порядке в условиях травматологического или ортопедического отделения. Выполняют срединный разрез кожный разрез по задней поверхности голени, ахиллово сухожилие выделяют, исследуют и иссекают дегенеративно измененные ткани. Если в процессе вмешательства пришлось иссечь 50% и более от ткани ахиллова сухожилия, удаленные участки замещают сухожилием подошвенной мышцы. В послеоперационном периоде проводят иммобилизацию в течение 4-6 недель, используя ортез или гипсовую повязку. Наступать на ногу разрешают через 2-4 недели, в течение 6 недель проводят реабилитационные мероприятия.
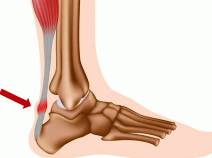
Ахиллобурсит
Ахиллобурсит – это воспаление сумки, расположенной рядом с ахилловым сухожилием. Может быть острым или хроническим, одно- или двухсторонним. Проявляется отеком по ходу ахилла, гиперемией, локальной гипертермией и болями по задней поверхности голеностопа. При остром течении отмечаются общая гипертермия, слабость, разбитость. При хронической форме повышается вероятность разрыва сухожилия. Диагноз выставляется на основании жалоб и клинической симптоматики, для уточнения причин ахиллобурсита назначаются визуализирующие и лабораторные методики. Лечение – иммобилизация, медикаментозная терапия, частичное или полное иссечение бурсы.
МКБ-10
Общие сведения
Ахиллобурсит – достаточно распространенная патология. По частоте встречаемости она занимает четвертое место среди воспалений околосуставных сумок после бурситов локтевого, коленного и плечевого суставов. Как правило, носит асептический характер, реже сопровождается накоплением гноя. Обычно поражает физически активных людей молодого и среднего возраста. Мужчины страдают чаще женщин. Острые бурситы поддаются лечению лучше хронических, редко осложняются разрывом сухожилия.
Причины ахиллобурсита
Основной причиной развития патологии является чрезмерная нагрузка на сухожилие. Реже воспаление возникает при заболеваниях суставов, экзогенном или эндогенном инфицировании. Выделяют следующие факторы, провоцирующие ахиллобурсит:
В литературе есть указания на возможность возникновения бурсита ахиллова сухожилия на фоне специфических инфекций (сифилиса, гонореи, туберкулеза и пр.), однако во врачебной практике такие случаи встречаются чрезвычайно редко. Предрасполагающими факторами, повышающими вероятность возникновения ахиллобурсита, считаются сахарный диабет, истощение, нарушения иммунитета, почечная недостаточность, алкоголизм, прием стероидных препаратов.
Патогенез
В зоне прикрепления ахилла к пяточной кости располагаются две слизистые сумки, облегчающие движения сухожилия – передняя и задняя. Передняя находится между сухожилием и костью, задняя (непостоянная) – под кожей. В норме в бурсах есть небольшое количество жидкости, обеспечивающее скольжение сухожилия при движениях. При развитии асептического воспаления количество жидкости увеличивается из-за скопления серозного отделяемого. Стенки сумки пропитываются серозной жидкостью.
При закрытой травме излишняя жидкость появляется вследствие разрыва сосудов и носит геморрагический характер. При открытых повреждениях и инфекционных очагах из-за инфицирования серозное воспаление быстро сменяется гнойным. В последующем в стенках сумки откладывается фибрин, образуются рубцовые сращения, что создает благоприятную почву для развития рецидивов.
Классификация
Заболевание классифицируется с учетом нескольких параметров:
Симптомы ахиллобурсита
Бурсит вследствие травмы или распространения инфекции развивается остро, поражается одна сторона. При ревматических заболеваниях начало постепенное, возможно двухстороннее поражение. При перегрузках вначале наблюдается острый эпизод, затем болезнь приобретает хроническое течение, иногда патология носит первично хронический характер. Пациенты предъявляют жалобы на боль в надпяточной области, усиливающуюся при движениях и давлении обуви.
При осмотре выявляется припухлость и локальная гиперемия. Вначале отек незначительный, ограниченный. В последующем его площадь увеличивается, в нижней трети голени определяется утолщение. При переднем ахиллобурсите обнаруживается припухлость веретенообразной формы с выпячиваниями по обеим сторонам ахилла. При поражении задней сумки определяется мягкое округлое или продолговатое образование над сухожилием.
При пальпации заднего ахиллобурсита резкая болезненность отмечается под сухожилием, переднего – в поверхностных тканях. Измененная область мягко-упругой консистенции, симптом флюктуации положительный. При асептическом воспалении температура кожи над пораженной зоной незначительно повышена. При инфицировании обнаруживается значительная локальная гипертермия на фоне повышения общей температуры тела, краснота распространяется на близлежащие ткани, боли усиливаются, становятся дергающими, лишающими ночного сна.
Осложнения
При хроническом течении существенно увеличивается вероятность разрыва ахиллова сухожилия. При инфекционных ахиллобурситах существует опасность распространения гнойного процесса на окружающие ткани с развитием абсцесса или флегмоны. Грозными осложнениями являются остеомиелит пяточной кости и гнойный артрит голеностопного сустава. В отдельных случаях возможна генерализация с развитием сепсиса.
Диагностика
Диагноз обычно устанавливается врачом-ортопедом. При наличии ранее выявленного ревматического заболевания диагностика осуществляется ревматологом, при признаках гнойного воспаления – хирургом. Для определения причин, вида и особенностей течения ахиллобурсита применяются следующие методики:
Диагностика обычно не представляет затруднений из-за типичной картины заболевания и поверхностного расположения сумок. Важной частью обследования является исключение поражения твердых структур и дифференцировка разных форм ахиллобурсита для составления оптимального плана лечения.
Лечение ахиллобурсита
Тактика лечения определяется формой заболевания, может консервативной или хирургической. Пациенты с асептическим бурситом на фоне небольшой травмы или перегрузки наблюдаются амбулаторно. При гнойных формах и ревматических поражениях может потребоваться госпитализация в хирургическое или ревматологическое отделение.
Консервативная терапия
Конечности обеспечивают покой. При острой форме иногда осуществляют кратковременную иммобилизацию гипсовой лонгетой. Ноге рекомендуют придавать возвышенное положение. При асептических ахиллобурситах проводят следующие лечебные мероприятия:
При неспецифических инфекционных поражениях используют антибактериальные препараты широкого спектра действия с последующей коррекцией антибиотикотерапии после определения чувствительности микроорганизмов. При специфических инфекциях проводят терапию согласно методическим рекомендациям.
Хирургическое лечение
Оперативные вмешательства показаны при гнойных ахиллобурситах, часто рецидивирующих хронических передних (глубоких) бурситах и поражениях задней (поверхностной) сумки, обусловленных деформацией Хаглунда. Выполняются:
В послеоперационном периоде назначаются антибиотики, выполняются перевязки, осуществляются реабилитационные мероприятия. Срок восстановления определяется видом ахиллобурсита и объемом вмешательства.
Прогноз
Прогноз в большинстве случаев благоприятный. Острые ахиллобурситы, как правило, полностью исчезают после блокад с гормональными препаратами, рецидивы наблюдаются редко. После оперативного лечения хронической патологии спортсмены и танцовщики возвращаются к своей профессиональной деятельности. Исход бурситов ревматической этиологии зависит от особенностей течения основного заболевания. После гнойных поражений возможно грубое рубцевание, ограничение функции.
Профилактика
Профилактические мероприятия включают ношение удобной обуви с мягким задником, своевременное лечение ревматических заболеваний, составление планов танцевальных нагрузок и персональных тренировок с учетом уровня подготовки танцовщиков или спортсменов. При травматических повреждениях, возникновении гнойных очагов необходимо как можно раньше обращаться за медицинской помощью.
Тендинит
Тендинит (код в МКБ10 № M70-M79) – заболевание, при котором в сухожилиях развивается воспалительно-дегенеративный процесс. Патологический процесс может развиться в сухожилиях мышц, которые обеспечивают движения в коленном тазобедренном, плечевом, локтевом суставах. Бывает тендинит запястий и стоп. Диагностику заболевания ревматологи Юсуповской больницы проводят с помощью новейшей аппаратуры ведущих мировых производителей.
Какой врач лечит тендинит? В Юсуповской больнице лечение тендинита проводит ревматолог. При развитии дегенеративных изменений в сухожилии возникает необходимость в выполнении оперативного вмешательства. Операции выполняют травматологи-ортопеды. Реабилитологи реализуют программу восстановительного лечения. Психологи помогают пациенту справиться с проблемой, избежать депрессии и быстрее вернуться к обычной жизни.
В большинстве случаев лечение тендинита проводится амбулаторно. Стационарное лечение пациенты с тяжёлым течением патологического процесса проходят в клинике терапии. Уровень комфорта в палатах соответствует европейским стандартам. Врачи индивидуально подходят к выбору лекарственных средств, физиотерапевтических процедур, вида массажа и гимнастических лечебных упражнений.
Тяжёлые случаи тендинита обсуждают на заседании Экспертного Совета с участием докторов и кандидатов медицинских наук, врачей высшей категории. Ведущие специалисты в области ревматологии и ортопедии коллегиально определяют тактику ведения пациента. При неэффективности консервативной терапии пациенту предлагают хирургическое лечение. Ортопеды в совершенстве владеют тактикой современных оперативных вмешательств на сухожилиях.
Тендинит сухожилий коленного сустава
Тендинит сухожилий коленного сустава (код в МКБ – 10 № М76) является следствием перенесенной травмы. Посттравматический тендинит сухожилия развивается у спортсменов, пожилых людей и лиц, занимающихся тяжёлым физическим трудом. Провоцирующим фактором коленного тендинита являются постоянные прыжки на твёрдом покрытии, непродуманный режим тренировок, продолжительный приём антибиотиков, ношение неудобной обуви, травмы коленного сустава, плоскостопие, вальгусная установка стоп, нарушения осанки и патологические изменения позвоночника. Причиной вторичного тендинита могут быть ревматические болезни, нарушение обмена веществ, перенесенные инфекционные заболевания. В сухожилиях со временем могут произойти дегенеративные изменения и развиться оссифицирующий тендинит.
Для тендинита сухожилий мышц, обеспечивающих движения в коленном суставе, характерны следующие симптомы:
Врачи Юсуповской больницы устанавливают диагноз тендинит на основании жалоб пациента, истории жизни и болезни, характерных клинических проявлений заболевания и данных инструментальных исследований. Изменения в анализах крови и мочи выявляют только при вторичных симптоматических тендинитах. У пациентов, страдающих ревматическими заболеваниями, в крови обнаруживают антицитруллиновые антитела и ревматоидный фактор. При нарушении обмена веществ повышается уровень креатинина и мочевой кислоты. Ультразвуковое исследование и магнитно-резонансная томография позволяют определить локализацию патологического процесса. Изменения на рентгенограмме будут присутствовать в случае костной патологии.
Тендинит плечевого сустава
В основе воспалительно-дистрофических заболеваний плечевого сустава лежат нейродистрофические рефлекторные нарушения, которые тесно связаны с шейным остеохондрозом. Тендинит плечевого сустава (код по МКБ 10 – М75) развивается под воздействием прямой или непрямой травмы руки, плеча на фоне остеохондроза шейного и верхнегрудного отделов позвоночника. Заболевание развивается при наличии следующих факторов:
В основе тендинита надостной мышцы лежат микроциркуляторные нарушения с последующим развитием очага некроза сухожилия. Это вызывает реактивное воспаление и отёк сегмента сухожилия вблизи локализации места поражения. Из-за утолщённого сегмента поражённого сухожилия затрудняется движение руки в сторону и кверху. Пациента беспокоит боль, наиболее выраженная в латеральном отделе плеча ниже края акромиального отростка. Интенсивность болевого синдрома возрастает ночью. Иногда боль не препятствует повседневному труду, но ограничивает самообслуживание.
С помощью пальпации врач определяет болезненность передненаружной области плеча под краем акромиального отростка лопатки. Боль усиливается при отведении плеча в сторону. При тендините надостной мышцы врачи выявляют положительный симптом Дауборна. Он проявляется максимальной болью под краем акромиального отростка снаружи левого плеча на уровне 15 часов и правого – на уровне 9 часов во время активного отведения рук в стороны и поднятия их кверху. Боль исчезает или ослабевает при дальнейшем движении руки кверху. При опускании руки вновь появляется сильная боль. Она может вызвать настоящую блокаду руки. Активные движения поражённой верхней конечностью становятся невозможными.
Тендинит клювовидно-плечевой мышцы характеризуется болезненностью спереди на уровне клювовидного отростка лопатки. Рука несколько отведена, разгибание ограничено. При выполнении пассивных вращательных движений пациент боли не ощущает. Боль появляется во время активных движений поражённой верхней конечности.
Признаком тендовагинита сухожилия длинной головки двуглавой мышцы является симптом Ергасона: пассивное вращательное движение предплечья, согнутого в локтевом суставе под углом 90°, кнаружи, при сопротивлении пациента вызывает боль в передней части плеча по проекции сухожилия длинной головки двуглавой мышцы. При тендините подостной и малой круглой мышц боль возникает при наружном повороте плеча. Для того чтобы установить точную причину боли в плече ревматологи назначают пациенту рентгенографию плечевого сустава, ультразвуковое исследование и магнитно-резонансную томографию. С помощью клинических и биохимических исследований исключают воспалительную и аутоиммунную природу тендинита.
Тендинит сухожилия локтевого сустава
Воспаление сухожилия локтевого сустава называется тендинит. В МКБ 10 заболеванию присвоен код М70.9 (болезни мягких тканей, связанные с нагрузкой, перегрузкой и давлением). Тендинит наружного сухожилия локтевого сустава зачастую называют «локтем теннисиста», а тендинит сухожилий, расположенных на внутренней поверхности локтевого сустава, «локтем игрока в гольф». На начальной стадии симптомы слабо или отсутствуют вовсе. Человек ощущает небольшой дискомфорт в руке, который списывает перегруженность или усталость.
С усилением воспалительного процесса нарастает и интенсивность клинических проявлений. Боль обычно чётко локализована, не отдаёт в область предплечья или запястья. Болезненные ощущения сначала возникают при сгибании, разгибании сустава, разворота кисти кнаружи или внутрь. Интенсивность болевого синдрома при сильном напряжении скелетных мышц, поскольку их сокращение приводит к натяжению сухожилия. При отсутствии врачебного вмешательства боль пациент начинает ощущать боль в состоянии покоя. Она становится ноющей, постоянной, мешает спокойно спать, качественно выполнять повседневную работу.
Появляется ограничение движений в локтевом суставе, отёк околосуставных тканей. Патологический экссудат мешает плавному скольжению сухожилия. Человек намеренно щадит руку, так как сгибание, разгибание, вращение причиняет ему сильную боль.
Иногда при пальпации воспалённого сухожилия ревматолог обнаруживает характерные узелки. Их образование указывает на травматическую природу тендинита. Фиброзные ткани со временем разрастаются, уплотняются. Их размеры могут превышать несколько миллиметров. При надавливании на узелки они из-за напряжения мышечных волокон немного сдвигаются. Уплотнения упругие, эластичные, но могут отвердевать в процессе кристаллизации солей кальция. Иногда фиброзные узлы иногда рассасываются, но только при отсутствии в них отложений кальция.
При выслушивании стетоскопом можно услышать специфические звуки, которые издаёт во время движения отёкшее, воспалённое сухожилие. Они почти неразличимы на начальной стадии заболевания. Шум более акцентирован при формировании фиброзных узлов.
Воспалительный процесс из сухожилия быстро распространяется на подкожную клетчатку и эпидермис. Из-за прилива крови к поверхности кожи она выглядит покрасневшей. Это хорошо заметно при сравнении больного и здорового локтевых суставов.
Ультразвуковая диагностика наиболее информативна при травматическом тендините, так как позволяет обнаружить разрывы волокон. Рентгенография позволяют оценить состояние костных, хрящевых тканей. Магнитно-резонансная томография помогает установить степень повреждения тканей сухожилия, количество и место расположения фиброзных узелков, кальцификатов.
Тендинит ахиллова сухожилия
Тендинит ахиллова сухожилия (код по МКБ 10 у взрослых – М76.6) развивается по следующим причинам:
Пациента беспокоят болевые ощущения вдоль ахиллова сухожилия, обычно ближе к пятке. В области сухожилия появляется припухлость, локальное покраснение кожных покровов. Боль усиливается при вставании на носки и прыжках на пальцах ног. Болезненные ощущения могут возникать в течение первых нескольких минут ходьбы утром. Подвижность голеностопного сустава ограничена.
Тендинит сухожилия надколенника и мышц бедра
Хронический тендинит связки надколенника известен как «колено прыгуна» Четырёхглавые мышцы при занятиях многими видами спорта подвергаются чрезмерным нагрузкам. В них систематически возникают микротравмы. Тендинит чаще развивается у спортсменов, которые принимают анаболики.
На начальной стадии заболевания прикосновение к сухожилию вызывает боль. При более серьёзных повреждениях может возникать отёчность сухожилия. Со временем в нём развивается дегенеративный процесс и сухожилие может разорваться. В связке надколенника дегенерация происходит в области нижнего полюса надколенника или ниже, у места прикрепления к бугру большеберцовой кости.
В дебюте заболевания пациент ощущает боль только после физической нагрузки. Постепенно она ощущается во время занятий, а со временем не покидает человека даже во время отдыха. При обследовании ревматологи определяют место локализации боли, предлагая пациенту разогнуть ногу в колене и надавливанием на поражённое сухожилие. Диагноз подтверждают с помощью ультразвукового исследования. Рентгенографии и магнитно-резонансная томография помогают выявить кальцификаты внутри сухожилия.
Тендинит сухожилия четырехглавой мышцы развивается по той же причине, что и воспаление сухожилия надколенника. Заболевание редко выявляют у молодых спортсменов. В связи с развитием дегенеративных процессов у пациентов старшего возраста может произойти на фоне тендинита разрыв сухожилия четырёхглавой мышцы.
Лечение тендинита
На ранней стадии заболевания для снятия воспалительного процесса врачи проводят консервативное лечение тендинита:
В Юсуповской больнице пациентам, страдающим тендинитом, делают массаж поражённой области. Реабилитологи индивидуально составляют комплекс гимнастической упражнений в зависимости от локализации, степени тяжести патологического процесса и фазы воспалительного процесса. Если, невзирая на комплексную терапию, лечение неэффективно, заболевание прогрессирует, в сухожилиях развивается дегенеративный процесс или развивается стенозирующий тендинит, пациентам предлагают оперативное вмешательство. Пациенты после операции восстанавливают нарушенные функции в клинике реабилитации. Программу восстановительной терапии составляет и реализует мультидисциплинарная бригада специалистов: ревматологи, ортопеды, физиотерапевты, реабилитологи.
При появлении первых признаков тендинита звоните в любое время суток независимо от дня недели по телефону Юсуповской больницы. Специалисты контакт центра запишут вас на приём к врачу. После обследования и установки точного диагноза врач назначит комплексное лечение, направленное на снятие боли и воспаление, предотвращение дегенеративного процесса.