трофич язвы голени код по мкб 10
Трофическая язва Марторелла

В 1945 г. Марторелл описал 4 больных с гипертонической болезнью, у которых на нижних конечностях образовались язвы с очень своеобразной картиной, что позволило автору выделить их в самостоятельную нозологическую единицу. С тех пор подобные сообщения стали периодически появляться в печати, подтверждая истинность наблюдений Martorell.
Эти язвы возникают у пациентов с высоким кровяным давлением, которое много лет плохо контролируется. Существует еще одна ассоциация с сахарным диабетом. Язвы Марторелла поражают женщин чаще, чем мужчин. Большинство больных находятся в возрасте 50-60 лет, с возрастом 41-86 лет.
Язва возникает в результате сужения мелких кровеносных сосудов, расположенных в коже, что приводит к повышению сопротивления кровотоку, а недостаток кровоснабжения приводит к гибели кожи. Кровеносные сосуды не могут быть открыты хирургическими методами, чтобы позволить увеличить кровоснабжение. Это наиболее периферическая форма заболевания артериальных сосудов.
Факторы риска и причины гипертонической язвы
Трофическая язва Марторелла возникает чаще всего у женщин 40-60 лет, страдающих гипертонической болезнью. Считается, что основной причиной развития трофических язв является перерождение мелких кровеносных сосудов кожи, из за чего развивается локальная недостаточность кровообращения и гибель поверхностных слоев кожи. Обнажаются нервные окончания, раздражение которых вызывает жгучую и невыносимую боль от малейшего прикосновения.
Течение заболевания и прогноз
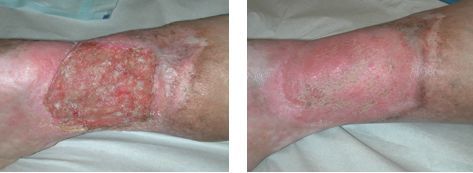
Язва в области наружной лодыжки имеет тенденцию к росту и образованию вторичных некрозов. Без лечения болезнь так изматывает больных, что они порой просят об ампутации пораженной ноги. Спонтанное заживление трофической язвы Марторелла наблюдается очень редко. При успехе лечения гипертонической болезни иногда трофическая язва начинает заживать, постепенно стихают и боли. Вылечить гипертоническую трофическую язву возможно только применением современных технологий нормализации кожного кровотока и кожной пластики.
Преимущества лечения в клинике
Диагностика
 Общие критерии диагностики
Общие критерии диагностики
Язвы Марторелла встречаются преимущественно у женщин в возрасте 40-60 лет. Провоцирующими моментами могут послужить расчесы, травма или другие причины, которые больной не всегда может восстановить в своей памяти. Сначала появляется небольшое болезненное синюшно-красное пятно или папула, иногда с геморрагическим компонентом, на месте которого вследствие некроза образуется изъязвление. Изъязвление часто симметричное. Гипертонические язвы неглубокие с вялой грануляцией и скудным отделяемым. При отсутствии адекватного лечения размер язв прогрессивно увеличивается. Часто присоединяется раневая инфекция.
Язва Марторелла должна предполагаться, когда пациент с постоянным высоким кровяным давлением имеет очень болезненную язву ноги на внешней стороне голени или над ахилловым сухожилием. Не должно быть значительного заболевания, затрагивающего артерии или вены. Пациенты с язвой Марторелла не страдают от ишемической боли покоя или перемежающейся хромоты (боли в икроножных мышцах при ходьбе).
Глубокая биопсия кожи по краю язвы должна захватывать в себя как нормальную кожу, так и язву, с участком подкожно-жировой клетчатки. Выявляется утолщение стенок артериол, часто с отложениями кальция. Нет воспаления кровеносных сосудов.
Жалобы и симптомы
Основной жалобой больных является жгучая боль в области язвенного дефекта на голени, которая усиливается от малейшего прикосновения. Пациент не может выдерживать даже легкой повязки на трофической язвы. Боль лишает сна и плохо купируется даже наркотическими анальгетиками.
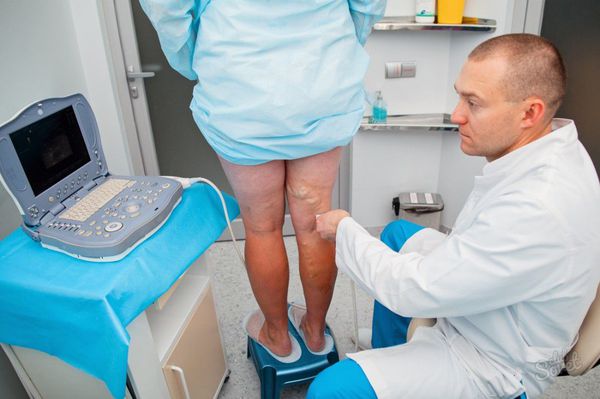
Диагностика трофической язвы Марторелла для думающего доктора основана на сборе анамнеза, знания характера и клинической картины этой язвы. Необходимо исключить другие причины трофических язв. Для этого выполняется ультразвуковое сканирование артерий и вен нижних конечностей. Обязательно берется посев с трофической язвы. При УЗИ выявляется ускорение кровотока в подкожных венах пораженной конечности, наличие артериовенозных фистул в толще кожи и подкожной клетчатки. Характерно наличие утолщения стенок крупных артерий на голени.
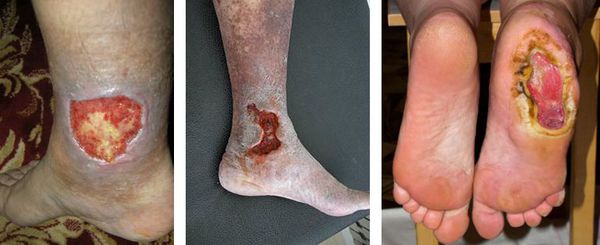
Трофическая язва голени, стопы
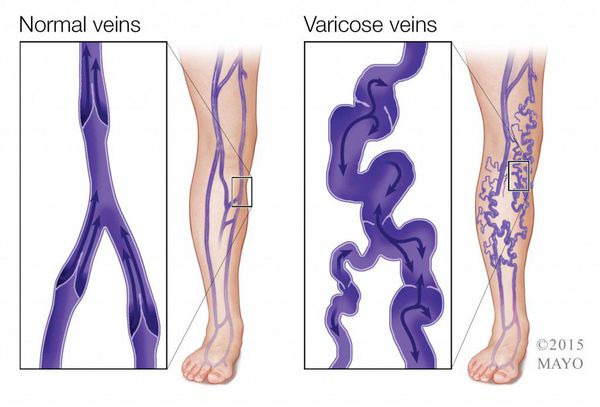
Трофическая язва не является самостоятельным заболеванием. Она возникает как осложнение при таких заболеваниях, как хроническая артериальная недостаточность (атеросклероз, облитерирующий тромбангиит, неспецифический аортоартериит), сахарный диабет, хроническая венозная недостаточность (варикозная болезнь, посттромбофлебитическая болезнь), периферические полиневропатии конечностей и др. Язвы могут располагаться в различных частях тела. Например, трофические язвы при сахарном диабете развиваются преимущественно на коже стоп. Трофические язвы голени в большинстве случаев возникает на фоне хронической венозной недостаточности.
Причины
Нарушение кровоснабжения участка кожи ведет к развитию расстройств микроциркуляции, недостатку кислорода и питательных веществе и грубым метаболическим нарушениям в тканях. Пораженный участок кожи некротизируется, становится чувствительным к любым травмирующим агентам и присоединению инфекции.
Симптомы трофической язвы
Вначале кожа передне-внутренней поверхности нижней трети голени истончается, становится сухой, напряженной, зеркально-блестящей. На ней появляются характерные пигментные пятна, затем, возникает небольшая язва, которая постепенно увеличивается. Края ее уплотняются, дно покрывается грязным налетом, кровоточит. В дальнейшем любая, даже минимальная травма приводит к расширению язвенного дефекта и присоединению инфекции. Главной жалобой является боль. Наличие дефекта кожных покровов мешает больному правильно подобрать обувь и одежду, соблюдать личную гигиену.
Диагностика
При обнаружении трофической язвы основной задачей врача является установить причину заболевания. Для этого проводят ультразвуковую доплерографию сосудов нижних конечностей, рентгеноконтрастную флебографию, чрезкожное измерение уровня кислорода и другие исследования кровотока нижних конечностей.
Лечение трофической язвы
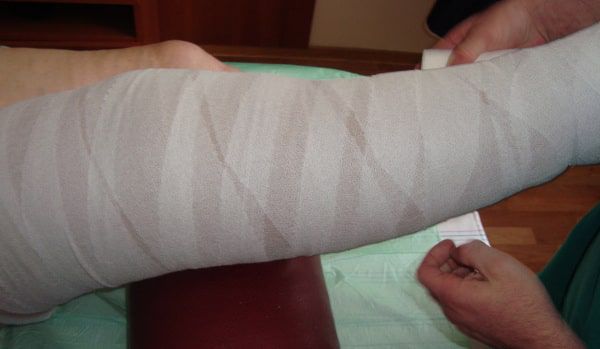
Для венозной трофической язвы характерно длительное рецидивирующее течение. В отсутствие адекватной терапии основного заболевания и при сохранении венозного застоя в тканях голени язва возникает вновь и вновь. Поэтому оптимальная тактика лечения включает закрытие трофической язвы с помощью консервативных мероприятий с последующим выполнением хирургического вмешательства на венозной системе. В зависимости от состояния больного лечение может проводиться в стационаре, на дому или в амбулаторных условиях. Местное лечение включает ежедневный туалет язвенной поверхности с помощью салфеток или губок с антисептическими растворами, наложение повязки с заживляющей мазью и ношение эластического бандажа (повязка из эластического бинта). При заживлении язвы следует надежно защищать рубец от возможной травматизации.
Что такое трофическая язва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 16 лет.
Определение болезни. Причины заболевания
Чаще всего трофические язвы появляются на ногах из-за особенностей кровоснабжения в этой области.
Причины развития трофических язв:
Симптомы трофической язвы
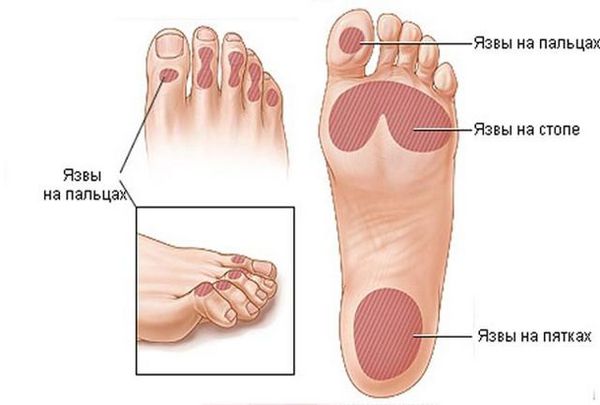
Трофическая язва при сахарном диабете является следствием диабетической микроангиопатии (поражения мелких сосудов) и нейропатии (поражения артериол и нервов). Особенностью язв на фоне синдрома диабетической стопы является отсутствие боли из-за гибели нервных окончаний. Такие язвы более глубокие и обширные, чем при поражении крупных артерий, и чаще всего формируются в зоне больших пальцев стоп, нередко на месте натоптышей.
Патогенез трофической язвы
Патогенетические механизмы трофических язв имеют стадийный характер: происходит постепенное увеличение размеров зоны поражения с дальнейшим развитием осложнений. Первоначально на мягкие ткани воздействуют инициирующие факторы и запускают весь патологический процесс.
Например, при хронической венозной недостаточности развитие язв провоцирует формирование повышенного давления крови в венозной системе нижних конечностей. Это сопровождается лейкоцитарной инфильтрацией кожи и подкожной клетчатки, их отеком, и далее, нарушением микроциркуляции.
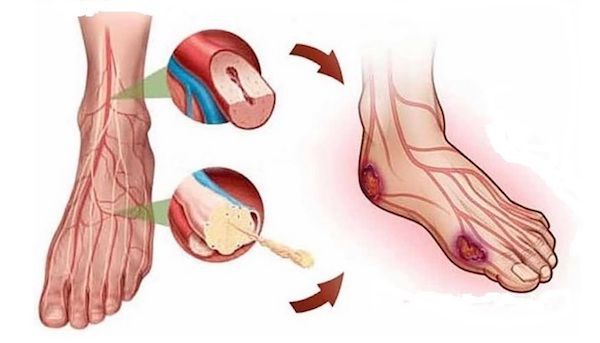
Основным пусковым фактором появления трофических язв при заболеваниях артерий нижних конечностей является атеросклероз, который провоцирует образование внутрипросветных сосудистых бляшек. Резкое уменьшение кровоснабжение из-за суженного просвета артерии приводит к нарушению капиллярного движения крови и гипоксии (кислородному голоданию).
Общим результатом всех инициирующих факторов служит повреждение мягких тканей с постепенным их некрозом. Некроз прогрессирует на фоне замедленного заживления тканей вокруг очага язвы — из-за недостаточности поступления питательных веществ и кислорода. Образовавшийся дефект мягких тканей и есть трофическая язва. Через поврежденную поверхность тела идет потеря плазмы и белков, отмечаются расстройства местного метаболизма, а прогрессирование основного заболевания приводит к увеличению площади и глубины язвы.
Классификация и стадии развития трофической язвы
Классификация трофических язв тесно связана с классификациями основных заболеваний, служащих пусковыми факторами их развития.
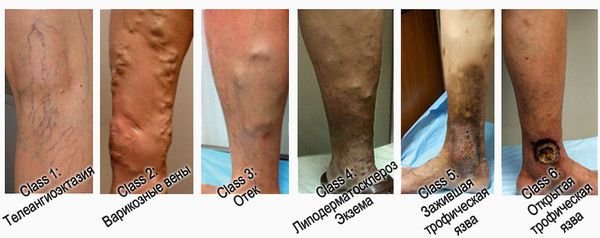
При венозных трофических язвах применяется современная классификация хронических заболеваний вен (ХЗВ) – СЕАР (ранжирование заболевания согласно клиническим, этиологическим, анатомическим и патогенетическим особенностям). Она состоит из 2 частей: непосредственно классификации ХЗВ и шкалы оценки тяжести заболевания. Для классификации язвы имеет значение ее клиническая градация (первая буква названия «С» — clinical). Всего существуют 7 классов:
Шкально-балльная оценка клинической тяжести VCSS включает в себя описание:
Классификация язв по Вагнеру включает пять степеней:
Осложнения трофической язвы
Распространение некроза делает поражение более уязвимым для инфекций. Почти на всех трофических язвах при бактериологическом исследовании обнаруживается сапрофитная, условно-патогенная и патогенная флора. Нередко наблюдаются весьма разнообразные микробиологические сочетания, включающие бактериально-грибковые ассоциации. К самым распространенным инфекционным осложнениям относят:
Диагностика трофической язвы
Одновременно с ультразвуковым ангиосканированием целесообразно определять лодыжечно-плечевой индекс систолического давления (отношение кровяного давления в нижней части ноги или лодыжке, к кровяному давлению в руке).
Лечение трофической язвы
Воздействие на основное заболевание включает в себя:
Прогноз. Профилактика
Прогноз в отношении трофических язв следует рассматривать только в совокупности с основным заболеванием. Лучше всего поддаются лечению венозные трофические расстройства — при устранении венозного застоя язва быстро регрессирует и заживает.
Сложнее дела обстоят с язвами артериальной этиологии. Как правило их наличие свидетельствует о далеко зашедшем поражении сосудов и их сильной закупорке. Распространённый атеросклероз артерий нижних конечностей с вовлечением артерий голени может стать противопоказанием к хирургическому вмешательству. В подобных случаях назначается консервативная терапия, а при дальнейшем обострении заболевания может потребоваться ампутация.
Профилактика рецидивов трофических язв при сахарном диабете — это комплексный подход: организация постоянного врачебного наблюдения, обучение пациентов правилам ухода за стопами, применение специальной ортопедической обуви и специализированные процедуры по уходу за ногами (лечебный педикюр), которые выполняет подиатр.
Язва кожи трофическая
Рубрика МКБ-10: L98.4.2*
Содержание
Определение и общие сведения [ править ]
Язвы более чем в 95% случаев расположены на нижних конечностях. Их появление на верхних конечностях, туловище и голове возникает значительно реже и обычно не связано с какими-либо сосудистыми заболеваниями.
Этиология и патогенез [ править ]
Кожную язву считают не самостоятельным патологическим состоянием, а осложнением различных (более 300) заболеваний и синдромов. Причиной язвообразования могут быть различные врождённые или приобретённые заболевания сосудов, последствия травм, инфекций, общие заболевания и другие факторы, которые нередко очень сложно систематизировать ввиду огромного числа болезней и состояний, приводящих к развитию язвенного дефекта.
Клинические проявления [ править ]
Образование трофической язвы, как правило, проходит в несколько этапов. Первоначально на коже формируется патологический очаг с нарушенной кожной микроцикуляцией. Далее при минимальной травме, а в ряде случаев и спонтанно, возникает собственно дефект кожи, характеризуемый развитием воспаления, некроза кожи и глубжележащих тканей. Подобным образом формируются многие венозные, ишемические и некоторые другие язвы. Все эти патоморфологические изменения кожи и подлежащих тканей соответствуют I стадии раневого процесса. Длительность этой стадии различна, зависит от этиологии заболевания и может продолжаться от 2 нед, до нескольких месяцев и даже лет.
При благоприятном течении основного заболевания и раневого процесса самостоятельно или в результате лечения происходит отторжение некротических масс, купирование острого воспаления с разрастанием грануляционной ткани различной степени зрелости. Эта фаза соответствует II стадии раневого процесса. Если обеспечены оптимальные условия для заживления язвенного дефекта, то процесс завершается эпителизацией раны и реорганизацией рубца, что соответствует III стадии раневого процесса.
Язва кожи трофическая: Диагностика [ править ]
Важна оценка самого язвенного дефекта с детализацией его локализации, размеров, глубины, стадии раневого процесса и других параметров, которые могут быть специфичными для основного заболевания, отражают динамику и эффективность лечения. Для этого используют визуальную оценку язвы и окружающих тканей с описанием всех имеющихся изменений, планиметрические методы, фотографирование и цифровую фотометрию.
В зависимости от размеров различают язвы:
• малые, площадью до 5 см2;
Перспективы заживления язвенного дефекта во многом зависят от выраженности нарушений кровотока в коже, расположенной вокруг язвы. В некоторых ситуациях даже при ликвидации основных причин, приводящих к образованию язвы, в окружающих тканях развиваются необратимые нарушения микроциркуляции, которые не оставляют возможностей для самостоятельного заживления дефекта кожи. Основными методами диагностики микроциркуляторных расстройств служат измерение транскутанного напряжения кислорода, лазерная доплеровская флоуметрия и термометрия.
Дифференциальный диагноз [ править ]
Язва кожи трофическая: Лечение [ править ]
Для достижения стойкого положительного терапевтического эффекта правильнее ставить задачу лечения не только и не столько язвенного дефекта, сколько приведшего к его образованию основного заболевания. Успешная реализация этой задачи создаёт благоприятные предпосылки для излечения больного от язвы. Необходимо комплексное, дифференцированное лечение с воздействием на этиологические и патогенетические механизмы ульцерогенеза. В зависимости от причины возникновения язвы, развития различных патогенетических синдромов и осложнений в комплексной терапии кожной язвы применяют множество способов лечения.
Все кожные язвы инфицированы. Роль инфекционного фактора в патогенезе язв до конца не определена, однако выяснено, что микрофлора может поддерживать ульцерогенез, а в ряде случаев вызывает развитие инвазивных инфекций и других осложнений. Наиболее часто из язв выделяют Staphylococcus aureus, энтеробактерии, Pseudomonas аeruginosa. В случае ишемии конечности, с высоким постоянством обнаруживают анаэробную флору. Антибактериальную терапию назначают при наличии язв с клиническими проявлениями раневой инфекции, сопровождаемой местными (обильное гнойное или серозно-гнойное отделяемое, некрозы, перифокальное воспаление) и системными воспалительными изменениями, а также в случае развития периульцерозных инфекционных осложнений.
Одной из основных задач при лечении трофических язв считают улучшение микроциркуляции, которое достигают с помощью средств фармакотерапии. С этой целью применяют гемореологически активные лекарственные средства, воздействующие на различные факторы свёртываемости крови, препятствующие адгезии тромбоцитов и лейкоцитов и их повреждающему действию на ткани. Клинические исследования подтвердили эффективность назначения синтетических аналогов простагландина Е1 (алпростадил) и пентоксифиллина (в суточной дозировке 1200 мг) при микроциркуляторных расстройствах. Данную терапию в настоящее время признают стандартной при лечении артериальных язв, а также язв, возникших на фоне системных заболеваний соединительной ткани, и венозных язв, не поддающихся обычной терапии с применением флеботоников и компрессионной терапии.
Методы физического воздействия широко используют в лечении трофических язв. В настоящее время доступен широкий арсенал современных физиотерапевтических процедур, которые благотворно влияют на процессы заживления трофических язв различного генеза. Физиотерапевтическое лечение улучшает микроциркуляцию в тканях, способствуя стимуляции репаративных процессов, оказывает противовоспалительное, противоотёчное действие и ряд других эффектов. Вместе с тем большинство физиотерапевтических методик не имеет под собой доказательной базы, основанной на рандомизированных клинических исследованиях, в связи с чем их назначение носит эмпирический характер.
При лечении трофических язв в настоящее время применяют множество различных методик и средств, включая гипербарическую оксигенацию, УФО, лазерное облучение крови, гирудотерапию, плазмаферез, лимфосорбцию и другие методы детоксикации, использование иммуномодуляторов и других методов, не прошедших качественных клинических исследований. С позиций доказательной медицины они не могут быть использованы в качестве стандартных методов лечения.
Оптимальный выбор перевязочных средств, используемых для лечения язв, остаётся одним из важнейших вопросов, во многом решающих положительный исход заболевания. При развитии язвенных поражений кожи повязка должна выполнять ряд важных функций, без соблюдения которых заживление язвенного дефекта затруднено или невозможно:
• защищать рану от загрязнения её микрофлорой;
• подавлять размножение микроорганизмов в зоне поражения;
• поддерживать основание язвы во влажном состоянии, предупреждая её высыхание;
• оказывать умеренное абсорбирующее действие, удалять избыток раневого отделяемого, которое в противном случае приводит к мацерации кожи и активизации раневой микрофлоры, в то же время не высушивая рану;
• обеспечивать оптимальный газообмен раны;
• удаляться безболезненно, не травмируя ткани.
В I фазу раневого процесса местная терапия призвана решать следующие задачи:
• подавления инфекции в ране;
• активации процессов отторжения нежизнеспособных тканей;
• эвакуации раневого содержимого с абсорбцией продуктов микробного и тканевого распада.
Полное очищение язвы от некротических тканей, снижение количества и характера отделяемого, ликвидация перифокального воспаления, уменьшение обсеменённости раны микрофлорой ниже критического уровня (менее 105 КОЕ/мл), появление грануляций говорит о переходе раны во II фазу, при которой необходимо:
• обеспечить оптимальные условия для роста грануляционной ткани и миграции эпителиальных клеток;
• стимулироватть репаративные процессы;
• защитить кожный дефект от вторичной инфекции.
Существенное влияние на нормальное течение репаративных процессов оказывают физико-химические условия, в которых происходит заживление. Работы ряда исследователей показали особое значение влажной среды для самоочищения раны, пролиферации и миграции эпителиоцитов. Установлено, что при достаточном количестве воды в экстацеллюлярном матриксе образуется более рыхлая фиброзная ткань с формированием в последующем менее грубого, но более прочного рубца.
При лечении трофических язв любого происхождения хорошо зарекомендовали себя интерактивные повязки, не содержащие активных химических, цитотоксичных добавок и позволяющие создать в ране влажную среду. Эффективность большинства интерактивных повязок достаточно высока и имеет под собой основательную доказательную базу для большинства используемых в настоящее время перевязочных средств.
В стадию экссудации основной задачей считают удаление экссудата и очищение язвы от гнойно-некротических масс. При возможности туалет язвенной поверхности проводят несколько раз в сутки. С этой целью губкой промывают язву мыльным раствором под проточной водой, после чего язву орошают раствором антисептика и осушают. Для предупреждения дегидратации кожи, окружающей язву, на неё наносят увлажняющий крем (детский крем, крем после бритья с витамином F и др.). В случае мацерации кожных покровов на них наносят мази, лосьоны или болтушки, содержащие салицилаты (Бетаметазон/салициловая кислота, цинка оксид и др.).
При наличии трофической язвы, представляющей собой сухой, плотно фиксированный струп («чёрная» рана), лечение целесообразно начать с применения гидрогелевых повязок. Данные повязки позволяют достаточно быстро добиться полного отграничения некроза, произвести регидратацию плотного струпа с отторжением его от раневого ложа. После этого легко произвести механическое удаление некротических тканей. Применение окклюзионной или полуокклюзионной повязки усиливает лечебный эффект и способствует более быстрой секвестрации некроза. Использование гидрогелей противопоказано при наличии ишемии тканей ввиду опасности активизации раневой инфекции.
На стадии «жёлтой» раны выбор средств местной терапии более широк. В данную фазу в основном используют дренирующие сорбенты, содержащие протеолитические ферменты, «Тендер-вет 24», гидрогели, мази на водорастворимой основе, альгинаты и др. Выбор перевязочного средства на данной стадии раневого процесса зависит от степени экссудации раны, массивности некротических тканей и фибринозных наложений, активности инфекции. При адекватной местной и системной антибактериальной терапии гнойно-воспалительный процесс достаточно быстро разрешается, активизируется отторжение сухих и влажных очагов некроза, плотных фибриновых плёнок, появляются грануляции.
В фазу пролиферации количество перевязок стараются сократить до 1-3 в неделю, чтобы предупредить травматизацию нежной грануляционной ткани и появляющегося эпителия. В эту стадию для санации язвенной поверхности противопоказано применение агрессивных антисептиков (перекись водорода и др.), предпочтение отдают промыванию раны изотоническим раствором натрия хлорида.
При достижении стадии «красной» раны решают вопрос о целесообразности пластического закрытия язвенного дефекта. При отказе от кожной пластики лечение продолжают под повязками, которые способны поддерживать влажную среду, необходимую для нормального протекания репаративных процессов, а также защищают грануляции от травматизации и вместе с тем предупреждают активизацию раневой инфекции. Для этой цели используют препараты из группы гидрогелей и гидроколлоидов, альгинаты, биодеградируемые раневые покрытия на основе коллагена и др. Влажная среда, создаваемая данными препаратами, способствует беспрепятственной миграции эпителиальных клеток, что в конечном итоге приводит к эпителизации язвенного дефекта.
Принципы хирургического лечения трофических язв
При любых видах вмешательств по поводу язв на нижних конечностях следует отдавать предпочтение регионарным методам обезболивания с использованием спинальной, перидуральной или проводниковой анестезии. В условиях адекватного контроля центральной гемодинамики эти методы обезболивания создают оптимальные возможности для проведения вмешательств любой продолжительности и сложности с минимальным числом осложнений по сравнению с общей анестезией.
Язву, содержащую массивные, глубокие очаги некроза, прежде всего необходимо подвергнуть хирургической обработке, при которой производят механическое удаление нежизнеспособного субстрата.
При переходе раневого процесса во II фазу появляются благоприятные условия для использования хирургических методов лечения, направленных на скорейшее закрытие язвенного дефекта. Выбор метода хирургического вмешательства зависит от множества факторов, связанных с общим состоянием больного, видом и характером клинического течения основного заболевания и язвенного дефекта
 Общие критерии диагностики
Общие критерии диагностики