Что может привести к шизофрении
Что такое Шизофрения?
Шизофрения – Это достаточно распространенное психическое заболевание. Оно проявляется нарушениями мышления, восприятия, эмоционально-волевыми расстройствами и неадекватным поведением. Термин «шизофрения» предложил швейцарский психопатолог Э.Блейлер. Буквально он означает «расщепление ума» (от древнегреческих слов «σχίζω» – расщепляю и «φρήν» – рассудок, ум).
Исторические сведения о шизофрении
Первые сведения о шизофреноподобных симптомах датируются 2000 годом до нашей эры. Периодически многие выдающиеся медики различных эпох также описывали подобные психотические расстройства. В своем труде «Медицинский Канон» Авиценна рассказал о тяжелом безумии, отчасти напоминающем шизофрению. Более детально патологию стали изучать только в конце XIX века. Немецкий психиатр Э.Крепелин (1856-1926) наблюдал за больными подросткового возраста, страдающими разными психозами. В процессе исследований он установил, что спустя некоторое время у всех пациентов развилось сходное состояние особого слабоумия. Оно было названо «ранним слабоумием» (dementia praecox). Другие психиатры дополняли и расширяли информацию о симптомах, вариантах течения и исходах этого заболевания. В начале ХХ века швейцарский психопатолог Э.Блейлер предложил ввести новое название болезни – «шизофрения». Он доказал, что патология возникает не только в юном возрасте, но и в зрелом. Характерной ее чертой является не слабоумие, а «нарушение единства» психики. Предложенную концепцию шизофрении признали все психиатры.
Почему развивается шизофрения

Типичные формы заболевания
К типичным формам шизофрении относятся параноидная, гебефреническая, кататоническая и простая формы.
Параноидная форма (F20.0)

Гебефреническая форма (F20.1)
Наиболее злокачественной формой шизофрении является гебефреническая. Эта форма характеризуется проявлениями детскости и дурашливого, нелепого возбуждения. Пациенты кривляются, могут беспричинно смеяться, а затем внезапно негодовать, проявлять агрессию и разрушать все на своем пути. Их речь непоследовательна, насыщена повторами и выдуманными ими словами, очень часто сопровождается циничной бранью. Заболевание обычно начинается в юношеском возрасте (12-15 лет) и стремительно прогрессирует.
Кататоническая форма (F20.2)
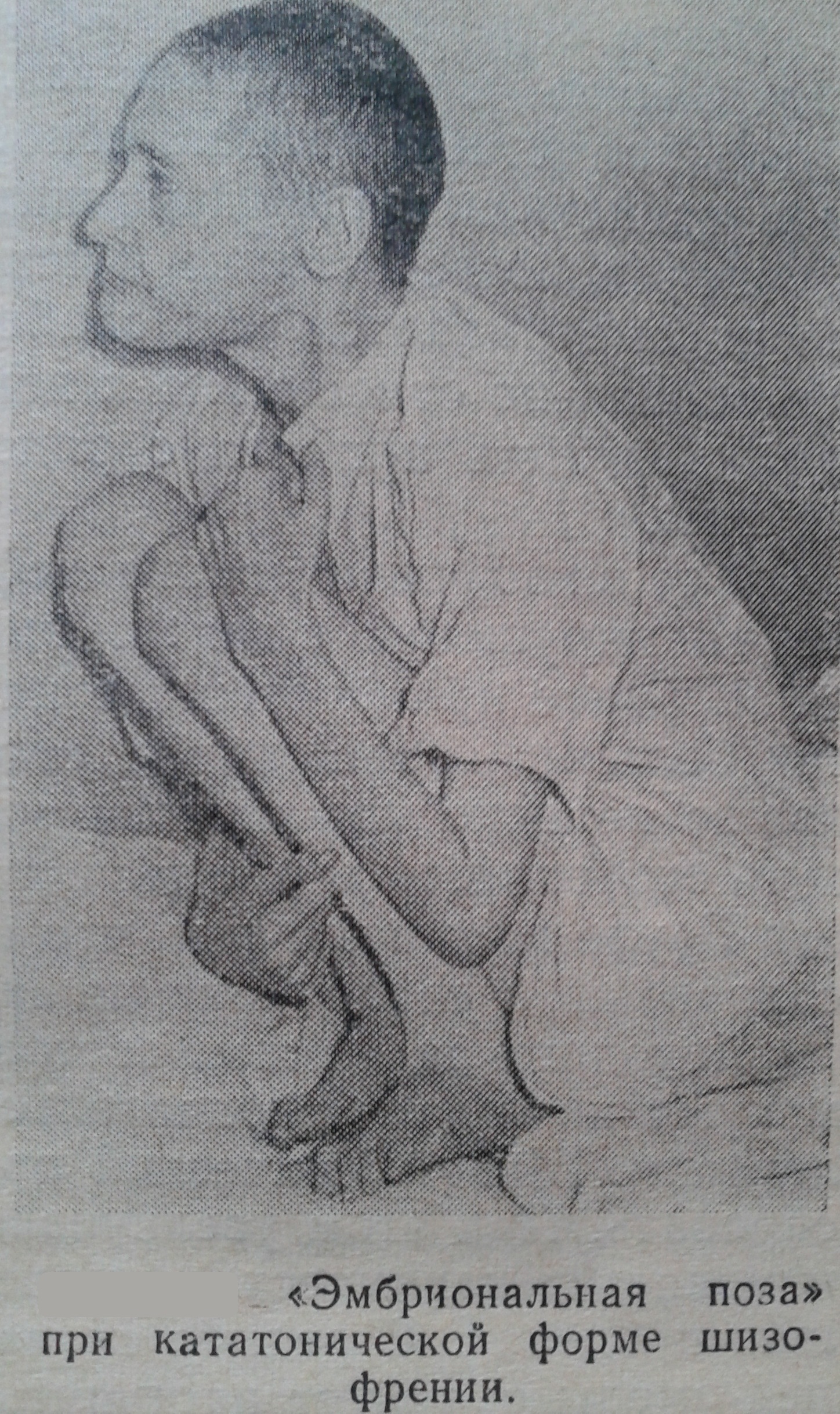
Простая форма (F20.6)
Для простой формы шизофрении характерно нарастание исключительно негативной симптоматики, в частности, апатико-абулического синдрома. Он проявляется эмоциональной бедностью, равнодушием к окружающему миру, безразличием к себе, безынициативностью, бездеятельностью и стремительно нарастающей отгороженностью от окружающих людей. Вначале человек отказывается учиться или работать, разрывает отношения с близкими и друзьями, бродяжничает. Затем постепенно у него утрачивается накопленный багаж знаний и развивается «шизофреническое слабоумие».
Атипичные формы заболевания

Шизоаффективный психоз (F 25)
Шизоаффективный психоз– это особое состояние, которое характеризуется приступообразным возникновением шизофренических (бредовых, галлюцинаторных) и аффективных симптомов (маниакальных, депрессивных и смешанных). Указанные симптомы развиваются во время одного и того же приступа. При этом клиническая картина приступа не соответствует ни критериям маниакально-депрессивного психоза, ни критериям шизофрении.
Шизотипическое расстройство (неврозоподобный вариант) (F 21)
Неврозоподобный вариант шизотипического расстройства проявляется астенической, истерической симптоматикой или навязчивыми явлениями, которые напоминают клинику соответствующих неврозов. Однако невроз – это психогенная реакция на психотравмирующую ситуацию. А шизотипическое расстройство – заболевание, которое возникает спонтанно и не соответствует имеющимся фрустрирующим переживаниям. Иными словами оно не является ответной реакцией на стрессовую ситуацию и характеризуется нелепостью, нарочитостью, а также оторванностью от реальности.
Фебрильная шизофрения

Редкие формы бредовых психозов
К редким формам бредовых психозов относят хронические бредовые расстройства (паранойя, поздняя парафрения и др.), острые транзиторные психозы.
Хронические бредовые расстройства (F22)
Данная группа психозов включает различные расстройства, при которых хронический бред – это единственный или самый заметный клинический признак. Наблюдаемые у пациентов бредовые расстройства нельзя квалифицировать как шизофренические, органические или аффективные. Вероятно, что причинами их возникновения являются генетическая предрасположенность, особенности личности, жизненные обстоятельства и другие факторы. Хронические бредовые расстройства включают паранойю, позднюю парафрению, параноидный психоз и паранойяльную шизофрению с сенситивным бредом отношений.
Паранойя (F22.0)
Пациенты, страдающие паранойей, зачастую подозрительны, обидчивы, ревнивы. Они склонны видеть козни недоброжелателей в случайных событиях, долго помнят обиды, не воспринимают критику, к окружающим людям относятся с острым недоверием. Часто у них возникают сверхценные бредовые идеи величия и/или преследования, на основе которых больные способны выстраивать сложные логические теории заговоров, направленные против себя. Нередко страдающие паранойей пишут на мнимых недоброжелателей огромное количество жалоб в различные инстанции, а также начинают судебные процессы.
Острые транзиторные психозы (F23)
Клиника острого транзиторного психоза развивается после скоротечного периода растерянности, тревожности, беспокойства и бессонницы. Психоз характеризуются появлением острого чувственного бреда с быстрыми изменениями его структуры. Чаще всего возникают бредовые идеи воздействия, преследования, отношения, инсценировки, ложные узнавания и бред двойника. Возможны галлюцинаторные переживания, истинные слуховые и псевдогаллюцинации. Как правило, они нестойкие и склонны к быстрой смене друг друга.
Типы течения шизофрении и прогноз
Выделяют три типа течения шизофрении: непрерывная, периодическая (реккурентная) и приступообразно-прогредиентная (шубообразная).
Непрерывная шизофрения
Для этого типа течения шизофрении характерна неуклонно-прогрессирующая динамика. В зависимости от степени ее прогредиентности различают злокачественное, среднепрогредиентное и вялотекущее течение. При непрерывном течении бывают периоды обострения симптомов шизофрении и их послабление. Однако полноценные качественные ремиссии не наблюдаются. Клинический и социальный прогноз у основной массы таких больных неблагоприятный. Преимущественное большинство пациентов проходят стационарное лечение или находятся в психоневрологических интернатах. Все они рано или поздно получают первую группу инвалидности. У части больных спустя многие годы от начала заболевания несколько уменьшаются клинические проявления и благодаря этому они удерживаются дома, оставаясь нетрудоспособными.
Периодическая (реккурентная) шизофрения
При этом типе течения шизофрении приступы продуктивных психических расстройств возникают периодически и не сопровождаются глубокими изменениями личности. Их количество различное. У одних встречается один приступ за всю жизнь, у других – несколько, у третьих – свыше десяти. Приступы шизофрении могут длиться от нескольких дней до нескольких месяцев. Они бывают однотипными (похожими друг на друга) или разнотипными (непохожими друг на друга). Медицинский и социальный прогноз при периодической шизофрении, как правило, достаточно благоприятный. Это объясняется незначительной выраженностью негативных личностных изменений или их отсутствием вследствие стойкой интермиссии или практического выздоровления. Прогноз ухудшается при утяжелении, удлинении и учащении приступов рекуррентной шизофрении.
Приступообразно-прогредиентная шизофрения
Наиболее часто встречается приступообразно-прогредиентное течение шизофрении. Этот вариант течения характеризуется наличием эпизодических приступов шизофрении с неполноценными некачественными ремиссиями. Каждый приступ приводит к дефекту личности, а также усилению бредовых идей и галлюцинаций. Степень прогредиентности шубообразной шизофрении и глубина психического дефекта могут варьироваться. Клинический и социальный прогноз данного типа течения шизофрении определяется скоростью нарастания личностных изменений, а также длительности, частоты и тяжести приступов. Неблагоприятный прогноз имеет шубообразная шизофрения со стремительно формирующимся дефектом психики. Относительно благоприятный прогноз у вялотекущей шубообразной шизофрении. Она характеризуется редким возникновением приступов, носящих непсихотический характер. Остальные случаи находятся на промежуточных ступенях между указанными крайними вариантами.
Дифференциальная диагностика шизофрении

Суицидальное поведение у больных шизофренией
Под термином «суицидальное поведение» подразумевается осознанное действие, которое направлено на добровольное лишение себя жизни. При шизофрении о нем можно говорить только в том случае, когда суицидент отдает отчет в своих действиях (не пребывает в психотическом состоянии, а также не имеет выраженных личностных дефектов). В иных случаях такое поведение считается аутоагрессивным.
По статистике около половины пациентов, страдающих шизофренией, за двадцатилетний период заболевания пытались покончить жизнь самоубийством. Из них 10% оказались завершенными. Суицидальное поведение является прямым показанием к обращению за консультацией психиатра. А наилучший вариант – госпитализировать суицидента в психиатрический стационар.
Лечение шизофрении
Преимущественное большинство людей, страдающих шизофренией, нуждается в квалифицированной помощи в условиях психиатрического стационара. Госпитализация позволяет осуществлять постоянное наблюдение за пациентом, улавливая минимальные изменения его состояния. При этом детализируются клинические проявления заболевания, проводятся дополнительные исследования, выполняются психологические тесты.
Несмотря на достижения современной медицины, способы, которые полностью излечили бы шизофрению, пока неизвестны. Однако применяемые сегодня методы терапии способны значительно облегчить состояние больного, уменьшить количество рецидивов заболевания и практически полностью восстановить его социальное и повседневное функционирование. Главную роль в лечении шизофрении играет психофармакотерапия. С этой целью используют три группы психотропных препаратов: нейролептики, антидепрессанты и транквилизаторы. Они применяются длительно (от недели до нескольких лет, вплоть до пожизненного приема). Важно помнить, что чем раньше начать лечение шизофрении, тем лучший прогноз ждет больного.
Лечение психотропными препаратами
Терапия нейролептиками показана при наличии острого состояния. Выбор препарата зависит от клинической симптоматики приступа (обострения). В случае доминирования психомоторного возбуждения, враждебности, агрессивности используют нейролептики, которые оказывают преобладающий седативный эффект (тизерцин, хлорпромазин, хлорпротиксен). Если преобладает галлюцинаторно-параноидная симптоматика, назначают «мощные» типичные нейролептики, которые способны с ними бороться (галоперидол, трифлуоперазин). Полиморфизм клинических симптомов требует применения типичных нейролептиков, имеющих широкий антипсихотический эффект (мажептил или пипортил). Вялотекущую шизофрению лечат малыми или средними дозами нейролептиков и антидепрессантами. В случае вялотекущей шизофрении, сопровождающейся фобиями и обсессиями, используют транквилизаторы-седатики (реланиум, феназепам, алпразолам, лоразепам).
Борьба с побочными эффектами нейролептиков
Длительное применение нейролептиков очень часто приводит к их лекарственной непереносимости. Проявляется она побочными эффектами со стороны нервной системы и развитием осложнений (поздних дискинезий и нейролепсии). В таких ситуациях назначаются нейролептики, которые не вызывают или практически не вызывают нежелательных неврологических симптомов (лепонекс, зипрекса, рисполепт). В случае возникновения дискинезий включают в терапию противопаркинсонические средства (акинетон, напам, циклодол и др.). Если появляются депрессивные расстройства, используют антидепрессанты (рексетин, анафранил, людиомил, амитриптилин и др.) Следует знать, что все назначения делает и корректирует врач. Самопроизвольно отменять препараты запрещено. Это чревато высоким риском развития рецидивов.
Другие методы лечения шизофрении
На сегодняшний день остаются актуальными электросудорожная терапия (ЭСТ), инсулинокоматозная и атропинокоматозная терапия. Их не рассматривают как первоочередные методы лечения, однако они могут применяться при неэффективности других методов. Психотерапия, семейная терапия, арт-терапия и другие методы направлены на социальную и профессиональную реабилитацию.
Социальная реабилитация

Советы родственникам человека, страдающего шизофренией
Шизофрения – тяжелое заболевание, как для самого человека, так и для его близкого окружения. Однако если человек не способен понять, что он болен, семья просто обязана распознать заболевание и обратиться за помощью к психиатру. Пора развеять существующие стереотипы, что помочь больному шизофренией невозможно. Возможно. При правильно подобранной терапии достигаются долгосрочные качественные ремиссии с полным восстановлением трудоспособности в течение длительного периода времени. Главное – вовремя распознать заболевание и начать лечение. Если этого не сделать, человека, как правило, ждет экстренная госпитализация уже в состоянии психоза. Не стоит ждать, пока случится самое страшное, чтобы начать действовать. Родственники – единственные люди, которые могут изменить жизнь больного шизофренией в лучшую сторону. Качество жизни пациентов, страдающих этим заболеванием, во многом зависит от их поддержки и их участия в процессе выздоровления. Если Вы заподозрили у кого-то из близких шизофрению, незамедлительно обратитесь к психиатру.
Также рекомендуем прочитать статью про вялотекущую шизофрению.
Сопутствующие шизофрении психические расстройства
Шизофрения может сочетаться с другими психическими расстройствами. В ряде случаев она осложняется зависимостью от психоактивных веществ, алкоголизмом. Сложной представляется проблема сочетания шизофрении с аффективными и невротическими расстройствами, эпилепсией и рядом других заболеваний нервной системы.
Психические расстройства, коморбидные шизофрении
В последние годы в литературе можно встретить данные о том, что риск возникновения шизофрении несколько возрастает у людей, страдающих эпилепсией, перенесших черепно-мозговые травмы, и лиц, имеющих низкий коэффициент IQ. Однако многие психиатры подвергает сомнению результаты подобных исследований (David A., Prince M., 2005).
Сопутствующие шизофрении психические расстройства, как правило, затрудняют формирование комплайенса с больным, снижают эффективность лечения, приводят к частым рецидивам заболевания, продолжительным срокам госпитализаций и нередко являются причиной усиления выраженности побочных эффектов медикаментозной терапии.
Алкоголизм
Алкоголизм, как сопутствующее шизофрении заболевание известно достаточно давно. Еще в 1909 г. K. Graeter описал «формы шизофрении с алкогольным началом». Клинические аспекты и особенности лечения больных шизофренией, страдающих алкоголизмом, в том числе и алкогольными психозами, возникающими на «почве шизофрении», отражены в работах С.Г. Жислина (1935, 1940), А.А. Перельмана (1944), И.И. Лукомского (1960, 1962), А.Г. Гофмана (1960), В.М. Банщикова (1963) и др. В нашей стране считается классической монография С.Г. Жислина «Очерки клинической психиатрии» (1965), в которой особое внимание уделено клиническим особенностям течения шизофрении в случае ее осложнения алкоголизмом.
В середине ХХ столетия в литературе особенно остро дискутировалась проблема влияния алкоголя на клиническую симптоматику шизофрении. Одни авторы полагали, что под влиянием алкогольной интоксикации слабовыраженные проявления шизофрении заметно усиливаются, другие придерживались противоположной точки зрения, полагая, что интоксикационные психозы нивелируют симптомы шизофрении. Так, в частности, М. Гольденберг (1941) отмечал, что в случае возникновения интоксикационного делирия, последний как-бы вытесняет симптоматику шизофрении.
По данным И.В. Шлемина (2006), в 12,1% случаев у больных шизофренией, злоупотребляющих алкоголем, выявляется сочетанная наследственная отягощенность по этим двум заболеваниям.
Шизофрения, осложненная алкоголизмом:
Развитие шизофрении приблизительно в 50% случаев предшествует формированию алкоголизма, причем последний относительно слабо влияет на стереотип течения первой. Обычно сочетание шизофрении с алкоголизмом развивается в случае ее простой формы, реже параноидной.
При сочетанных формах клиническая картина алкоголизма нередко носит атипичный характер. Здесь могут быть нечетко представлены отдельные синдромы алкоголизма, нарушена последовательность их формирования, отмечается слабая выраженность аффективных и психопатоподобных расстройств. С другой стороны, обращает на себя внимание своеобразие негативной симптоматики, заострение некоторых признаков продуктивного спектра симптомов. Сравнительно редко при сочетании шизофрении с алкоголизмом встречаются паранойяльные синдромы.
Алкогольный галлюциноз, согласно современным воззрениям, следует отличать от шизофрении, как по своему патогенезу, так и по клинической картине заболевания. Здесь в случае длительного воздержания от приема алкоголя и адекватного лечения возможно исчезновение слуховых галлюцинаций (Greenberg D., Lee J., 2001).
Алкогольный делирий при шизофрении, осложненной алкоголизмом, — редкий феномен, однако он имеет некоторые особенности, отличающие его от классического алкогольного делирия. В клинической картине делирия продуктивные симптомы шизофрении обостряются. В случае развития делирия при шизофрении не наблюдаются алкогольная эйфория и алкогольный юмор, в меньшей степени заметен страх. У больных простой формой шизофрении, злоупотребляющих алкоголем, отмечаются отчетливые изменения поведения, после эпизода белой горячки у них в течение длительного времени сохраняются резидуальные, рудиментарно выраженные бредовые идеи, в определенной степени связанные с галлюцинациторной тематикой (Короленко Ц.П., 1969).
Для больных шизофренией, страдающих хроническим алкоголизмом, характерно ежедневное или постоянное пьянство без выраженных проявлений похмельного синдрома (Гофман А.Г., 2006), реже форма пьянства носит перемежающийся характер.
Больные шизофренией, страдающие алкоголизмом, чаще всего негативно относятся к фармакотерапии, уклоняются от лечения. Большинство исследователей считают, что больных шизофренией, страдающих алкоголизмом, не следует лечить транквилизаторами бензодиазепинового ряда.
Трудоспособность при сочетании шизофрении с алкоголизмом утрачивается сравнительно быстро, не более 30% таких больных работают по специальности, около 50% имеют инвалидность.
В четыре с лишним раза чаще по сравнению с больными шизофренией здесь совершаются противоправные нарушения (Гофман А.Г., 2006).
По данным А.В. Граженского (2006), при сочетании шизофрении с алкоголизмом, ввиду отказа от медикаментозной терапии, желательно использовать пролонгированные формы антипсихотиков, из препаратов, вызывающих несовместимость с алкоголем, предпочтительно применять цианамид (колме).
Злоупотребление психоактивными веществами
Почти 50% (в литературе этот процент значительно колеблется-15-70%) больных шизофренией, чаще мужчины, демонстрируют зависимость от психоактивных веществ. В то же время невротические (тревожные расстройства, фобии), личностные и аффективные расстройства чаще сочетаются со злоутотреблением алкоголем, чем шизофрения.
Основные причины злоупотребления психоактивными веществами при шизофрении
Злоупотребление психоактивными веществами и шизофрения
Злоупотребление психоактивными веществами обычно начинается на фоне плохого комплайенса и неправильного медикаментозного лечения. В случае сочетания шизофрении с зависимостью от психоактивных веществ, прогноз как правило, неблагоприятен, независимо от приема тех или иных антипсихотиков.
На втором месте после алкоголизации у больных шизофренией стоит злоупотребление каннабисом. По данным разных авторов, риск возникновения шизофрении в случае злоупотребления каннабисом в среднем равен от всех случаев относительно регулярного приема этого вещества.
Нередко при шизофрении встречается злоупотребление несколькими психоактивными веществами. Вследствие вышесказанного, у больных шизофренией необходимо тщательно собирать наркологический анамнез и при первичном обследовании проверить наличие психоактивных веществ в организме, проведя токсикологический скриннинг сыворотки крови и мочи. В плане дифференциальной диагностики следует иметь в виду, что у наркоманов отмечается более хорошая социальная адаптация, легче строятся межличностные отношения, повышена сексуальная активность по сравнению с больными шизофренией.
Прием наркотиков может спровоцировать манифестацию шизофрении и способствовать ее рецидиву.
Для больных шизофренией с коморбидной наркотической зависимостью можно рекомендовать прием достаточно сильных антипсихотиков, одновременно обладающих слабовыраженным антихолинергическим эффектом. Кроме того, пациенты с «двойным диагнозом» (шизофрения и зависимость от психоактивных веществ) должны помимо антипсихотиков получать и антидепрессанты.
Согласно некоторым данным, у больных с «двойным диагнозом» повышен риск возникновения поздних дискинезий на фоне терапии антипсихотиками. С другой стороны, акинезия, вызванная приемом нейролептика и обусловленная ею анергия, могут способствовать самолечению психостимуляторами. Отметим, что корреция экстрапирамидных расстройств с помощью антихолинергических препаратов также может привести к злоупотреблению последними. Одним из первых признаков зависимости от препаратов данного класса следует считать изменения со стороны сердечно-сосудистой системы: на ЭКГ-расширение комплекса QRS, удлинение интервала QT и появление тахикардии.
При наличии плохого комплайенса, который, как мы отмечали выше, часто отмечается у подобных пациентов, можно рекомендовать назначение пролонгированных форм антипсихотиков, предположительно подавляющих влечение к психоактивному препарату. В частности, применение флупентиксола-депо ранее широко практиковалось при терапии шизофрении, сочетающейся с алкоголизмом. Некоторые авторы отмечают эффективность амантадина при лечении шизофрении, осложенной зависимостью от кокаина и антихолинергических антипаркинсонических агентов (Kosten T., 1989).
Известно, что больные шизофренией, злоупотребляющие каннабисом, хуже реагируют на терапию антипсихотиками, чем пациенты с отсутствием наркотической зависимости.
Следует подчеркнуть необходимость осторожного подхода к купированию интоксикационного психоза, вызванного приемом психоактивных веществ. Введение классических нейролептиков может вызвать эпилептиформный синдром в случае передозировки стимуляторами.
В процессе мультимодально-ориентированной психотерапии больных шизофренией, употребляющих психоактивные вещества, важно улучшить комплайенс, повысить мотивацию к лечению («техника мотивирующего интервью»), разработать для таких пациентов долгосрочную программу реабилитации, включающую в себя контрактные варианты терапии с обязательным привлечением к терапии членов семьи больного.
Табакокурение
Табакокурение как психическое о тклонение отмечается у больных шизофренией примерно в 2 раза чаще, чем в общей популяции населения (Kelly C. et al., 1999). Почти 80% пациентов, страдающих шизофренией курят, из них почти 100% мужчин и 47% женщин (Рыжкова О.В., 1999). По данным американских исследователей, около 90% больных шизофренией, курят сигареты, в сравнении с 20% общего взрослого населения США.
Большая часть больных шизофренией склонны к курению. Алкоголь и никотин ускоряют фармакокинетику антипсихотиков, что ведет к необходимости повышения дозировки этих препаратов для получения хорошего результата терапии.
В ряде исследований было показано, что назначение больным шизофренией бупропиона SR заметно ослабляет зависимость от никотина, сокращая количество выкуренных сигарет. Если учесть, что данный препарат уменьшает выраженность негативной и депрессивной симптоматики шизофрении, является профилактическим средством в плане увеличения веса больных, то можно предполагать, что его применение может существенно улучшить состояние больных шизофренией, склонных к табакокурению.
Аффективные расстройства
Депрессия
С начала ХХ века принято считать, что такое аффективное расстройство, как депрессия достаточно часто встречается при шизофрении. В то же время известна точка зрения E. Kraepelin (1896) о существовании противоречия между «ранним слабоумием» и «маниакальной депрессией», относительной дихотомии, предполагающей патогенетическую противоположность этих патологических состояний. E. Bleuler (1911), напротив, включал симптомы депрессии, в частности, ангедонию, в ряд основных проявлений шизофрении. Еще более усложнила ситуацию гипотеза J. Kasanin (1933) о существовании «шизоаффективных психозов», в клинической картине которых как бы смешивались проявления шизофрении и аффективного психоза, однако, отметим, что термин «шизоаффективное расстройство» в большей степени использовался при сочетании признаков шизофрении с маниакальными состояниями.
В настоящее время вопрос о том, следует ли считать депрессию составной частью процесса шизофрении или она самостоятельное психическое расстройство, — своего рода условно независимый от шизофрении феномен, остается открытым. Однако, по мнению большинства авторов, депрессия при шизофрении все же не имеет специфической этиологии (Burrows G., Norman T., 2001).
В последнее время частота депрессий при шизофрении нередко объясняется общим ростом больных депрессией в популяции населения (Rendon M. et al., 2000).
Почти в 50% случаев у больных шизофренией, находящихся в острой фазе заболевания, обнаруживаются отчетливые симптомы депрессии, которые ослабевают в своей выраженности по мере выхода из психоза. Депрессия как доманифестное расстройство отмечается у 40% больных шизофренией, как продромальное-у При хроническом течении шизофрении депрессия регистрируется у 25% пациентов, при тимопатических ремиссиях — у 20% (Иванов М.В., 2007).
Частота встречаемости депрессии на различных этапах течения шизофрении
Прогностическое значение депрессии при шизофрении неясно, с одной стороны, выраженные аффективные нарушения при шизофрении отчасти говорят о благоприятном прогнозе ее течения и отчасти свидетельствуют о неглубоком поражении структур мозга, с другой — депрессия при шизофрении нередко сопровождается суицидальными мыслями. Кроме того, она может способствовать резистентному течению болезни, ее частым рецидивам и пролонгировать сроки госпитализации. Не вызывает сомнения, что для прогноза течения шизофрении большую роль играет психопатологическая структура депрессии.
При дифференциальной диагностике следует иметь в виду, что для депрессивного эпизода более, чем для шизофрении, характерны чувство вины, низкая самооценка, дисфункция вегетативной нервной системы, анорексия и своеобразное нарушение сна.
Современные взгляды на роль депрессии при шизофрении
В преморбидном периоде, и особенно во время продрома шизофрении, выраженность депрессии в ряде случаев сопоставима с достаточно тяжелым аффективным расстройством.
По мере усиления манифестации шизофрении, в депрессии все в большей степени начинают проявляться признаки апатии и дисфории (Вовин Р.Я., 1995). Вообще, апатия, психомоторная заторможенность, чувство слабости и беспомощности, ипохондричность, своеобразная психическая анестезия характерны для шизофрении. Возможно, реже депрессия при этом заболевании проявляется дисфорией.
Почти в 60% случаев в депрессивном состоянии больных шизофренией можно выявить компонент бессодержательной угрозы, ощущение надвигающейся неопределенной катастрофы, не имеющей четкой фабулы.
По мнению S. Siris (1991), антипсихотики не могут спровоцировать возникновение выраженной депрессии, поскольку клинический опыт показывает, что по мере купирования позитивной психотической симптоматики отмечается и ослабление выраженности симптомов депрессии. В подтверждении своей гипотезы автор также приводит факт отсутствия корреляции между концентрацией антипсихотика в плазме крови и тяжестью проявлений депрессии. Сторонники противоположной точки зрения указывают, что депрессия, развившаяся в результате приема антипсихотиков, — результат своеобразного влияния последних на систему дофамина (Harrow M. et al., 1994).
Наиболее высок риск суицида в первые лет течения болезни, первые дни госпитализации (50% суицидов совершается в стационаре), после первой выписки из больницы; больных совершают попытки самоубийства импульсивно, причем чувство безнадежности в большей степени чем симптомы психоза, сопутствует завершенному суициду,
На суицидальную готовность пациента оказывают влияние завышенные ожидания больных и переоценка ими своих возможностей (Гофман А.Г., Понизовский П.А., 2006).
Особенно опасна в плане суицида так называемая постпсихотическая депрессия, проявляющая себя в течение 6 месяцев после первого психотического эпизода. Эта достаточно стойкая депрессия регистрируется в случаев, а по отдельным источникам, даже у 80% больных (Иванов М.В., 2007).
В клинической картине постпсихотической депрессии обращает на себя внимание своеобразная «заторможенность» больных, типичны жалобы на чувство тоски, «недостаток эмоций». У пациентов в то же время теряется интерес к общению.
Среди причин постпсихотической депрессии следует обратить внимание на стигму болезни, плохие отношения в семье пациента, ограниченность интерперсональных связей и трудности, возникающие в процессе учебы или работы, злоупотребление алкоголем или психоактивными веществами.
Как правило, постпсихотическая депрессия носит затяжной характер и резистента по отношению к медикаментозной терапии.
Как отмечалось выше, лечение расстройств депрессивного спектра при шизофрении представляет собой достаточно трудную задачу.
Контролируемые клинические испытания показали, что присоединение к антипсихотикам трициклических антидепрессантов не оказывает влияния на выраженность депрессии (Rifkin A., Siris S., 1987). Более того, в отдельных работах конца ХХ века авторы писали о способности антидепрессантов вызывать обострение психоза и появление выраженной депрессии после выхода из него (Levinson D. et al., 1999). Некоторые ученые полагают, что назначение антидепрессантов может быть оправдано только на определенном этапе терапии антипсихотиками: в момент острого психоза оно нецелесообразно, напротив, на этапе постпсихотической депрессии — правомерно. Во всех случаях терапия депрессивных состояний у больных шизофренией требует комплексного подхода, включающего в себя помимо медикаментозной терапии и адекватную психотерапевтическую помощь.
Механизмы антидепрессивного эффекта атипичных антипсихотиков
По данным некоторых авторов, ряд современных атипичных антипсихотиков, например, рисперидон, оланзапин, зипразидон и, особенно, арипипразол, обладают эффектом антидепрессанта. В то же время отдельные исследователи говорят о неоднозначности действия этих препаратов на проявления депрессии, предполагая в данном случае возможность возникновения различных вариантов ее динамики: «гармоничная», «демаскированная» и «постприступная» депрессия.
Невротические расстройства
В литературе встречаются работы, свидетельствующие о вероятности сосуществования шизофрении с психогенными заболеваниями — невротическими расстройствами и даже с реактивными психозами (Полищук Ю.И., 1986; Карварсарский Б.Д., 1990; Иммерман К.Л., Дмитриев А.С., 1995). В то же время существует точка зрения, согласно которой у больных шизофренией вследствие их эмоционального снижения, психогенные расстройства не развиваются. В последнее время исследования, посвященные патоморфозу шизофрении, говорят о том, что больные шизофренией подвержены влиянию социально-психологических факторов и могут иметь сопутствующие шизофрении невротические расстройства (Пивень Б.Н., Шереметьева И.И., 2003).
По данным N. Argyle (1990), до 45% больных шизофренией испытывают в своей жизни в различной степени выраженности панические атаки. Классические панические атаки при этом регистрируются у 6-33% пациентов. Причем симптомы панических атак могут отмечаться до, во время и после психотического эпизода. По мнению R. Goodwin et al. (2004), панические атаки наблюдаются у подростков, склонных к шизофрении, и встречаются во время ее продромального периода.
Социальная фобия регистрируется при шизофрении в 15-36% (Morrison R., Bellak A., 1987), посттравматический стрессовый синдром в 14-43% (Craine L. et al., 1988), обсессивно-компульсивное расстройство — в 10-26% случаев (Cassano G. et al., 1998).
Последнее расстройство сравнительно трудно бывает дифференцировать от бреда. В качестве критерия обычно обращают внимания на эго-синтонность (бред) и эго-дистонию (обсессивно-компульсивное расстройство) переживаний больного. По мнению многих исследователей, наличие в клинической картине шизофрении симптомов обсессивно-компульсивного расстройства свидетельствует о неблагоприятном течении шизофрении.
