Что можно есть и пить при больном желудке
Диета при заболеваниях желудочно-кишечного тракта
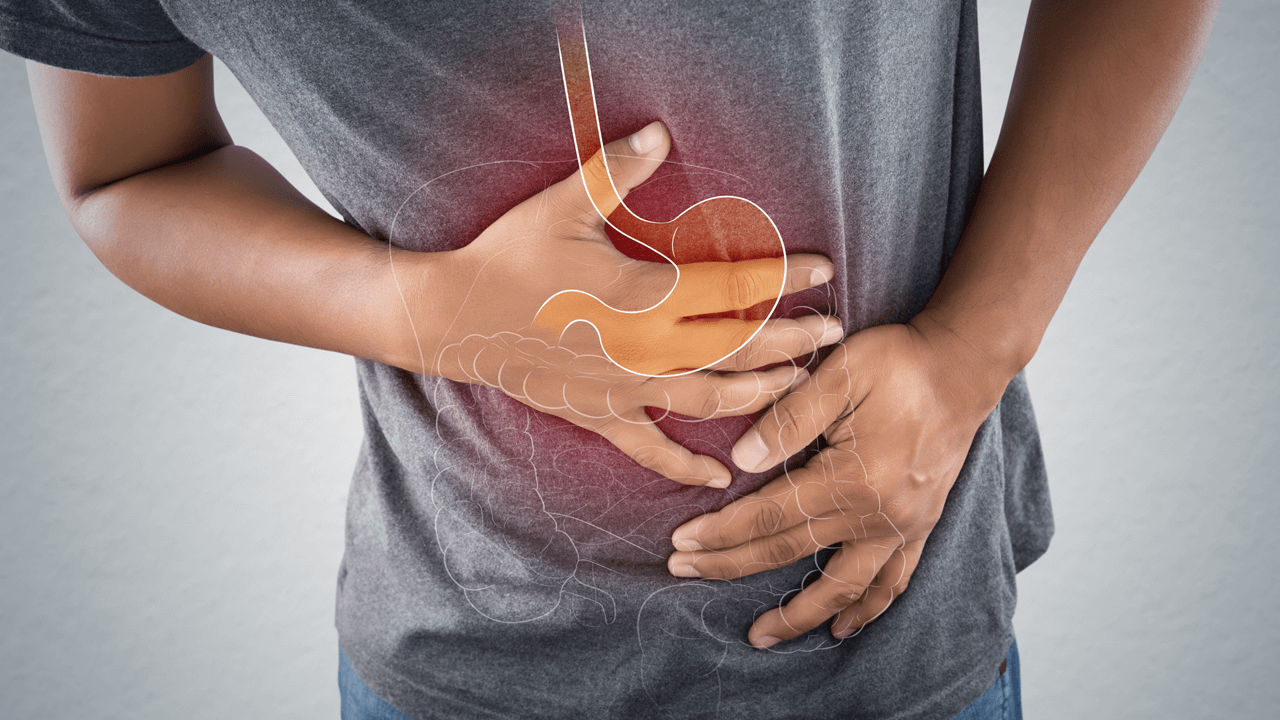
При заболеваниях ЖКТ лечебная диета является одним из немаловажных аспектов комплексного лечения. Ее главные цели – обеспечивать организм энергией и питательными веществами, сохранять баланс жиров, белков, углеводов и микроэлементов, улучшать метаболический контроль. К тому же она легко переносится на протяжении длительного времени. Все это напрямую влияет на процесс выздоровления, и зачастую бывает, что такое питание становится единственным компонентом лечения желудка и кишечника.
От чего рекомендуется отказаться
Многие заболевания ЖКТ влекут за собой нарушения переваривания, всасывания и усвоения поступающей пищи, поэтому при составлении лечебной диеты необходимо учитывать эти особенности. В частности, нужно исключить продукты, вызывающие повышенную секрецию желудочного сока и сильно раздражающие слизистые оболочки органов ЖКТ. К таким относятся:
Важно отметить, что любая лечебная диета полностью исключает алкоголь и табак.
Что может быть полезно
К продуктам, разрешенным к применению, который вызывают адекватную секрецию относятся:
Также важно учитывать механическое воздействие на желудок, поэтому лучше отдавать предпочтение протертым, хорошо проваренным, жидким, а также кашеобразным блюдам. Такая пища легче усваивается и переваривается, не нагружая органы ЖКТ. В качестве дополнительного источника питательных элементов, а также в качестве замещения одного из приемов пищи, можно включать в рацион специальные жидкие смеси. Например, Nutrien® Standard подходит для самостоятельного употребления в период лечения заболеваний ЖКТ. Эта смесь уже полностью сбалансирована по питательным веществам и имеет легкоусвояемую консистенцию.
Как составляется рацион
Мало просто питаться полезными продуктами, важно соблюдать общие рекомендации по составлению режима питания:
Лечебные диеты при заболеваниях ЖКТ отличаются особым разнообразием, итоговый вариант должен подбираться специалистом. Соблюдение всех рекомендаций ускорит процесс выздоровления и восстановления организма.
Питание при хроническом гастрите: ликбез от диетолога
Гастрит – это заболевание, характеризующееся воспалением слизистой оболочки желудка. Более глубокие изменения с распространением на мышечную стенку желудка – это уже язвенная болезнь, которая является значимым фактором риска рака желудка.
Так что, такое часто встречающееся заболевание, как гастрит, без внимательного к нему отношения, может привести к очень неприятным последствиям.
При хроническом течении заболевания, связанных с ним нарушений пищеварения и всасывания может возникать дефицит некоторых витаминов, в частности, вит. В12 и В9, а также дефицит железа. Недостаток перечисленных микронутриентов имеет свои специфические проявления, например, развивается анемия.
Что же способствует возникновению гастрита, может быть названо его причиной?
С симптомами гастрита сталкивается в течение жизни практически каждый человек.
Это различного характера боли в животе, чаще «под ложечкой», от ноющих до схваткообразных острых, тошнота и рвота, изжога и отрыжка, нарушения стула (как диарея, так и запор), вздутие живота – вот неполный перечень неприятностей, которые несет с собой воспаление желудка.
Гастрит может быть острым, это неприятная, но, как правило, быстро проходящая ситуация. Чаще его провоцирует какой-то яркий фактор. Например, большая порция алкоголя или непривычное употребление жирного жареного мяса, или прием 3-4 порошков от простуды в день.
Хронический же гастрит может протекать бессимптомно, о чем стало известно при анализе планово выполненных гастроскопий. Но стабильность такого гастрита очень неустойчивая и любое, менее выраженное воздействие, может привести к обострению.
Разделение гастрита на гипоацидный (с пониженной секрецией или кислотностью, чаще атрофический) и гиперацидный (с сохраненной или повышенной кислотностью) имеет важное значение не только для постановки грамотного диагноза, но и при выборе терапии и диетического подхода.
Диета при гастрите имеет некоторые общие положения.
Существуют также особенности меню во время обострения и в зависимости от типа секреции.
Итак, что нужно иметь в виду и стараться придерживаться человеку, которого беспокоит гастрит.
Можно составить примерный список продуктов, допустимых и нежелательных при гастрите. Строгость в отношении последних зависит от стадии заболевания и от индивидуальных отношений с продуктами.
Основой рациона должны стать:
Особенности питания при остром гастрите и обострении хронического
В остром периоде назначают «Стол №1а». Это не совсем физиологичный рацион, он ограничен по калориям, однообразен, обеднен витаминами. Количество приемов пищи увеличивается до 6-8 в день, пища протертая, пюреобразная, свежие овощи и фрукты исключены совсем, супы только на воде или овощном отваре, «слизистой» консистенции, мясо и рыба исключительно в виде фарша, только вареные или на пару, никакие специи не добавляются, количество соли минимально, хлеба нет, даже подсушенного.
Такого режима можно придерживаться 5-7 дней. Назначение его направлено на максимальную защиту слизистой желудка от любых раздражающих факторов.
Затем режим питания несколько расширяется за счет добавления постных мясных бульонов, сухариков, фруктовых киселей.
Достаточно строгий лечебный режим питания рекомендовано соблюдать до 1,5-2 месяцев, затем постепенно расширять набор продуктов и блюд под контролем самочувствия.
Запрещенными (нежелательными) продуктами остаются:
Кофеин является сильным стимулятором желудочной секреции, поэтому его употребление должно быть ограничено.
Следуя принципам диетотерапии можно серьезно ускорить выздоровление и побороть гастрит.
Принципов «диеты гастрита» можно придерживаться при возникновении симптомов самостоятельно, особенно если предыдущий опыт работы с врачом в этом направлении. Крайние варианты ограничений (только протертая пища, исключение овощей и мяса, специй) не должны практиковаться больше 5-7 дней, это чревато другими нарушениями обмена.
Обязательно обратитесь к специалисту для выработки плана лечебной диеты именно для вас в конкретной клинической ситуации.
Вам поможет врач-гастроэнтеролог или врач-диетолог.
Питание при заболеваниях желудка
При диетотерапии больных с заболеваниями желудка надо учитывать влияние пищевых продуктов и способов их кулинарной обработки на секреторную (выделение желудочного сока, соляной кислоты, пепсина) и двигательную (моторно-эвакуаторную) функции желудка.
К сильным возбудителям секреции желудка относят следующие пищевые продукты и блюда:
1) богатые экстрактивными веществами мясные и рыбные бульоны, отвары грибов и овощей;
2) все жареные блюда;
3) тушенные в собственном соку мясо и рыбу;
4) мясные, рыбные, грибные, томатные соусы;
5) соленые или копченые мясо- и рыбопродукты;
6) соленые, маринованные и квашеные овощи и фрукты;
7) закусочные мясные, рыбные и овощнын консервы, особенно с томатной заливкой;
8) яйца сваренные вкрутую, особенно желток;
9) ржаной хлеб и изделия из сдобного теста;
10) кислые и недостаточно спелые фрукты и ягоды;
11) пряные овощи, пряности и приправы;
12) кисломолочные продукты с повышенной кислотностью, обезжиренное молоко и молочную сыворотку;
13) несвежие или перегретые пищевые жиры;
14) кофе, особенно черный; все напитки содержащие углекислоту (квас, газированную воду и др.) и алкоголь.
К слабым возбудителям секреции желудка относят следующие пищевые продукты и блюда:
1) слизистые супы из крупы;
2) молочные супы с протертой крупой;
3) протертые овощные супы на слабом отваре овощей;
4) отварное рубленое или протертое мясо и отварную рыбу;
5) пюре из отварных овощей (картофель, морковь, цветная капуста, кабачки и др.);
6) сваренные всмятку яйца, паровые омлеты и взбитые яичные белки;
7) цельное молоко и сливки;
8) свежий некислый протертый творог, особенно пресный или кальцинированный;
9) жидкие молочные, полувязкие хорошо разваренные, а также протертые каши;
10) хлеб из пшеничной муки высшего и первого сорта вчерашней выпечки или подсушенный в духовом шкафу;
11) кисели, муссы, желе из сладких плодов или их соков, пюре из сладких, спелых плодов;
12) щелочные минеральные воды без углекислоты;
13) некрепкий чай, особенно с молоком;
14) свежее сливочное и рафинированное растительное масло в натуральном виде.
При хроническом гастрите с секреторной недостаточностью вплоть до отсутствия соляной кислоты в желудочном соке (анацидный гастрит) выбор диеты зависит от особенностей течения болезни и сопутствующих нарушений состояния других органов пищеварительной системы. Для больных гастритом со сниженной секрецией разработана диета № 2, обеспечивающая механическое щажение желудка и умеренную химическую стимуляцию желудочных желез пищевыми раздражителями. Диета № 2 наиболее показана в стадии ремиссии и умеренной секреторной недостаточности, когда можно рассчитывать на усиление функции сохранившихся желез желудка. При обострении гастрита с секреторнойнедостаточностью можно назначить до стихания острых явлений диету № 1, затем № 2 с последующим переводом на диету № 15. При преобладании поражения печени и желчных путей на фоне гастрита с секреторной недостаточностью рекомендована диета № 5а (при обострении) или № 5. Диета № 2 в таких случаях не показана, так как в ней содержатся продукты и блюда, богатые экстрактивными веществами. Диету № 5 можно применять также при сочетании гастрита с атеросклерозом.
При обострении гастрита с секреторной недостаточностью в сочетании с выраженными явлениями поражения кишечника (энтероколита) желательна диета № 4 или 4б. После ликвидации острых явлений используют диету № 2 или диету № 4В. При обострении гастрита с секреторной недостаточностью, при котором сочетаются нарушения в состоянии желудка, печени, желчных путей и поджелудочной железы, необходима особенно щадящая диета № 5п или 5а, но с поправкой по содержанию белков, жиров и углеводов (с учетом поражения поджелудочной железы). В стадии ремиссии таким больным показана диета № 5.
Схема диетотерапии больных хроническим гастритом с секреторной недостаточностью