Что такое рхг при беременности на узи
Что такое рхг при беременности на узи
1. Сокращения:
• Ретрохориальная гематома (РХГ)
2. Синонимы:
• Субхориальная гематома
3. Определения:
• Гематома в субхориальном пространстве, прилегающая к плодному яйцу
• Кровотечение из ветвистого хориона в более поздние сроки в I триместре
б) Лучевая диагностика:
1. Общие сведения:
• Самый четкий диагностический критерий:
о Серповидное скопление жидкости между плодным яйцом и стенкой матки
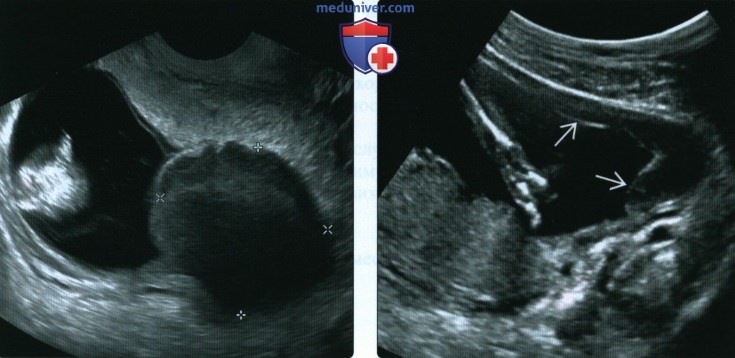
(Справа) При контрольном исследовании через несколько недель субхориальная гематома повторяет контур матки. Она уменьшилась, приобрела форму линзы, стала практически анэхогенной. 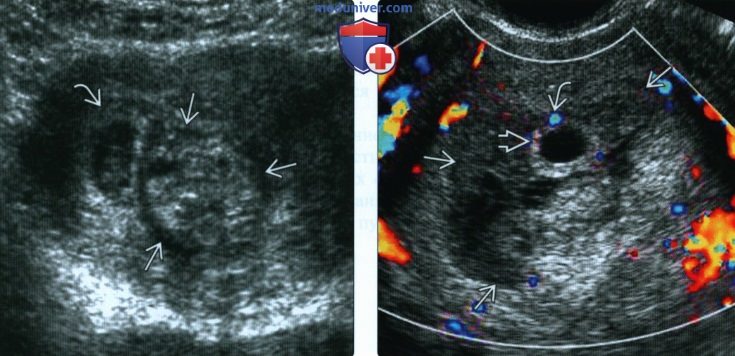
(Справа) При ЦДК видна обширная бессосудистая гематома окружающая плодное яйцо. В месте прикрепления видны мелкие сосуды хориона. Удивительно, но эта беременность также закончилась рождением здорового ребенка. 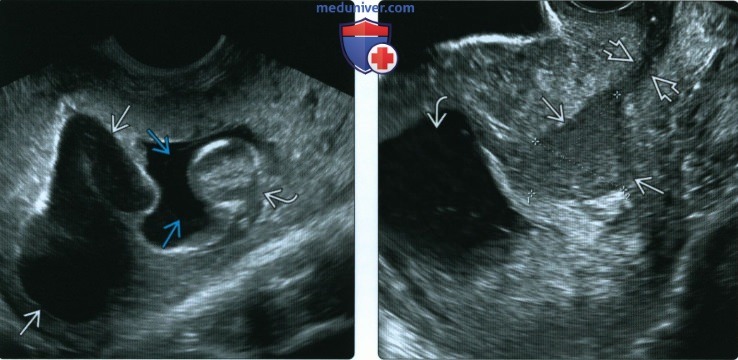
(Справа) При ТВУЗИ в сагиттальной плоскости видна РХГ, уходящая в слегка расширенный цервикальный канал. Плодное яйцо деформировано и не содержит ни эмбриона, ни желточного мешка. Через несколько часов у пациентки произошел самопроизвольный выкидыш.
2. УЗИ при ретрохориальной гематоме (РХГ):
• Проявления РХГ зависят от давности кровотечения:
о Недавно возникшая гематома гиперэхогенна:
— Имеет такую же эхогенность, как плодное яйцо или ветвистый хорион
о Со временем гематома становится гипоэхогенной/ан-эхогенной:
Скопление жидкости со сложной структурой
Фибрин образует нити, похожие на перегородки
о Большинство РХГ рассасываются, а беременность заканчивается рождением здорового ребенка
• Форма различна:
о Округлая, напоминает объемное образование
о Криволинейная/имеющая форму линзы, повторяющая контур матки
• Признаки, связанные с неблагоприятным прогнозом:
о Обширная гематома:
— >50% окружности плодного яйца, объем >30 см 3
— Деформированное плодное яйцо, нарушение его внутренней анатомии
о Брадикардия: ЧСС эмбриона 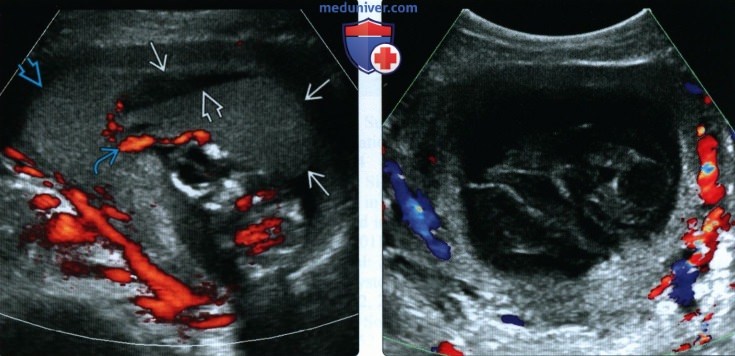
(Справа) При ЦДК у другой пациентки с обширной РХГ установлено отсутствие кровотока в гематоме. ЦДК и энергетическая допплерография помогают отличить гематому от плаценты и миометрия. 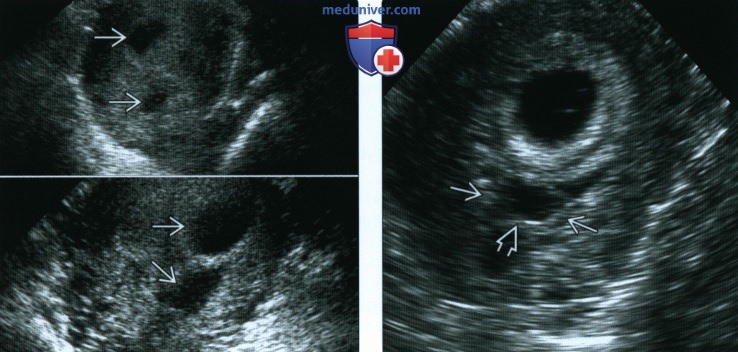
(Справа) РХГ напоминает деформированное плодное яйцо дихориальной двойни с желточным мешком. При контрольном исследовании РХГ стала практически анэхогенной и приобрела форму линзы. РХГ может напоминать беременность двойней и наоборот. 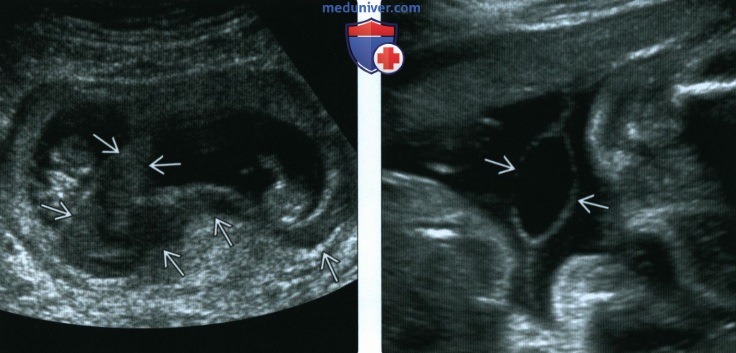
(Справа) Позднее у этой же пациентки между оболочками, разделяющими дихориальную диамниотическую двойню, наблюдалось скопление анэхогенной жидкости В Возможно, жидкость представляла собой анэхогенные компоненты крови из застарелой РХГ, которая образовалась на более ранних сроках беременности.
г) Патологоанатомические особенности:
1. Общие сведения:
• Этиология:
о Кровотечение из участка имплантации ткани трофобласта
2. Стадирование, градация и классификация ретрохориальной гематомы (РХГ):
• Сравнение размеров РХГ и плодного яйца:
о Маленькая РХГ охватывает 50% окружности плодного яйца
• Оценка объема РХГ (длина х ширина х глубина/2):
о Объем >30 см 3 связан с 50% частотой выкидыша
о Объем >60 см 3 связан с 93% частотой выкидыша
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о Бессимптомное течение (РХГ как случайная находка)
о Угрожающий выкидыш/самопроизвольный выкидыш
о Оперативное вмешательство в анамнезе (процедура биопсии ворсин хориона)
2. Демографические особенности:
• Эпидемиология:
о РХГ встречается у 2% беременных в I триместре
о РХГ выявляется у 20% пациенток с кровотечением из половых путей
о Частота РХГ при беременностях после экстракорпорального оплодотворения (ЭКО) в 2 раза выше
4. Лечение ретрохориальной гематомы:
• Наблюдение и поддержка матери
• Контроль через короткие промежутки времени в случае ранней и обширной РХГ:
о Поиск признаков жизнеспособной беременности
о Эхогенность и размеры гематомы должны ↓
• Контрольные измерения роста плода в случае обширной РХГ:
о ↑ риск плацентарной недостаточности
ж) Список использованной литературы:
1. Asato К et al: Subchorionic hematoma occurs more frequently in in vitro fertilization pregnancy. Eur J Obstet Gynecol Reprod Biol. 181:41-4, 2014
2. Ozkaya E et al: Significance of subchorionic haemorrhage and pregnancy outcome in threatened miscarriage to predict miscarriage, preterm labour and intrauterine growth restriction. J Obstet Gynaecol. 31(3):210-2, 2011
3. Tuuli MG et al: Perinatal outcomes in women with subchorionic hematoma: a systematic review and meta-analysis. Obstet Gynecol. 117(5): 1205-12, 2011
4. Dighe M et al: Sonography in first trimester bleeding. J Clin Ultrasound. 36(6):352-66, 2008
Редактор: Искандер Милевски. Дата обновления публикации: 13.9.2021
Гематома при беременности. Чего стоит опасаться?
Гематома на ранних сроках беременности. Чего опасаться, как избежать и многое другое в статье акушер-гинеколога, репродуктолога GMS ЭКО Кикиной Юлии.
Ретрохориальная гематома — это скопление в крови в пространстве между стенкой матки и оболочкой плодного яйца (хорионом, который после 16 недель беременности становится плацентой).
Чаще всего это происходит вследствие угрозы прерывания беременности, когда, например в ответ на повышение тонуса матки, плодное яйцо частично отслаивается от ее стенки, начинается небольшое кровотечение, но кровь останавливается и остается в полости отслоившегося участка. Также гематома может возникнуть вследствие прорастания стенок сосудов матки ворсинами тканей хориона.
Причины
Существует множество причин, которых возникает данная проблема, поэтому предупредить ее появление практически невозможно. Среди самых частых причин ее формирования можно выделить следующие:
А также, формированию гематомы может способствовать шум и вибрация (профессиональный фактор) и даже экология.
Заподозрить ретрохориальную гематому можно при появлении мажущих кровянистых выделений из половых путей, но часто она является случайной находкой при УЗИ, не сопровождаясь никакими симптомами. Наличие или отсутствие симптомов во многом связано с расположением гематомы: если она расположена высоко, в области дна матки, она никак себя не проявляет, возможны только небольшие ноющие боли внизу живота. Если гематома расположена низко, у края плодного яйца, она часто опорожняется и «пугает» женщину кровянистыми выделениями из половых путей. Порой эти выделения могут быть достаточно обильными, особенно если при формировании гематомы произошло повреждение сосуда маточной стенки. И кровь при этом выделяется жидкая и алая.
Коричневые выделения из половых путей при наличии гематомы считаются как это не странно звучит, хорошим прогностическим признаком, поскольку таким образом гематома опорожняется и исчезает. Если же выделения из половых путей обильные и алые, это уже серьезная ситуация — это может говорить об увеличении участка отслойки, и соответственно, о повышении риска угрозы прерывания беременности.
Диагностика
Определить наличие ретрохориальной гематомы можно с помощью УЗИ, на котором врач определяет утолщение маточной стенки (повышение тонуса матки); изменение формы плодного яйца, вследствие давления на него утолщенного участка мышцы матки (плодное яйцо становится вытянутой формы) и, собственно, саму ретрохориальную гематому (ее размеры, место расположения и увеличение или уменьшение при повторном обследовании).
Лечение при ретрохориальной гематоме
Лечить ретрохориальную гематому рекомендуется, в основном, потому что только там можно обеспечить реально полный физический покой и отсутствие всяческой нагрузки. Никакие обещания «все время лежать» дома реализовать невозможно — всегда найдется куча неотложных домашних дел, которые захочется сделать — от уборки до стирки. Кроме того, в стационаре в любой момент могут оказать экстренную помощь — внутривенное введение гемостатиков, например. Если возможности лечь в стационар нет, то стоит рассмотреть вариант дневного посещения клиники или же остаться на дней у нас.
Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови, за счет которых останавливается кровотечение, и гематома перестает расти (транексам, дицинон, викасол). Для снятия гипертонуса матки, которого гематома может нарастать, применяются спазмолитики (, метацин, свечи с папаверином). С целью нормализации гормональной регуляции в организме применяется метаболическая витаминотерапия. Используются препараты прогестерона. При этом схема и путь введения подбирается врачом индивидуально, это могут быть как препараты для внутримышечного введения (масляный раствор прогестерона), так и свечи (утрожестан, ипрожин), таблетки (дюфастон) или гель (крайнон). Надо заметить, что при появлении кровянистых выделений из половых путей утрожестан продолжают вводить интравагинально. Эффективность его при этом не снижается!
Лечение как правило продолжается от 2 до 4 недель, по показаниям проводится повторно в критические сроки (12–14, 20–24, 28–32, 36–38 недель). Рассасывание гематомы обычно происходит от до недель.
Осложнения и прогноз
При своевременной диагностике и качественной терапии ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути, особенно, если гематома возникла на ранних сроках беременности. Но к сожалению, частичная отслойка хориона также может стать причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода. Риск повышается при кровотечении, возникшем в 7–12 недель беременности, в этой ситуации беременность может перестать развиваться в 5–10% случаев. Ретроплацентарная гематома, возникшая на более поздних сроках беременности, особенно расположенная ниже места прикрепления пуповины, сопровождается риском самопроизвольных выкидышей, преждевременной отслойки нормально расположенной плаценты, преждевременных родов, задержки роста и развития плода, развития недостаточности.
Еще одним важным прогностическим признаком являются размеры гематомы — прогноз считается неблагоприятным, если объем гематомы более 60 см³ или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Выводы:
И самое главное, при наличии подобного осложнения не паниковать, а строго выполнять все рекомендации лечащего врача. Тогда у Вас будут все шансы благополучно и счастливо доносить и самостоятельно родить здорового малыша!
Влияние ретрохориальной гематомы на исход беременности при привычном невынашивании
В статье отображены результаты собственного исследования беременных с угрозой прерывания беременности с наличием ретрохориальной гематомы в первом триместре на основании динамического наблюдения, ультразвукового исследования и допплерометрии.
The article reflects the results of personal research of the pregnant, with a threat of pregnancy miscarriage and presence of retrochorial hematoma in the I-st trimester, based on dynamic observation, ultrasonography and doppler.
Невынашиванием беременности (НБ) называют ее прерывание от момента зачатия до 37 полных недель (259 дней от последней менструации). НБ — это ответ женского организма на любое неблагополучие в системе «эмбрион–мать–окружающая среда». НБ чаще наблюдается у юных беременных до 20 лет или беременных старше 30 лет. Согласно определению Всемирной организации здравоохранения (ВОЗ), привычным выкидышем принято считать наличие в анамнезе у женщины подряд 3 и более самопроизвольных прерываний беременности в срок до 22 недель. Желанная беременность в 15–20% случаев заканчивается досрочным спонтанным прерыванием [1, 2], причем на эмбриональный период приходится до 75% всех репродуктивных потерь, связанных с невынашиванием. НБ как медико-социальная проблема отвечает за уменьшение прироста населения, повышение уровня перинатальной и детской смертности, отрицательное влияние на репродуктивную функцию женщины [3]. При спорадическом (эпизодическом) выкидыше, вследствие ошибки гаметогенеза и образования генетически неполноценного эмбриона, действие повреждающих факторов носит преходящий характер и не нарушает репродуктивную функцию женщины в последующем, но при этом риск потери беременности после первого выкидыша повышается до 13–17%. После двух самопроизвольных выкидышей риск потери желанной беременности возрастает более чем в два раза [4]. Таким образом, достаточно двух последовательных выкидышей, чтобы отнести супружескую пару к категории привычного выкидыша с последующим обязательным обследованием и проведением комплекса мер по подготовке к беременности. Своевременная оценка развития фетоплацентарной системы, начиная с самых ранних сроков беременности, наряду с применением высокотехнологичных методов: исследование состояния эмбриона/плода, экстраэмбриональных структур, оценка системы «мать–плацента–плод», выявление особенностей развития беременности при различных причинах невынашивания беременности позволяет разработать индивидуальную тактику ведения беременности, профилактические мероприятия, повысить эффективность медикаментозной терапии для сохранения беременности [5, 6]. Для оценки параметров формирования эмбриона и экстраэмбриональных структур, особенностей становления фетоплацентарного комплекса, гемодинамики плода при осложненном течении беременности применяется ультразвуковое исследование (УЗИ), которое определяет диаметр плодного яйца, его величину, позволяет изучить анатомическое и функциональное состояние эмбриона в соответствии со сроком гестации [7]. В норме данные измерений размеров эмбриона при физиологическом течении беременности соответствуют сроку гестации или отстают от него не более чем на 6 дней при наличии регулярного менструального цикла (27–30 дней). При размерах эмбриона от 1,6 мм (копчико-теменной размер — КТР) в норме обязательно должно определяться сердцебиение. Важным является оценка экстраэмбриональных образований (амниона, хориона, экзоцелома, желточного мешка). При неосложненной беременности желточный мешок относительно быстро увеличивается к 5–9 неделе, замедление роста отмечается с 10–11 недели, и обратное развитие начинается с 11-й недели, вплоть до полной редукции, которая наблюдается в 12–13,5 недель [2, 8]. Во втором и третьем триместрах беременности в ходе проведения УЗИ следует обращать внимание на показатели фетометрии, оценить анатомию плода, состояние плаценты, качество и количество околоплодных вод, исключить маркеры хромосомных аномалий [9]. При динамическом исследовании кровотока у женщин с привычной потерей беременности выявлено постепенное снижение индексов сосудистого сопротивления к 18–19 неделе, по сравнению с беременными без отягощенного анамнеза. К концу беременности этот показатель опять вырастает, что связано с инволютивными изменениями в плацентарной ткани [7]. Кровоток в межворсинчатом пространстве растет при физиологическом течении беременности до 18–21 недели, после чего остается стабильным до родоразрешения. Брадикардия плода по мнению исследователей повышает риск невынашивания и встречается в 80% наблюдений, завершившихся самопроизвольным абортом, тахикардия также является маркером самопроизвольного аборта, но в меньшей степени. Преждевременное исчезновение и аномальная форма желточного мешка также является прогностическим признаком невынашивания беременности. Так, определение по УЗИ размера амниона (диаметр менее 10–12 мм) в 30% свидетельствует о неразвивающейся беременности. Нарушение кровотока в спиральных артериях и изменение кровотока в артерии желточного мешка является основным допплерометрическим признаком самопроизвольного выкидыша и других осложнений гестационного процесса [7, 8]. Регистрация постоянного кровотока в межворсинчатом пространстве раньше 6-й недели является прогностически неблагоприятным фактором, который ведет к механическому повреждению взаимосвязей организма и эмбриона (образование ретрохориальной гематомы) [10]. Во втором и третьем триместрах беременности важно определить функциональное состояние плаценты, что является следствием нарушенного маточно-плацентарного кровообращения, приводит к развитию хронической внутриутробной гипоксии плода и формированию синдрома задержки развития плода (СЗРП) [11, 12]. У новорожденных от матерей с угрозой прерывания беременности отмечается значительное количество осложнений (асфиксия — 32,1%, внутриутробная гипотрофия — 17%, нарушения мозгового кровообращения — 37,5%) [13].
Целью настоящего исследования было изучение течения и исхода беременности у пациенток с отслойкой хориона (наличием ретрохориальной гематомы) в первом триместре беременности.
Материалы и методы исследования
Исследовано 100 беременных, от 22–46 лет, средний возраст которых составил 29,3 ± 3,4 года. Всем пациенткам после сбора анамнеза и общеклинического осмотра проводилось УЗИ с допплерометрией. Срок гестации составлял от 4 недель до 13-й недели беременности (включительно).
Результаты исследования
При оценке объема амниотической оболочки раннее многоводие обнаружено в 64,2% случаев, раннее многоводие в 13,7% и нормальные значения в 22,1% случаев. Наиболее неблагоприятным прогностическим УЗИ-признаком при привычной потере беременности малого срока является уменьшение объема плодного яйца в сочетании с ранним маловодием [8, 13]. Более благоприятным УЗИ-признаком является раннее многоводие, при котором беременность протекала с осложениями (76–80%). Чаще беременность при наличии раннего многоводия осложнялась гестозом — 54%, угрозой преждевременных родов — 58%, преждевременным созреванием плаценты — 37,5%, преждевременным излитием околоплодных вод с развитием аномалий родовой деятельности до 33% (рис. 3) [4, 9].
Заключение
Таким образом, при угрозе прерывания беременности, осложнившейся ретрохориальной гематомой, необходимо учитывать локализацию и объем гематомы, оценить объем экстраэмбриональных структур, желтого тела в яичнике и его васкуляризацию для выбора тактики ведения беременности. Риск прерывания беременности прямо пропорционален размерам ретрохориальной гематомы, соответственно, чем больше размеры гематомы и интенсивнее кровоток в участке, тем хуже прогноз и исходы беременности. По данным исследователей, сопоставление клинических признаков с данными УЗИ позволило выделить следующие особенности течения беременности: для корпорального расположения гематомы наиболее характерны боли внизу живота, в то время как при супрацервикальной гематоме всегда обнаруживались кровянистые выделения из половых путей. Анализ течения и исхода выявил более неблагоприятное прогностическое течение беременности, чем при супрацервикальной локализации гематомы. Можно сделать выводы, что признаками неразвивающейся беременности по УЗИ являются: отсутствие артериального кровообращения, невозможность регистрации кровообращения в межворсинчатом пространстве; полное отсутствие или регистрация только венозного типа кровотока в сосудах желточного мешка; повышение пульсационного индекса (ПИ) в артерии пуповины (более 4,0); сочетанные нарушения кровотока в венозном протоке и артерии пуповины плода. УЗИ-критериями самопроизвольного выкидыша достоверно являются: наличие ретрохориальной гематомы большого объема (более 20 мл) и повышение сосудистого сопротивления в межворсинчатом пространстве и спиральных артериях; повышение сосудистого сопротивления в артериях желточного мешка; сохранение пульсирующего спектра кровотока в вене пуповины. Как видно из исследования, женщины с невынашиванием беременности в анамнезе составляют высокую группу риска не только самопроизвольного прерывания беременности, но и развития других осложнений гестационного процесса и нарушений функционального состояния плода (фетоплацентарная недостаточность (ФПН), СЗРП)). Таким образом, с целью улучшения прогноза течения беременности, ее прерывания, формирования ФПН и развития СЗРП следует провести комплекс лечебно-диагностических и профилактических мероприятий с использованием современных технологий, направленных на раннюю диагностику, коррекцию лечения и улучшение состояния беременной, что позволяет снизить частоту потери беременности, неблагоприятных исходов и перинатальной смертности. Кроме того, следует отметить, что дифференцированный подход к терапии, основанный на данных УЗИ и допплерометрии, позволяет значительно снизить частоту потери беременности в первом триместре и других осложнений гестационного процесса. Прогноз в отношении дальнейшего развития беременности в таких случаях зависит как от абсолютных размеров гематомы, так и от ее размеров относительно величины имеющегося в полости матки плодного яйца. У пациенток с небольшими гематомами имеются все шансы на благоприятный исход, в отличие от тех, у кого объем гематомы составляет более 60 см 3 или более 40% от объема плодного яйца, даже с учетом того, что при первичном эхографическом обследовании удается зарегистрировать наличие сердцебиений у плода. Прогноз также зависит от того, скапливается ли кровь в полости матки или изливается в виде кровяных выделений. Иногда в первом триместре беременности могут возникать сложности дифференцирования с помощью эхографии ретрохориальной гематомы от замершего плодного яйца при беременности двойней. Для «пустого» плодного яйца или плодного яйца с погибшим эмбрионом характерна более округлая форма, в отличие от гематомы, которая по виду напоминает полумесяц. В ранние сроки (2–4 недели) самопроизвольные выкидыши более чем в 50% случаев обусловлены хромосомными аномалиями, поэтому не рекомендуется применять гормональные и иммунные методы терапии, когда причина выкидыша не ясна и не проводилось обследования женщины до беременности [4, 6, 11, 12, 14, 15].
Литература
А. М. Торчинов, доктор медицинских наук, профессор
М. М. Умаханова, доктор медицинских наук, профессор
Г. Л. Доронин, кандидат медицинских наук
М. В. Мазуркевич, кандидат медицинских наук
М. Г. Рон 1
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
_575.gif)
.gif)
_575.gif)
.gif)
.gif)