липоматоз молочной железы код по мкб 10
Доброкачественное новообразование жировой ткани неуточненной локализации
Рубрика МКБ-10: D17.9
Содержание
Определение и общие сведения [ править ]
Липомы могут быть одиночными, но чаще они множественные. Наиболее часто встречаются липомы размером 1-5 см, однако иногда они могут достигать очень больших размеров (10 см и более).
Этиология и патогенез [ править ]
Гистологически липома состоит из зрелых адипоцитов, формирующих дольки. Изредка в липомах могут встретиться участки костной и хрящевой ткани (хондро- и остеолипомы), прослойки фиброзной ткани (фибролипома) или миксоидные изменения (миксолипома).
Клинические проявления [ править ]
При пальпации липомы обычно мягкие, безболезненные, но при значительном количестве соединительной ткани могут быть плотными. Крупные липомы могут сдавливать окружающие ткани и нервные окончания, вызывая тем самым болевые ощущения.
Доброкачественное новообразование жировой ткани неуточненной локализации: Диагностика [ править ]
МРТ дает точную качественную характеристику липомы как объемного образования, нередко имеющего слабовыраженную капсулу. Сигнал высокоинтенсивен на Т1-взвешенных и Т2-взвешенных изображениях и гипо-интенсивен на Т2/STIR-взвешенных изображениях. При большом объеме опухоли в жировой ткани определяются редкие фиброзные тяжи.
Дифференциальный диагноз [ править ]
Иногда липому трудно отличить от атеромы, гигромы, лимфаденита и других доброкачественных новообразований кожи.
Доброкачественное новообразование жировой ткани неуточненной локализации: Лечение [ править ]
Профилактика [ править ]
Прочее [ править ]
Встречается значительно реже; он представляет собой диффузную инфильтрирующую пролиферацию зрелой жировой ткани с вовлечением больших отделов конечности и туловища. Чаще всего процесс развивается под кожей, вовлекаются фасции и подлежащие мышцы. У взрослых пациентов диффузный липоматоз чрезвычайно редок.
Липобластома и липобластоматоз
Подкожный узел, состоящий из зрелого жира и мелких тонкостенных сосудов, часть которых содержит в просвете фибриновые тромбы.
Четко отграниченный подкожный узел на задней поверхности шеи и спине, преимущественно у мужчин пожилого возраста. Опухоль состоит из бледно-окрашенных веретенообразных клеток, расположенных между адипоцитами и формирующих параллельные ряды, ассоциированные с широкими лентами коллагена. Между веретенообразными клетками обычно встречаются тучные клетки, лимфоциты, плазматические клетки. Плеоморфная липома характеризуется наличием мелких вытянутых округлых гиперхромных и многоядерных гигантских клеток с радиальным расположением ядер.
Редкая доброкачественная опухоль жировой ткани, состоящая полностью или частично из клеток бурого жира. Клетки гиберномы крупные округло-овальной и полигональной формы с обильной зернистой мелковакуолизированной цитоплазмой и маленьким компактным центрально расположенным ядром, они могут формировать подобие долек, разделенных тонкостенными капиллярами.
Источники (ссылки) [ править ]
Фибролипома молочной железы
Фибролипома молочной железы – это доброкачественная опухоль, состоящая из жировой и фиброзной ткани. Обычно возникает у женщин старше 40 лет. Представляет собой плотный подвижный безболезненный узел, не спаянный с кожей и подлежащими тканями. Течение длительное, бессимптомное. При увеличении может вызывать видимую деформацию молочной железы. Возможна кальцификация. Озлокачествление наблюдается редко. Основанием для постановки диагноза становятся данные осмотра, результаты маммографии, УЗИ молочной железы и других исследований. Лечение хирургическое. При небольших фибролипомах, не вызывающих косметического дефекта, иногда ограничиваются наблюдением.
МКБ-10
Общие сведения
Фибролипома молочной железы – разновидность липомы, доброкачественное новообразование, состоящее из жировой и соединительной фиброзной ткани. Чаще диагностируется в преклимактерическом или климактерическом периоде. Реже встречается у молодых девушек. Обычно бывает одиночной. Иногда выявляются множественные липомы, расположенные в разных частях тела (липоматоз).
Малигнизация наблюдается редко, характерно длительное течение, фибролипома молочной железы может существовать годами и даже десятилетиями, не увеличиваясь или незначительно увеличиваясь в диаметре. Наиболее высокий риск озлокачествления отмечается при интенсивном росте фибролипом в преклимактерическом периоде. Лечение проводят специалисты в сфере хирургической маммологии.
Причины
Причины развития фибролипомы точно не установлены. Одни исследователи полагают, что новообразование возникает в результате нарушений эмбриогенеза (внутриутробного образования нетипичных клеток жировой ткани в области молочной железы). Другие ученые считают, что основным фактором в развитии заболевания являются системные расстройства обмена. Кроме того, специалисты акцентируют внимание на возможной связи фибролипом молочной железы с изменениями гормонального фона – в пользу такой связи свидетельствует частая манифестация болезни в период гормональной перестройки организма (в климаксе или преклимаксе).
В числе других факторов, способствующих развитию фибролипомы, указывают заболевания гипофиза, щитовидной железы, печени и поджелудочной железы. Существуют предположения, что риск возникновения фибролипомы молочной железы возрастает при алкоголизме, сахарном диабете, проживании в неблагоприятных экологических условиях и длительном психоэмоциональном напряжении. В некоторых случаях выявляется наследственная предрасположенность.
Симптомы фибролипомы молочной железы
Заболевание чаще развивается у женщин старше 40 лет. Может долгое время протекать бессимптомно, впервые выявляется во время очередного самоосмотра либо осмотра врача-маммолога. При расположении в глубине молочной железы небольшие узлы иногда не прощупываются, опухоль обнаруживается только при проведении планового УЗИ или маммографии. Фибролипома молочной железы представляет собой плотное, эластичное, безболезненное подвижное новообразование. Узел не спаян с окружающими тканями, кожа над опухолью не изменена.
Диаметр фибролипомы молочной железы колеблется от 1-2 до 10 и более сантиметров. Крупные новообразования вызывают видимую деформацию молочной железы. При длительном течении в толще опухоли могут откладываться соли кальция. В подобных случаях узел приобретает хрящевую плотность, возможны боли и дискомфорт при ношении бюстгальтера и давлении на область поражения.
Скорость роста существенно различается. Одни фибролипомы молочной железы существуют годами, практически не увеличиваясь в размере, другие проявляют признаки быстрого роста. Быстрое увеличение опухоли, особенно – у женщин предменопаузального и менопаузального возраста свидетельствует о повышении риска малигнизации.
Диагностика
Диагноз устанавливается на основании анамнеза, внешнего осмотра и данных дополнительных исследований. В пользу доброкачественного характера новообразования свидетельствует подвижность узла, неизмененная кожа и отсутствие спаек с окружающими тканями. Наличие фиброзной ткани можно предположить, исходя из плотной упругой консистенции опухоли.
Для подтверждения диагноза используют маммографию и УЗИ молочной железы. В сомнительных случаях назначают КТ молочной железы, термомаммографию и анализ крови на онкомаркеры. При сохранении диагностических затруднений проводят биопсию молочной железы.
Лечение фибролипомы молочной железы
Лечение фибролипомы молочной железы оперативное. Абсолютными показаниями к хирургическому вмешательству являются:
Кроме того, фибролипому молочной железы рекомендуют удалять в период планирования беременности, чтобы избежать возможного роста узла на фоне изменений гормонального статуса и предотвратить проблемы в период лактации.
Обычно осуществляют энуклеацию опухоли. При подозрении на злокачественное перерождение возможна секторальная резекция молочной железы. При небольших узлах решение об операции принимается индивидуально. При отсутствии роста возможно длительное наблюдение. Больным фибролипомой молочной железы рекомендуют регулярно посещать маммолога и проходить маммографию. Консервативная терапия с использованием рассасывающих препаратов малоэффективна.
Прогноз и профилактика
Прогноз благоприятный. При полном удалении фибролипома не склонна к рецидивированию. В случае малигнизации опухоли прогноз зависит от срока ее выявления и возможности радикального лечения. Специфические меры профилактики не выработаны. Для минимизации рисков развития доброкачественных новообразований молочных желез необходимо своевременное лечение эндокринных патологий, ежегодное прохождение маммологических скринингов.
Липоматоз молочной железы код по мкб 10
Простая (идиопатическая) липома
Рост медленный.Излюбленная локализация – задняя поверхность шеи, туловище, живот, предплечья, бедра.Встречаются на слизистой оболочке рта.Множественные липомы располагаются равномерно и симметрично на различных участках кожи, возникают иногда с интервалом в несколько лет.
Болезнь Деркума
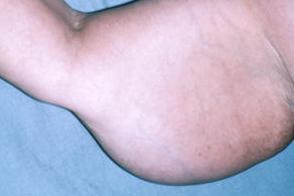 Основные симптомы развиваются медленно. В одних случаях с самого начала наблюдается формирование в подкожной клетчатке болезненных опухолей. В других им предшествуют общая слабость, нарушения сна, памяти, головная боль и головокружения, неопределенная боль в разных частях тела. Возможны ипохондрия, депрессивное состояние. Лишь в дальнейшем появляются опухоли. Основные симптомы развиваются медленно. В одних случаях с самого начала наблюдается формирование в подкожной клетчатке болезненных опухолей. В других им предшествуют общая слабость, нарушения сна, памяти, головная боль и головокружения, неопределенная боль в разных частях тела. Возможны ипохондрия, депрессивное состояние. Лишь в дальнейшем появляются опухоли. |
У многих пациентов при болезни Деркума отмечаются вазомоторные и трофические нарушения (выпадение волос, ломкость ногтей, снижение потоотделения, очаговая пигментация кожи, дистрофические изменения костей и др.). Могут быть признаки и других эндокринопатий, в особенности гипофункции щитовидной железы.Течение болезни длительное, прогрессирующее, иногда отмечают кратковременные ремиссии
Опухоли из жировой ткани образуются на самых различных участках (спина, живот, ягодицы, бедра, верхние конечности), располагаются они асимметрично, болезненны при пальпации, давлении. Выделяют четыре формы болезни:
Синдром Коупмена—Аккермана (болезненные склерозированные липомы в области крестцово-подвздошного сочленения)
Болезнь Маделунга
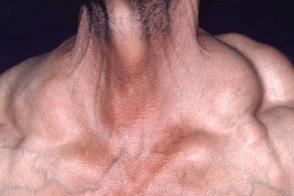 Характеризуется множественными симметрично расположенными депозитами неинкапсулированной жировой ткани. Процесс чаще начинается с подчелюстной и затылочной областей, затем он распространяется на шею, плечевой пояс, реже поражаются другие участки туловища и конечностей, иногда мошонка. Жировые отложения крупные, плотноэластической консистенции, без четких границ, безболезненные; кожа над ними имеет ливидно-красный оттенок. Довольно быстрый рост опухолей приводит к деформации шеи («горб бизона») и плечевого пояса, придающей верхней части тела псевдоатлетический вид. Характеризуется множественными симметрично расположенными депозитами неинкапсулированной жировой ткани. Процесс чаще начинается с подчелюстной и затылочной областей, затем он распространяется на шею, плечевой пояс, реже поражаются другие участки туловища и конечностей, иногда мошонка. Жировые отложения крупные, плотноэластической консистенции, без четких границ, безболезненные; кожа над ними имеет ливидно-красный оттенок. Довольно быстрый рост опухолей приводит к деформации шеи («горб бизона») и плечевого пояса, придающей верхней части тела псевдоатлетический вид. |
При достижении опухолью крупного размера появляются головная боль, головокружение, быстрая утомляемость, одышка, ограничение подвижности головы, признаки сдавления сосудов и нервов (цианоз губ и рук, онемение верхних конечностей, варикоз передней грудной стенки и др.). Функция слюнных желез не нарушается, но отмечают увеличение околоушных и подчелюстных желез. Уровень холестерина и триглицеридов в крови обычно в пределах нормы, может наблюдаться повышение активности трансаминаз. Малигнизация липом происходит очень редко.
Липоматоз множественный семейный
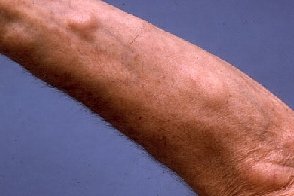 Характеризуется развитием симметрично расположенных множественных липом преимущественно на конечностях, при этом голова, шея, плечи не поражаются. В части случаев опухоли обнаруживаются в полости рта и ЖКТ.Опухоли инкапсулированные, безболезненные, округлые, мягкие, подвижные, с гладкой поверхностью, в среднем 5-6 см в диаметре. Характеризуется развитием симметрично расположенных множественных липом преимущественно на конечностях, при этом голова, шея, плечи не поражаются. В части случаев опухоли обнаруживаются в полости рта и ЖКТ.Опухоли инкапсулированные, безболезненные, округлые, мягкие, подвижные, с гладкой поверхностью, в среднем 5-6 см в диаметре. |
Характерен первоначальный быстрый рост опухолей с последующей стабилизацией. Изредка в стадии роста отмечается болезненность липом.Возможны отложения кальция и некроз отдельных из них. Иногда у больных наравне с классическими липомами могут возникать множественные ангиолипомы.
Встречается в ассоциации с ангиомами и лимфангиомами, а также с ангиоматозом и макроцефалией (синдром Баньяна) или с гемигипертрофией, макродактилией, экзастозами, эпидермальными невусами, церебриформными разрастаниями мягких тканей ладоней и подошв, сколиозом. Злокачественная трансформация происходит в казуистических случаях.
Липоматоз врожденный инфильтрирующий
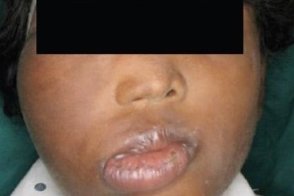 Заболевание характеризуется диффузной инфильтрацией мышечных тканей липоматозными массами, быстрым ростом, костной гиперплазией и высоким процентом рецидивов после хирургического иссечения.Опухолевые узлы или инфильтраты, иногда бугристые, мягкой- или плотноэластической консистенции, безболезненные, залегают в мягких тканях, кожа над ними не изменяется. Лицо и шея поражаются редко. Такое расположение опухолей может быть связано с ипсилатеральной гемимегалэнцефалией.Процесс обычно односторонний. Заболевание характеризуется диффузной инфильтрацией мышечных тканей липоматозными массами, быстрым ростом, костной гиперплазией и высоким процентом рецидивов после хирургического иссечения.Опухолевые узлы или инфильтраты, иногда бугристые, мягкой- или плотноэластической консистенции, безболезненные, залегают в мягких тканях, кожа над ними не изменяется. Лицо и шея поражаются редко. Такое расположение опухолей может быть связано с ипсилатеральной гемимегалэнцефалией.Процесс обычно односторонний. |
Пролиферация зрелой жировой ткани сопровождается гипертрофией прилегающих мягких тканей и костей конечностей с превалированием процесса в области фаланг. Иногда развиваются грубые функциональные нарушения конечностей, клиническая картина может напоминать или симулировать синдром Клиппеля—Треноне. Рентгенологически обнаруживают гипертрофию костей с кистозными полостями, сужение межсуставных щелей, экзостозы, преимущественно в дистальных отделах. Лабораторные показатели обычно в пределах нормы.
Из-за диффузной инфильтрации прилегающих тканей и вовлечения костных структур полная хирургическая эксцизия опухолей часто невозможна, а в случае удаления часто возникают рецидивы
Ангиолипома
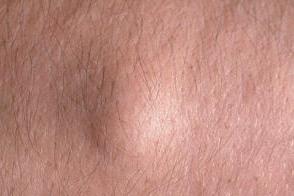 Характеризуется появлением множественных упругих, эластичных, расположенных в гиподерме, не спаянных с дермой опухолей. Размеры их достигают 3-4 см в диаметре. Кожа над ними не изменена. Преимущественная локализация – туловище, проксимальные отделы конечностей. В отличии от классических липом ангиолипомы болезненны при пальпации. Характеризуется появлением множественных упругих, эластичных, расположенных в гиподерме, не спаянных с дермой опухолей. Размеры их достигают 3-4 см в диаметре. Кожа над ними не изменена. Преимущественная локализация – туловище, проксимальные отделы конечностей. В отличии от классических липом ангиолипомы болезненны при пальпации. |
Ангиомиолипома
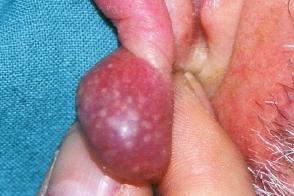 Характеризуется появлением чаще всего одиночной опухоли, преимущественно на ушных раковинах, пальцах кистей и стоп, умеренно болезненной при пальпации.Кожа над образованием часто приобретает красно-малиновый цвет. Характеризуется появлением чаще всего одиночной опухоли, преимущественно на ушных раковинах, пальцах кистей и стоп, умеренно болезненной при пальпации.Кожа над образованием часто приобретает красно-малиновый цвет. |
Фибролипома
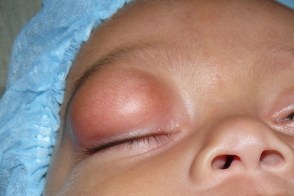 Клинически не отличается от классической липомы, но чаще локализуется в области слизистой оболчки рта (щеки, язык) и нижних конечностях (ягодицах, бедрах и голенях), реже на лице и имеет плотную консистенцию. В подкожной клетчатке наблюдаются единичные или множественные узлы, безболезненные при пальпации размерами от 2 до 10 см в диаметре. Клинически не отличается от классической липомы, но чаще локализуется в области слизистой оболчки рта (щеки, язык) и нижних конечностях (ягодицах, бедрах и голенях), реже на лице и имеет плотную консистенцию. В подкожной клетчатке наблюдаются единичные или множественные узлы, безболезненные при пальпации размерами от 2 до 10 см в диаметре. |
Ятрогенный липоматоз
Для постановки диагноза необходимо цитологическое исследование пунктата.
Микроскопически липома построена по типу обычной жировой ткани и отличается от нее размерами долек и жировых клеток. Последние либо бывают очень мелкими, либо достигают гигантских размеров. В некоторых случаях между дольками и отдельными жировыми клетками имеется разрастание соединительной ткани, иногда значительное, образуется фибролипома. При наличии в ней большого количества сосудов опухоль называют ангиолипомой.
При болезни Деркума гистологическая картина часто аналогична описанной выше, однако в некоторых случаях наблюдается структура ангиолипомы или гранулематозное строение с наличием гигантских клеток инородных тел.
При доброкачественном симметричном липоматозе узлы имеют структуру обычной липомы. При системной форме множественного липоматоза кроме зрелых жировых клеток обнаруживают недифференцированные мезенхимальные, а также промежуточные клетки, содержащие в своей цитоплазме различное количество липидов.В хорошо дифференцированных участках видны зрелые жировые клетки, обычно расположенные в мукоидной строме, в менее дифференцированных зонах имеются липобласты различной степени зрелости, содержащие липиды, а также участки, состоящие из фибробластических элементов.
При семейном липоматозе гистологически выявляют зрелую жировую ткань, разделенную соединительнотканными прослойками.
Гистологически при ангиолипоме соотношение жировой ткани, сосудистых и стромальных элементов может варьировать в широких пределах. От оболочки внутрь опухоли проникают неплотные фиброзные перегородки, проросшие сосудами, стенки которых не содержат эластических и мышечных элементов. Межсосудистое пространство заполнено веществом с гистохимическими свойствами гликозаминогликанов. Клеточный компонент, помимо жировых клеток, представлен эндотелиальными клетками сосудов, эритроцитами, фиброцитами, лимфоцитами и, редко, полиморфно-ядерными лейкоцитами. Признаков воспаления или некроза, как правило, не наблюдается. Ангиолипомы характеризуются минимальной митотической активностью, медленным ростом, дифференцированностью элементов, отсутствием прорастания в окружающие ткани.
Ангимиолипома состоит из жировой ткани, пролиферирующих кровеносных сосудов и гладкомышечных волокон, образующих узел в подкожной клетчатке или глубоких отделах сетчатого слоя дермы. Данные ИГХ-исследований при кожных ангиомиолипомах противоречивые: в одних случаях опухоли экспрессируют НМВ-45, в других окраска негативна.
Показано хирургическое иссечение солитарных образований.
Множественный липоматоз : гормональная терапия в соответствии с выявленной эндокринной патологией (тиреоидин, диэтилстильбэстрол и т. д.), коррекция нервно-психических нарушений, диета с ограничением жиров, углеводов. Фонофорез, электрофорез с нестероидными противовоспалительными средствами (НПВС), анальгетиками. Осторожный массаж. Некоторые особенно болезненные узлы иссекают. Отмечен выраженный обезболивающий эффект, продолжающийся от нескольких недель до нескольких месяцев, после однократного внутривенного введения лидокаина. Возможна липосакция.
Фибролипома молочной железы
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Фибролипома молочной железы относится доброкачественным новообразованиям.
Рассмотрим причины появления фибролипомы, симптомы и методы диагностики. А также возможные варианты лечения, способы профилактики и прогноз на выздоровление.

Код по МКБ-10
Эпидемиология
Липомы чаще всего встречаются у женщин старше 40 лет. При появлении новообразования у молодых девушек, липома имеет наследственных характер. Крайне редко диагностируют множественных липоматоз. Заболевание характеризуется разрастанием липом во всех органах и конечностях. Патология имеет наследственный характер. Наличие одной фибролипомы в молочной железе может провоцировать рост остальных. Рост уплотнения не связан с общим состоянием организма, в некоторых случаях размер образований достигает 10 и более сантиметров.

Причины фибролипомы молочной железы
Причины фибролипомы молочной железы до конца не изучены, так как существует много факторов риска, провоцирующих рост новообразования. Некоторые специалисты считают, что закупоренная сальная железа может стать причиной фибролипомы. Рассмотрим основные причины появления образования:
Чаще всего фибролипома появляется у женщин в период менопаузы. Новообразование растет очень медленно, постепенно проникая в соседние ткани и по мере своего роста раздвигая их. Главная особенность опухоли – это ее безболезненный рост. Липома подвижна, эластична при пальпации определяется ее дольчатая структура.
Кроме фибролипомы выделяют еще несколько видов жировиков молочной железы. При узловой липоме присутствует капсула, а диффузная липома не имеет капсулы, так как окружена жировой тканью. Фибролипома считается плотной жировой опухолью, в структуру которой входит жировая ткань. В состав миолипомы входят мышечные волокна, а при ангиолипоме возникает сосудистая сетка. К данной классификации относится и липогранулема, которая представляет собой деформированную в результате воспаления жировую ткань. Причиной опухоли может быть травматизация груди или нарушение нормального кровообращения.

Симптомы фибролипомы молочной железы
Фибролипома молочной железы – это доброкачественное образований, которое происходит из жировых тканей груди. Фибролипомы могут появляться на любых органах, содержащих жировую ткань. Многие ошибочно считают, что они появляются только у полных людей. Но на самом деле рост фибролипомы никак не зависит от состояния организма. Образование может появиться даже у людей с недостатком веса, и все равно будет набирать жир и постепенно разрастаться. Уплотнения имеют разные формы, встречаются как одиночные, так и множественные.
Симптомы фибролипомы молочной железы не имеют яркой выраженности, поэтому при пальпации и самообследовании груди не всегда удается выявить патологию. Но если опухоль разрастается, то это приводит к деформации железы и симптоматика новообразования видна невооруженным глазом. Как правило, фибролипома развивается в глубоких слоях ткани, но иногда на поверхности груди видны изменения кожи, то есть косметические дефекты заболевания.
Фибролипома это патология, которая характеризуется длительным течением и превращением здоровых тканей в фибриновые волокна соединительных тканей. Существует высокий риск отложения солей кальция в ткани опухоли. В этом случае, новообразование вызывает болезненные ощущения и дискомфорт при ношении бюстгальтера. При подобной симптоматике фибролипому необходимо удалять, так как на ее фоне могут возникать другие виды опухолевых образований. Если в опухоль прорастают кровеносные сосуды, то это приводит к ее трансформации в ангиолипому, оперативное лечение которой сопровождается сильными кровотечениями.

Доброкачественные новообразования средостения
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Доброкачественные новообразования средостения – сложные по топографии структуры, их характеризует расположение в едином анатомическом пространстве, находящееся посередине грудной клетки между правой и левой плевральными полостями.
Примечание*: Доброкачественные новообразования средостения, происходящие из различных тканей, имеют общие анатомические границы. Они отличаются многообразием морфологических форм, но объединяются сходными клиническими симптомами, характером течения заболевания, применяемыми методами диагностики и лечения. К настоящему времени насчитывается более 100 разновидностей медиастинальных новообразований доброкачественного характера [1, 2, 3]. Выделяют часто развивающиеся в средостении патологические процессы, которые представляют наибольший клинический интерес [4, 5, 6, 7], и редко встречающиеся новообразования, частота которых составляет от единичных до несколько десятков случаев [8, 9, 10]. В связи с этим особую значимость приобретает ранняя диагностика новообразований средостения, которая по существу относится к разряду профилактических мер развития тяжелых и осложненных форм заболевания. Клиническая картина складывается из симптомов компрессии новообразовании в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости). Диагностика новообразования средостения включает лучевые и эндоскопические методы обследования, трансторакальную или трансбронхиальную пункционную биопсию. Лечение доброкачественного новобразования средостения – оперативное [11, 14, 15].
Соотношение кодов МКБ-10 и МКБ:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| D15.2 | Доброкачественные новообразования средостения | 34.311 | Торакоскопическое удаление опухоли заднего средостения (невриномы, липомы) |
| D15.7 | Доброкачественные новообразования других уточненных органов грудной клетки | 34.29 | Другие диагностические манипуляции на средостении |
| D15.9 | Доброкачественные новообразования органов грудной клетки неуточненных | 34.30 | Иссечение или деструкция поврежденного участка или ткани средостения |
| 34.22 | Медиастиноскопия | ||
Дата разработки/пересмотра протокола: 2016 год
Пользователи протокола: ВОП, терапевты, торакальные хирурги, пульмонологи, хирурги, онкологи, врачи скорой медицинской помощи, эндоскописты.
Категории пациентов: взрослые.
Соотношение между степенью убедительности доказательств и видом научных исследований:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация
Наиболее удобна ниже следующие классификации при дифференциальной диагностике:
Классификация Э.В. Гольберта и Г.А. Лавниковой (1965):
1) образования, исходящие из органов средостения (пищевода, трахеи, крупных бронхов, сердца, вилочковой железы и другие);
2) образования, исходящие из стенок средостения (грудной стенки, диафрагмы и плевры, перикарда);
3) образования, исходящие из тканей средостения и располагающиеся между органами (внеорганные).
Образования третьей группы и являются истинными опухолями средостения. Они, в свою очередь, делятся по гистогенезу: образование из нервной, соединительной ткани, сосудов, гладких мышц, лимфоидной ткани и мезенхимы. Кроме того, выделяют кисты средостения (из эмбрионального зародыша передней кишки, целомические и лимфатические) и образование из ткани, смещенной в средостение при дефектах эмбрионального развития (зачатки щитовидной железы, околощитовидной железы, мультипотентные клетки) [2, 3, 7, 9,10,11].
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии: Распознавание новообразований средостения принадлежит к числу трудных разделов диагностики заболеваний внутренних органов. Что обусловлено, прежде всего, многообразием встречаемых здесь патологических процессов, малосимптомным их проявлений, особенно на ранних стадиях развития, отсутствием патогномоничных клинических и рентгенологических признаков, а также топографо-анатомическими особенностями этой области [1, 2, 5, 7, 31, 35].
Отсутствие патогномоничных симптомов на ранних стадиях процесса, сложность дифференциальной диагностики и морфологической верификации диагноза, являются основными причинами несвоевременного начала лечения, а при невозможности морфологической верификации-опасности выбора нерациональной лечебной тактики [4, 8, 32, 33, 34, 36].
Окончательный диагноз может быть установлен только при морфологическом изучении материала [85,86,87,88].
В настоящее время не вызывает сомнений, что ведущим в распознавании медиастинальных новообразований является лучевой метод, который позволяет от 80% до 90% случаев установить локализацию образовании и ее вид [21], но характер процесса определяется только при изучении гистологического или цитологического препарата.
Наиболее достоверной диагностикой является морфологическая верификация. Для морфологической диагностики новообразований средостения используют ТТПБ, ТТБПБ, медиастиноскопию, парастернальную медиастинотомию, торакоскопию и диагностическую торакотомию [89, 90, 91, 92[.
Жалобы и анамнез в основном проявляются при сдавлении органов грудной клетки.
Симптомы, свойственные поражению средостения, можно разделить на три группы:
· Симптомы сдавления органов средостения;
· Симптомы сдавления сосудов;
· Симптомы, обусловленные сдавлением и прорастанием нервных стволов.
При больших новообразованиях средостения возникает, так называемый ССВПВ, который чаще всего развивается при новообразованиях переднего средостения [35, 37, 38, 39, 40]. Образования заднего средостения вызывают компрессию дыхательных путей, сердца и магистральных сосудов значительно реже [14, 7, 41, 42]. Проявлением медиастинального синдрома является увеличение венозного давления в верхней половине тела при нормальном венозном давлении нижней половины тела. При этом на лице, затылочной области, шее, в плечевой области и на верхних конечностях одновременно с цианозом появляется отек мягких тканей. Цианоз более выражен при горизонтальном положении больного, его интенсивность уменьшается, когда больной встает. Больные жалуются на головную боль, боли в верхних конечностях, нередко на кашель и охриплость голоса. Компенсаторно развиваются коллатерали, возникает расширение и напряжение вен грудной стенки, шеи и лица. В ряде случаев отмечается деформация передней грудной стенки [43].
При нейрогенных опухолях чаще возникает неврологическая симптоматика: боли в спине, за грудиной, по ходу межреберных нервов, парестезия, изменение дермографизма.
При системных поражениях чаще, чем при других заболеваниях, появляются симптомы интоксикации: слабость, потливость, одышка, лихорадка, похудание [1, 2, 3, 7].
Однако и эти симптомы также не являются патогномоничными. На малую диагностическую ценность клинических данных указывают все исследователи, занимающиеся вопросами диагностики и лечения новообразований средостения. Об этом свидетельствует и высокий процент ошибочных диагнозов, с которыми больные поступают на обследование [45].
Лабораторные исследования: критериев лабораторной диагностики нет.
Диагностический алгоритм:
Показания к применению различных методов исследования при диагностике новообразований средостения:
| Метод диагностики | Показания | Задачи |
| Полипозиционая рентгеноскопия и рентгенография | Установление топического диагноза и по возможности характера новообразования | Определение локализации, распространенности, размеров, формы, контуров, наличия пульсации, взаимоотношения новообразования с окружающими органами |
| Коагулограмма | Рентгенологически подозрение на злокачественное новообразование средостения | Определение состояния коагуляционнолитической системы у больных с новообразованиями средостения |
| ФТБС | Дифференциальная диагностика новообразований, расположенных в перднем средостении, сопровож-дающихся дыхательными нарушениями | Исключение заболевании трахеобронхиального дерева, по показаниям ТТБПБ |
| ЭФС | Дифференциальная диагностика новообразований, расположенных в заднем средостении, сопровож-дающихся дисфагией, с опухолями пищевода | Уточнение характера новообразований и выявление отношения опухоли к пищеводу |
| КТГ | Установление топического диагноза, уточнение структуры опухоли, установление природы новообразования | Определение топограммы новообразования, распространенности, размеров, формы и контуров, характера ткани, его отношения к соседним органам, наличия лимфоузлов |
| МРТ | Дифференциальная диагностика новообразований и аномалий крупных сосудов, новообразований лимфоидной и хрящевой ткани | Уточнение диагноза, установление характера ткани, определение топо-граммы новообразования, распространенности, размеров, формы и контуров |
| УЗИ | Дифференциальная диагностика новообразований средостения, динамика течения процесса | Определение характера (жидкостное, тканевое) полостей распада, выпота в плевральной полости |
| Прескаленная биопсия | Наличие увеличенных лимфоузлов | Определение состояния лимфоузла, наличия метастазов |
| ТТБПБ | Дифференциальная диагностика новообразований средостения с лимфоаденопатиями той же локализации | Дифференцирование патологии, исключение заболеваний дыхательных путей |
| ТТПБ | Дифференциальная диагностика доброкачественных и злокачественных опухолей средостения | Верификация новообразований |
| Диагностическая торакоскопия | Установление окончательного диагноза | Решение операбельности, удаление новообразования |
На основании этих данных составлен алгоритм исследований, необходимых для диагностики и дифференциальной диагностики новообразований средостения. При обследовании больного должна соблюдаться следующая программа комплексного обследования:
I этап: устанавливается доброкачественный или злокачественный характер новообразования.
II этап исследования больных с доброкачественными новообразованиями средостения:
Диагностика (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: сбор жалоб и анамнеза.
Медикаментозное лечение: симптоматическая, в зависимости от нарушения функции органов средостения.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы и анамнез, физикальное обследование, инструментальные исследования (смотрите пункт 9, подпункт 1), а также:
· диагностическая торакоскопия — позволяет верифицировать между злокачественным и доброкачественными опухолями, согласно приложения 1, настоящего КП.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· рентгенография органов грудной клетки, прямой и боковой проекции – на рентгенограммах в боковой проекции объемные образования средостения проявляются в виде дополнительной тени. Важным диагностическим симптомом объемных образований переднего средостения, выявляемым на рентгенограммах и томограммах грудной клетки в боковой проекции, является понижение прозрачности ретростернального пространства;
· КТ-органов грудной клетки (УД-В) – по показаниям, для выявления взаимосвязи новообразования с окружающими тканями (при направлении в стационар, для проведения оперативного вмешательства);
· УЗИ органов грудной клетки (УД-В) – при направлении в стационар, для проведения оперативного вмешательства;
· фибробронхоскопия – при компрессии трахеобронхиального дерева;
Перечень дополнительных диагностических мероприятий: предусматривает проведение обследования при экстренной госпитализации и по истечении сроков более 10 дней:
· ОАК;
· ОАМ;
· биохимический анализ крови;
· коагулология;
· определение чувствительности к антибиотикам;
· микробиологическое исследование мокроты (или мазок из зева);
· определение чувствительности к антибиотикам;
· УЗИ брюшной полости.
· ЭКГ.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения: Лечения опухолей средостения – хирургическое. Выжидательная тактика и динамическое наблюдение в таких случаях неоправданы.
Немедикаментозное лечение:
Режим – общий;
Диета: Стол №15 с рекомендациями после оперативного лечения.
· Для женщин отложить беременность на год;
· исключение бани в течение 3 месяцев.
Медикаментозное лечение: обезболивающие препараты по показаниям.
Дальнейшая тактика введения больного: оперативное лечение в профильных стационарах.
Перечень основных лекарственных средств: нет.
Перечень дополнительных лекарственных средств: обезболивающие препараты:
· Кетопрофен 100–200 мг 2-3 раза в/м в течение 2-3 дней.
Алгоритм действий при неотложных ситуациях:
Другие виды лечения: нет.
Показания для консультации специалистов: при направлении в стационар, для проведения оперативного вмешательства.
· консультация кардиолога, терапевта, гастроэнтеролога, пульмонолога и других узких специалистов – по показаниям.
Индикаторы эффективности лечения:
· своевременная диагностика;
· регресс симптомов болезни;
· отсутствие патологических образований в средостении в постоперационном периоде.
Профилактические мероприятия:
· своевременная диагностика;
· обследование по клиническим показаниям;
· диспансерное наблюдение;
· профилактика развития рецидива после проведенного лечения.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: основной метод лечения хирургический.
Немедикаментозное лечение:
Режим – свободный;
Диета: Стол – 15.
Медикаментозное лечение
Перечень основных лекарственных средств:
Обезболивающие 1-3 сутки после операции:
· Кетопрофен, 100–200 мг, 2-3 раза, в/м, в/в, внутрь.
Перечень дополнительных лекарственных средств: по показаниям.
| №п/п | название МНН | доза | кратность | способ введения | продолжительность лечения | примечание | УД |
| Антибактериальные препараты для профилактики медиастенита | |||||||
| 1 | цефтриаксон или | 1–2 гр. | 1раз в сутки | в/в и в/ м | 7-14 дней | цефалоспорины 3-го поколения | А |
| 2 | левофлоксацин | 250–750 мг 250–750 мг | 1 раз в сутки | в/в и в/м | 7-10 дней | фторхинолоны | А |
| Антисептики | |||||||
| 1 | повидон – йод | 10% | ежедневно | наружно | по мере необходимости | для обработки кожных покровов и дренажных систем | В |
| 2 | хлоргексидин | 0,05% | для обработки операционного поля, рук хирурга | наружно | В | ||
| 3 | этанол | раствор 70%; | для обработки операционного поля, рук хирурга | наружно | для обработки кожных покровов | А | |
| 4 | перекись водорода | 1–3% раствор | по мере необходимости | наружно местно | по показаниям | окислитель для обработки ран | А |
| 5 | брилианттовый зелени | 1% раствор | после операции | наружно местно | По мере необходимости | для обработки ран | А |
Хирургическое вмешательство, с указанием показаний для оперативного вмешательства, согласно приложения 1 к настоящему КП;
1. ВТС, удаления образования из средостения.
2. Торакотомия/стернотомия, удаление образования средостения.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация пульмонолога – в целях определения степени дыхательной недостаточности, функциональных возможностей легких при ХОБЛ;
· консультация анестезиолога-реаниматолога – для решения вопроса анестезии;
· консультация клинического фармаколога – с целью подбора адекватной терапии антибактериальными и поддерживающими, сопроводительными препаратами до, во время и после операции и на протяжении всего лечения;
· консультация терапевта, кардиолога и других узких специалистов – по показаниям.
Показания для перевода в отделение интенсивной терапии и реанимации:
В послеоперационном периоде наблюдение врача анестезиолога до полного пробуждения и стабилизации состояния.
Индикаторы эффективности лечения:
· регресс симптомов болезни;
· отсутствие патологических образований по данным лучевых методов исследования;
· нормализация показателей ОАК и БАК;
· нормализация физикальных показателей организма.
Дальнейшее ведение:
· стандартная реабилитация пациента после перенесенной полостной операции;
· ограничение физических нагрузок в течении 3 месяцев;
· контроль ОАК, БАК
· флюорография через 6 месяца после операции;
· контроль КТОГК, через 1 год после операции;
· диспансерное наблюдение в течении 2 лет.
МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ: нет.
ПАЛЛИАТИВНАЯ ПОМОЩЬ: нет.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: наличие новообразования средостения.
Показания для экстренной госпитализации: новообразование средостения с нарушением функции органов грудной клетки.
Информация
Источники и литература
Информация
| Абс.ч. | абсолютное число |
| АД | артериальное давление |
| АПГ | ангиопулмонография |
| ВИЧ | вирус иммунодефицита человека |
| ВТС | видеоторакоскопия |
| ВОП | врач общей практики |
| ДН | дыхательная недостаточность |
| ДОС | доброкачественные образования средостения |
| ИВЛ | искусственная вентиляция легких |
| ИТШ | инфекционно токсический шок |
| ИФА | иммуноферментный анализ |
| КТГ | компьютерная томография |
| КСО | коагуляционно-литическая система организма |
| ЛГМ | лимфогранулематоз |
| МНО | международное нормализованное отношение |
| МРТ | магнитно-резонансная томография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОЭП | острая эмпиема плевры |
| ПМГ | пневмомедиастинография |
| РКМФ | растворимые комплексы мономеров фибрина |
| СМП | скорая медицинская помощь |
| СОЭ | скорость оседания эритроцитов |
| ССС | сердечно-сосудистая система |
| ССВПВ | синдром сдавления верхней полой вены |
| ТТ | торакотомия |
| ТГС | тромбогеморрагический синдром |
| ТТБПБ | транстрахеобронхиальная пункционная биопсия |
| ТТПБ | трансторакальная пункционная биопсия |
| УД | уровень доказательности |
| УЗИ | ультразвуковое исследование |
| ФТБС | фибротрахеобронхоскопия |
| ФЭГДС | фиброэзофагогастродуоденоскопия |
| ЭФС | эзофагоскопия |
| ЭхоКГ | эхокардиография |
| ЭКГ | электрокардиография |
Указание на отсутствие конфликта интересов: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие и/или при наличии новых методов с высоким уровнем доказательности
Список рецензентов:
1) Пищик Вадим Григорьевич – доктор медицинских наук, профессор, главный торакальный хирург г. Санкт-Петербург, руководитель службы торакальной хирургии КБ122 им. Л.Г. Соколова.
Пересмотр протокола: через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
Метод диагностической торакоскопии
Цель проведения процедуры/вмешательства: верификация между злокачественным и доброкачественными опухолями.
Показания и противопоказания для проведения процедуры/ вмешательства:
Показания для проведения процедуры/ вмешательства:
· Наличие доброкачественного образования средостения.
Противопоказания к процедуре/вмешательству:
· неспособность перенести однолегочную вентиляцию;
· массивный спаечный процесс в плевральной полости;
· лимфоаденопатия корня легкого или средостения;
· тяжелое состояние больного (крайнее истощение, выраженная печеночная, почечная, легочно-сердечная недостаточность).
Методы оперативного вмешательства:
· удаление доброкачественного образования из средостения с нормализацией самочувствия и лабораторных показателей;
· достижение удовлетворительного состояния самочувствия и характеристик по данным инструментальных методов исследования.
Индикаторы эффективности:
· регресс симптомов болезни;
· отсутствие патологических образований в средостении в постоперационном периоде.