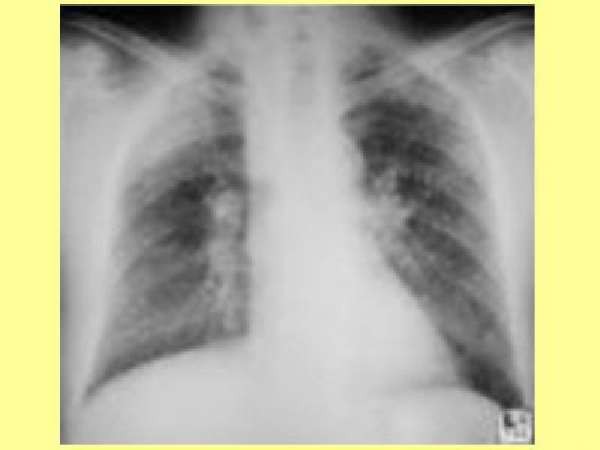
Плевродиафрагмальные наслоения что это такое
Плевральные наслоения в легких
В большинстве случаев наслоения не вызывают никаких симптомов, больной не догадывается, что они у него есть. Изредка они могут давать кашель с одышкой, который часто называют остаточным. Узнать, что у вас есть плевральные наслоения в легких, можно только после флюорографии или рентгена груди. Такие текстуры также называют эмпиемой. Они появляются незаметно для человека и не требуют специфического лечения.
Что такое плевральные наслоения и почему они появляются
На рентгеновских снимках или флюорографии можно заметить на легких небольшие затемнения. Диагностика затруднена при сколиозе, так как это заболевание дает на снимках аналогичные затемнения по бокам. Наиболее хорошо эти текстуры видны в момент воспаления плевры. Они выполняют роль изоляции больных тканей от здоровых. Они сохраняются долгое время и после выздоровления пациента. В некоторых случаях в тканях наблюдается накопление кальция, тогда их легче обнаружить – они становятся ярко-белыми.
Лечение необходимо только в случае нарастающей эмпиемы. В этом случае плевральные наслоения нарастают очень быстро, становятся плотными. Они не дают расправляться легкому, затрудняют дыхание. В этом случае врачи практикуют комплексный подход к лечению: устанавливают дренаж для непрерывной аспирации экссудата, назначают заместительные и противовоспалительные препараты. В большинстве случаев с эмпиемой удается справиться в кратчайшие сроки.
Профилактика образования наслоений
Главной профилактикой появления текстур является своевременная диагностика любых заболеваний органов дыхания. Правильное лечение помогает оставить воспалительный процесс, предотвратить образование текстур в большом количестве. При необходимости необходимо обеспечить вывод воздуха, крови или экссудата. Нередко эмпиема возникает в послеоперационный период, в этом случае терапия подбирается особо тщательно.
Часто плевральные наслоения диагностируют вместе с отклонением диафрагмы. Врачи считают, что у людей с этой анатомической особенностью плотные текстуры в плевре появляются чаще. Поэтому рекомендуется выполнять следующие профилактические меры:
Что обозначают в легких плевральные наслоения при флюорографии
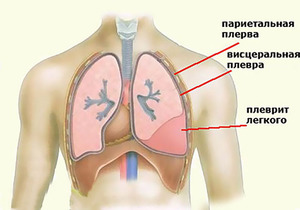
Флюорография легких – это недостаточно информативное исследование, однако полученные при помощи нее данные помогают определить патологии в строении тканей легких и являются поводом для последующего более точного обследования.
Результаты флюорографии
Изменения на флюорограмме вызваны преимущественно изменениями плотности внутренних органов в грудной клетке. Но в случае, если есть определенные отличия между плотностью структур, то врач может увидеть данные изменения. Как правило, рентгенологические изменения вызываются появлением в легких соединительной ткани. С учетом локализации и формы, эти изменения могут описываться как:
Все это можно заметить за счет повышенного содержания соединительной ткани.
Имея значительную прочность, соединительная ткань помогает защищать при гипертонической болезни сосуды или бронхи при астме от чрезмерных растяжений. В этом случае на снимке можно наблюдать утолщение сосудов или стенок бронхов.
На снимке характерный вид имеют полости в легких, тем более те, которые содержат жидкости. Также на снимке можно наблюдать круглые тени с уровнем жидкости, которая будет зависеть от расположения тела (каверна, киста, абсцесс). Очень часто жидкость определяется в синусах плевры и плевральной полости.
Явно выраженное отличие в плотности во время наличия в легких локальных уплотнений:
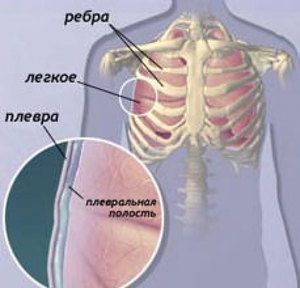
При помощи флюорографии можно увидеть изменения в таких случаях:
Самые частые заключения по данным флюорографии
В первую очередь необходимо отметить, что если, получив печать о выполненной флюорографии, вас отпустили домой, то врач не выявил ничего подозрительного. Так как, согласно приказу ВОЗ, сотрудник кабинета флюорографии обязан оповестить участкового терапевта или вас о необходимости дообследования. При каких-то сомнениях, врач для уточнения диагноза направляет в туберкулезный диспансер либо на обзорную рентгенографию.
Корни расширены и уплотнены
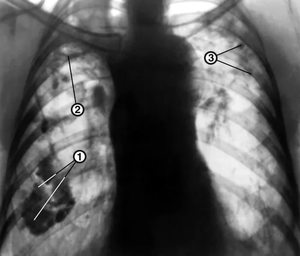
Как правило, увеличение и уплотнение корней легких происходят одновременно. Обычно изолированное уплотнение указывает на хронический процесс, когда повышено количество соединительной ткани в корнях легких.
Корни бывают расширены и уплотнены за счет увеличения лимфоузлов, отека бронхов и крупных сосудов. Такие процессы могут проходить как одновременно, так и по отдельности и могут происходить при острых бронхитах и пневмониях. Этот симптом описывают и при более серьезных заболеваниях, но в этом случае отмечаются другие типичные признаки. В данных ситуациях уплотнение корней легких преимущественно проходит за счет увеличения в размерах локальных групп лимфоузлов. Причем даже на обзорном снимке (1:1) не все время можно отличить лимфоузлы от иных структур.
То есть, если в вашем заключении указано «корни уплотнены и расширены» и при этом вы почти здоровы, то, скорей всего, это говорит о воспалении легких, бронхите и т.д. Но данный признак является очень частым у курильщиков, когда отмечается сильное уплотнение лимфоузлов и утолщение стенки бронхов, все время подвергающихся действию частиц дыма. Причем курильщик не отмечает каких-то болезненных состояний.
Корни тяжисты
Этот рентгенологический симптом может проявляться при хроническом или остром процессе в легких. Как правило, тяжистость легочного рисунка или корней легких отмечается при хронических бронхитах, тем более во время бронхита у курильщика. Данный признак также в совокупности с остальными может отмечаться при онкологических заболеваниях, бронхоэктатической болезни, при профессиональных заболеваниях легких.
Когда в описании флюорографии, помимо тяжистости корней легких, нет больше ничего, то можно утверждать, что у врача нет никаких подозрений. Однако не исключено, что присутствует иной хронический процесс. Например, обструктивная болезнь легких или хронический бронхит. Данный признак вместе с расширением и уплотнением корней типичен также для бронхита курильщиков.
Потому при наличии жалоб со стороны дыхательных органов нелишним будет обратиться к врачу. Факт того, что некоторые болезни позволяют нормально вести повседневный образ жизни, не обозначает, что это нужно игнорировать. Как правило, именно хронические болезни являются причиной пускай не скоропостижного, но довольно прогнозированного летального исхода.
Фиброзная ткань, фиброз
Очаги, очаговая тень
Очаги или очаговые тени – это один из видов затемнений легочного поля. Очаги являются очень частым симптомом. По сочетанию очагов с остальными рентгенологическими признаками, их локализации, свойствам можно с определенной точностью поставить диагноз. В некоторых случаях лишь флюорография сможет дать точный ответ в пользу определенного заболевания.
Очагами называют тени диаметром до одного сантиметра. Как правило, месторасположение этих теней нижнего и среднего отдела легких указывает на наличие очаговой пневмонии. Если эти тени выявлены и в заключении указано «неровные края», «соединение теней» и «увеличение легочного рисунка» – это явный признак активного процесса воспаления. Когда же очаги более ровные и плотные – проходит затихание воспаления.
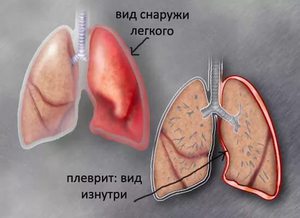
Плевральные наслоения и спайки
Говоря о спайках, имеется в виду состояние оболочки легких – плевры. Спайки – это соединительнотканные структуры, которые появляются после воспаления. Чаще всего, наличие спаек не нуждается ни в каком лечении или вмешательстве. Болевые ощущения при спаечном процессе наблюдаются только в определенных случаях, в этой ситуации, безусловно, нужно обратиться к врачу.
Плевральные наслоения – это утолщения плевры на верхушках легких, что указывает о перенесенном процессе воспаления в плевре (как правило, туберкулеза). И когда врача ничего не насторожило, то нет причин для беспокойства.
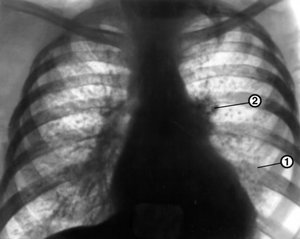
Синус запаян или свободен
Изменения диафрагмы
Также часто встречающейся патологией при расшифровке флюорографии является аномалия диафрагмы (уплощение купола диафрагмы, высокое расположение купола, релаксация купола и т.п.). Причин для появления этого изменения много. Сюда относятся ожирение, генетическая особенность строения диафрагмы, плеврит, деформация плевро-диафрагмальными спайками диафрагмы, заболевания пищевода и желудка, болезни кишечника, печени и иных органов брюшной полости.
Интерпретация такого признака проводится лишь в совокупности с остальными изменениями на флюорограмме и с данными остальных способов клинического обследования пациента. Невозможно установить диагноз лишь на основании изменений со стороны диафрагмы, определенных при флюорографии.
Тень средостения смещена и/или увеличена
Средостением называется пространство между легкими. Органами средостения являются аорта, сердце, пищевод, трахея, лимфатические сосуды и узлы, вилочковая железа. Увеличение тени средостения чаще всего происходит из-за расширения сердца. Это увеличение бывает, как правило, односторонним, что определяется расширением правых или левых отделов сердца.
Нужно понимать, что по снимкам флюорографии, никогда не нужно оценивать серьезно состояние сердца. В норме положение сердца может сильно колебаться, с учетом телосложения человека. Потому то, что кажется на флюорографии смещением сердца вправо, может являться нормой для полного и высокого человека.
При наличии гипертонии, в описании флюорограммы чаще всего указывают «смещение сердца влево», «смещение средостения влево» либо просто «смещение». Очень редко отмечается равномерное увеличение средостения, это говорит о возможной сердечной недостаточности, наличии миокардита, или иных заболеваний. Но нужно сказать, что для кардиологов не имеют значительного диагностического значения данные заключения.
На флюорограмме смещение средостения отмечается при увеличении давления с одной стороны. Как правило, это происходит при асимметричном скоплении в плевральной полости воздуха или жидкости, при крупных новообразованиях в легочной ткани. Это состояние нуждается максимально быстрой корректировке, поскольку сердце довольно чувствительно к грубым смещениям, то есть в этой ситуации требуется срочное обращение к врачу.
Заключение
В таких сегодняшних эпидемиологических неблагоприятных условиях все люди находятся в группе риска, но, в первую очередь, это люди с хроническими болезнями легких, иммунодефицитами, курильщики, а также, к сожалению, дети. Помимо этого, занимая лидирующие позиции в мире по табакокурению, многие очень редко соотносят данный факт с туберкулезом, и очень зря. Курение, безусловно, вносит определенный вклад в развитие и поддержку эпидемии туберкулеза, в первую очередь, ослабляя в организме дыхательную систему.
Подводя итоги, нужно еще раз сказать, что ежегодная флюорография сможет защитить вас от смертельно-опасных заболеваний. Поскольку своевременно выявленный рак легких или туберкулез – в некоторых случаях дает единственный шанс выжить при этих заболеваниях.
Что такое плевродиафрагмальные спайки и какую опасность они представляют?
Плевродиафрагмальные спайки — это соединительная ткань, которая находится на границах серозных оболочек плевральной полости. Они бывают тотальными (могут располагаться по всей плевре) или же единично плоскостными, появляющиеся вследствие того, что плевральные листки срослись.
ВАЖНО ЗНАТЬ! Гадалка баба Нина: «Денег всегда будет в избытке, если под подушку положить…» Читать подробнее >>
Процесс формирования
Спайка может возникнуть везде, где есть соединительная ткань, именно поэтому патологическое явление не обходит стороной и легкие человека. Спайки слева отрицательно сказываются на работе внутренних органов: они затрудняют функциональность дыхательной системы, мешая естественной подвижности органов дыхания. Происходит и такое, что патология приводит к тому, что полости полностью зарастают, из-за чего появляется боль, дыхательная недостаточность и нужда в экстренной госпитализации.
Каждое легкое окружено плевральной полостью. Нормальным считается такое состояние, когда в этой области находится до 5 мл синовиальной жидкости, служащей своеобразным амортизатором в процессе дыхания. Если легкие больны, то страдает и плевральная полость, где собирается излишнее количество воспалительной жидкости, что приводит к плевриту и откладыванию на стенках фибрина.
В период выздоровления человека, воспалительный процесс уходит, а жидкость постепенно рассасывается. Но фибрин и плеврит могут остаться в плевре и стать причинами появления спаек — сращений листков плевры.
Какие признаки указывают на наличие проблемы?
О том, что в легких имеются спайки, свидетельствуют следующие факторы:
Все эти симптомы не должны оставаться без внимания, ибо они могут говорить и о многих других опасных заболеваниях.
Основные этиологические факторы
Причины появления спаек могут быть такие:
Диагностические мероприятия
Самым популярным способом выявления плевро спаек считается флюорография органов дыхания. Это исследование планово человек должен проходить каждый год. А в том случае, если он относится к группе риска по болезням органов дыхания, то проходить следует дважды в год. Если рентгенолог заметил плевродиафрагмальные спайки, то это значит, что пациенту потребуется дополнительное рентгенологическое обследование.
Основным признаком спаечного процесса на легком является наличие тени, которая появилась на снимке. Стоит учесть тот факт, что она никак не изменяет свою форму при вдохе и выдохе. Наряду с этим легочное поле будет менее прозрачным, а диафрагма и грудная клетка могут быть несколько деформированы. Зачастую спайки наблюдаются внизу легкого.
Как осуществляется терапия?
Вариант терапии должен подбираться с учетом того, насколько запущена патология и что именно стало причиной ее появления. Хирургические операции уместны только тогда, когда спайки грозят легочной недостаточностью и опасны какими-либо смертельными процессами. Если такое состояние не выявлено, то специалисты отдают предпочтение физиопроцедурам и выбирают консервативное лечение.
В том случае, когда у пациента зафиксировано обострение болезни, то медики могут провести санацию бронхов и избавить человека от воспалительного процесса. Здесь уместно назначение антибактериальных лекарств и бронхоскопического дренажа. Антибиотики вводят в вену или в мышцу. Наряду с этим даже возможно введение медикаментов в период проведения бронхоскопии. В данной ситуации уместно использовать цефалоспорины и пенициллины.
Для ускорения выхода мокроты при кашле стоит принимать отхаркивающие аптечные средства и питье щелочного типа. После того как воспаление полностью уйдет, рекомендовано проводить массаж груди, выполнять специальную дыхательную гимнастику, ингаляции и посещать сеансы электрофореза.
Очень важно следить за тем, чтобы пациент правильно и полезно питался. Еда должна содержать в своем составе большое количество белка и витаминов. В рацион рекомендовано включать мясные и рыбные продукты, овощи, молочные изделия и фрукты.
Для того чтобы проблема не возникала в дальнейшем, следует выполнять дыхательные упражнения и часто посещать санаторно-курортные пансионаты. Наряду с этим придется полностью отказаться от курения, заниматься спортом, долгое время находиться на воздухе, но не переохлаждаться.
Для ускорения выхода мокроты при кашле стоит принимать отхаркивающие аптечные средства и питье щелочного типа. После того как воспаление полностью уйдет, рекомендовано проводить массаж груди, выполнять специальную дыхательную гимнастику, ингаляции и посещать сеансы электрофореза.
Очень важно следить за тем, чтобы пациент правильно и полезно питался. Еда должна содержать в своем составе большое количество белка и витаминов. В рацион рекомендовано включать мясные и рыбные продукты, овощи, молочные изделия и фрукты.
Для того чтобы проблема не возникала в дальнейшем, следует выполнять дыхательные упражнения и часто посещать санаторно-курортные пансионаты. Наряду с этим придется полностью отказаться от курения, заниматься спортом, долгое время находиться на воздухе, но не переохлаждаться.
Если дело дошло до операции, то ее смысл заключается в том, что будет удалена часть легкого, которую поразила диафрагмальная спайка. Называется этот процесс лобэктомией и выполняется исключительно по жизненным показаниям.
Методы народной медицины
Данное заболевание на сегодняшний день можно назвать очень распространенным явлением, которое возникает почти у всех людей под влиянием каких-либо болезней. От спаек в легких не застрахован никто. В связи с тем, что они могут появиться как осложнение после пневмонии, часто лечебный курс затягивается на длительное время.
Спайки чаще всего возникают между плеврой и легким. Они представляют собой своеобразные шрамы, которые не всегда нужно лечить. Проблема не всегда угрожает жизни человека и может доставлять только существенный дискомфорт при вдохе. Но, не смотря на это, от нее лучше полностью избавиться.
Помимо стандартной схемы терапии медики могут порекомендовать использовать некоторые рецепты народной медицины. Она часто приводит к невероятным результатам и относительно недорогая, по сравнению с лекарственными препаратами. Да и вреда для организма от нее значительно меньше, чем от таблеток и уколов.
Народными способами избавления от спаек являются следующие:
Отдельно стоит рассказать о пользе эфирных масел. По статистике лечение ароматерапией довольно действенно и избавляет от проблемы за довольно короткие сроки. От масел человеку становится легче дышать и пропадает даже самый затянувшийся кашель. Выполнять процедуры лучше перед самым сном, чтобы полностью расслабить внутренние органы и весь организм в целом.
Для профилактики образования спаек стоит периодически выполнять следующие действия: глубоко вдохнуть и так же выдохнуть, во время упражнения разводить руки по бокам. Задержать дыхание на 15 секунд. Эта гимнастика поможет отдалить листки плевры на максимальное расстояние один от другого и не дать им склеиться.
Стоит помнить о том, что любое лечение, даже нетрадиционной медициной, должно происходить только после обследования у специалиста.
Ведь только квалифицированный врач сможет провести все необходимые исследования: осмотреть пациента, изучить его жалобы, направить на нужные анализы и уже на их основе выставить правильный диагноз и назначить адекватное и эффективное лечение.
Заболевания плевры: диагностика и лечение
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление заключается в образовании плеврального выпота, и у подавляющего большинства таких больных необходимы рентгенологическое подтверждение и дальнейшее обследование. Последние достижения, касающиеся методов получения изображения органов грудной клетки, терапии и хирургии, позволили усовершенствовать диагностику и лечение больных с патологией плевры.
Плевра дает грудной клетке возможность придавать легким необходимую форму и приводить их в движение с минимальными затратами энергии. Для чего два плевральных листка (париетальный и висцеральный) должны скользить один по другому — этому процессу способствует небольшое количество (0,3 мл/кг) жидкости.
Плевральная жидкость фильтруется из мелких сосудов париетальной плевры в плевральную полость и реабсорбируется лимфатическими сосудами этого же листка. Экспериментальные данные показывают, что объем и состав плевральной жидкости в норме очень стабильны, и выпот возникает только в тех случаях, если скорость фильтрации превышает максимальный отток лимфы либо нарушено обратное всасывание [1].
Плевральный выпот
Плевральные выпоты традиционно подразделяются на транссудаты (общий белок 30 г/л). В промежуточных случаях (а именно, когда содержание протеина составляет 25–35 г/л) разграничить экссудат и транссудат помогает определение содержания в плевральной жидкости лактатдегидрогеназы (ЛДГ) и градиента альбумина между сывороткой и плевральной жидкостью.
Наиболее часто встречающиеся причины и характерные признаки плевральных выпотов приведены в таблицах 1 и 2. Их дифференциация важна потому, что «низкобелковые» выпоты (транссудаты) не требуют дальнейших диагностических мероприятий; необходимо лишь лечение вызвавшей их патологии, в то время как при обнаружении плеврального экссудата, безусловно, нужна дополнительная диагностика.
Выпоты могут быть односторонними или двусторонними. Последние часто выявляются при сердечной недостаточности, но могут также возникать при гипопротеинемических состояниях и при коллагенозах с поражением сосудов. Имеют очень большое значение тщательный сбор анамнеза, включая профессию, данные о путешествиях за границу и о факторах риска тромбоэмболии, а также внимательное полноценное физикальное обследование.
При физикальном обследовании обнаруживается ограничение дыхательных движений грудной клетки, «каменная» тупость при перкуссии, приглушение дыхания при аускультации и часто — зона бронхиального дыхания сверху от уровня жидкости.
Небольшие выпоты следует дифференцировать с утолщением плевры. Помочь в этом может выполнение рентгенограммы в положении лежа (при этом жидкость движется под действием силы тяжести), а также ультразвуковое исследование (УЗИ) или рентгеновская компьютерная томография (КТ).
И УЗИ, и КТ являются ценными методами, которые все чаще используются для дифференциации между плевральной жидкостью, «окутанным» легким (плевральными бляшками, обычно возникающими при воздействии асбеста) и опухолью. Эти методы позволяют также выяснить, является ли плевральная жидкость осумкованной, и наметить оптимальное место для плевральной пункции и биопсии.
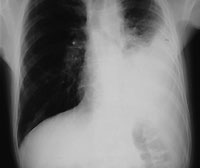 |
| Рисунок 1. Рентгенограмма органов грудной клетки: виден расширенный пищевод с уровнем жидкости и левосторонний плевральный выпот. Эти изменения были расценены как вторичная эмпиема, возникшая на фоне аспирационной пневмонии |
Плевральная пункция с аспирацией и биопсия показаны всем больным с выпотом, при этом удается получить гораздо больше диагностической информации, чем только при аспирации, и избежать проведения повторной инвазивной процедуры (см. рис. 1).
Другие исследования, помогающие в установлении диагноза, включают повторную рентгенографию органов грудной клетки после аспирации для выявления лежащей в основе выпота патологии легких, КТ, изотопное сканирование легких (с определением соотношения вентиляции и перфузии), внутрикожные пробы с туберкулином, серологические исследования на ревматоидные и антиядерные факторы.
Если вышеперечисленные методы не позволяют выявить причину возникновения плевральных выпотов, проводится торакоскопия с помощью видеотехники. Она позволяет не только осмотреть плевру, но также выявить опухолевые узлы и осуществить прицельную биопсию. Эта процедура наиболее ценна для диагностики мезотелиомы. Как бы то ни было, у 20% больных с экссудативными плевральными выпотами посредством обычных исследований не удается диагностировать причину развития данного состояния.
Лечение патологии, провоцирующей развитие плеврального выпота, например сердечной недостаточности или тромбоэмболии легочных артерий, часто приводит к его исчезновению. Некоторые состояния, включая эмпиему и злокачественные опухоли, требуют особых мер, о которых речь пойдет ниже.
Парапневмонические выпоты и эмпиема
Приблизительно у 40% больных с бактериальными пневмониями развивается сопутствующий плевральный выпот [11]; в таких случаях необходимо провести плевральную пункцию, чтобы удостовериться, что нет эмпиемы, и предотвратить либо уменьшить степень последующего утолщения плевры.
Однако у 15% пациентов парапневмонические выпоты вторично инфицируются, развивается эмпиема, то есть образуется гной в плевральной полости (см. рис. 2).
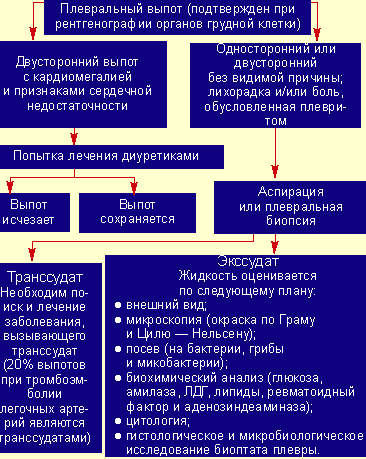 |
| Рисунок 2. Исследования при плевральном выпоте |
Другие причины эмпиемы включают хирургические вмешательства (20%), травмы (5%), перфорации пищевода (5%) и субдиафрагмальные инфекции (1%) [12].
 |
| Таблица 3. Микроорганизмы: возбудители эмпиемы |
При эмпиемах большая часть высеваемых культур представлена аэробными микроорганизмами. Анаэробные же бактерии высеваются в 15% случаев эмпием, обычно являющихся осложнением аспирационных пневмоний; остальные случаи обусловлены разнообразными другими микроорганизмами (см. табл. 3). Если до плевральной пункции назначались антибиотики, посевы часто не дают роста.
Диагноз подтверждается на основании рентгенологических признаков осумкованного плеврита или в случае обнаружения гноя в плевральном пунктате (см. табл. 2).
Кроме того, под контролем УЗИ или КТ следует наладить дренаж из наиболее низкой части эмпиемы и соединить его с подводным клапанным механизмом. В прошлом рекомендовалось использовать дренажи относительно большого диаметра, однако сегодня применение более узких трубок признано эффективным при меньшей травматичности для пациентов.
Рекомендации относительно целесообразности применения фибринолитиков основаны на результатах небольших неконтролированных исследований, согласно которым частота ликвидации спаек составила 60–95% [13, 14], а потребность в хирургических вмешательствах значительно уменьшилась. Тем, что до сих пор не проведено контролированных исследований, объясняется некоторая неопределенность относительно того, когда, как долго и в каких дозах следует применять фибринолитические препараты. В настоящее время под эгидой Совета медицинских исследований (Medical Research Council) проводится работа, результаты которой позволят ответить на эти вопросы.
Если в результате дренирования из межреберного доступа (с фибринолитиками или без них) не удается добиться адекватного отведения жидкости, если эмпиема сохраняется, организуется и сопровождается утолщением плевры и сдавлением легкого, то показано хирургическое вмешательство.
Торакоскопия обычно успешна на ранних стадиях заболевания, но при обширных плевральных спайках может окончиться неудачей. В этих случаях показана торакотомия и декортикация. Хотя такое хирургическое вмешательство высокоэффективно в отношении лечения эмпиемы (>90%), с ним связан существенный операционный риск, особенно у ослабленных больных.
Открытый дренаж, при котором требуется резекция ребра, — довольно малопривлекательная процедура, она проводится только в том случае, когда больной не может перенести более инвазивную операцию.
Без лечения эмпиема может прорваться наружу через грудную стенку («прободающая» эмпиема) или в бронхиальное дерево с образованием бронхоплеврального свища либо вызвать обширный плевральный фиброз, который ограничивает подвижность легких. К редким осложнениям относятся абсцесс головного мозга и амилоидоз, может также возникнуть деформация фаланг типа «барабанных палочек».
Поражение плевры при злокачественных новообразованиях
Рак легких — это наиболее частая причина возникновения злокачественного плеврального выпота, особенно у курильщиков. Лимфома может возникнуть в любом возрасте и составляет 10% от всех злокачественных выпотов. Метастазы в плевру наиболее часто встречаются при раках молочной железы (25%), яичников (5%) или желудочно-кишечного тракта (2%) (см. рис. 3). В 7% случаев первичная опухоль остается неизвестной.
Важно понимать, что при первичном бронхогенном раке наличие плеврального выпота не обязательно исключает операбельность. У 5% таких больных выпот развивается вследствие обструкции бронхов и дистальной инфекции, и заболевание остается потенциально излечимым.
Поэтому, когда встает вопрос о возможности проведения операции, чрезвычайно важно установить причину плеврального выпота.
Выпоты, обусловленные злокачественной инфильтрацией плевры, обычно быстро накапливаются вновь. Для того чтобы избежать необходимости проведения повторных плевральных пункций, выпот необходимо полностью («насухо») удалить при первичном дренировании через межреберную трубку, а плевральная полость должна быть облитерирована путем введения вызывающих воспаление препаратов, например талька, тетрациклина или блеомицина, при этом в конце концов развивается плевродез. В настоящее время наиболее эффективным средством в этом отношении считается тальк: при его применении успех достигается у 90% больных [17].
Однако эффективный плевродез приводит к значительному болевому синдрому в послеоперационном периоде, который часто требует применения сильных анальгетиков; рекомендуется при этом избегать нестероидных противовоспалительных препаратов, поскольку они снижают эффективность операции.
Непосредственная абразия плевры во время операции с плеврэктомией или без нее применяется у молодых пациентов с довольно длительным сроком выживания, у которых не удался химический плевродез.
При обширном, мучительном для больного плевральном выпоте и неэффективности химического плевродеза альтернативным методом является установка плевроперитонеального шунта по Denver. Удивительно то, что при такой операции не наблюдается обсеменения опухоли по брюшине, однако в реальную проблему могут вылиться развитие инфекции и окклюзия шунта.
Патология плевры, связанная с асбестом
В 2002 году в Великобритании смертность от мезотелиомы, согласно прогнозам, достигнет пика в 2020 году и составит 3000 [5].
В большинстве стран среди заболевших преобладают мужчины, что подтверждает ведущую роль профессионального фактора в развитии этого заболевания.
Возраст на момент контакта с асбестом, а также продолжительность и интенсивность этого контакта тоже имеют важное значение. Наибольшему риску подвергаются представители профессий, требующих непосредственного контакта с асбестом, особенно рабочие строительной индустрии, в то время как для людей, проживающих в зданиях, содержащих асбест, риск гораздо ниже.
Заболевание проявляется болями в груди и плевральным выпотом, который имеет кровянистую окраску и вызывает одышку. В Великобритании пациенты с этой болезнью имеют право на компенсацию, как и при других заболеваниях и увечьях, полученных на производстве (см. табл. 4).
Во всех случаях необходимо гистологическое исследование, в ходе которого используются либо материал, получаемый при аспирации плеврального содержимого и биопсии под контролем УЗИ (что позволяет подтвердить диагноз у 39% таких больных), либо ткань, взятая при торакоскопии (диагноз подтверждается у 98% пациентов) [6]. Торакоскопия также позволяет определить степень распространенности опухоли в плевральной полости, поскольку очень ограниченное заболевание на ранней стадии может быть излечено хирургическим путем, в то время как при поражении висцеральной плевры прогноз неблагоприятный.
После таких диагностических вмешательств часто наблюдается обсеменение опухоли по плевре, профилактика этого состояния предполагает облучение области биопсии или дренажа.
Большинство пациентов впервые поступают к врачу уже с неоперабельной опухолью. В такой ситуации ни один из методов не обеспечивает возможности излечения больного, однако сегодня проводятся попытки применения радикальной операции, фотодинамической терапии, внутриплевральной системной химиотерапии и лучевой терапии. И хотя генная терапия пока не приносит успеха, иммунотерапия может признана перспективной. Неблагоприятными диагностическими факторами являются: низкие функциональные резервы сердечно-сосудистой и дыхательной систем, лейкоцитоз, перерождение в саркому (по данным гистологического исследования) и мужской пол. В течение одного года выживают от 12 до 40% больных, в зависимости от перечисленных прогностических факторов.
Спонтанный пневмоторакс
Спонтанный пневмоторакс может быть первичным (без явного предшествующего заболевания легких) или вторичным (когда имеются признаки легочного заболевания, например легочного фиброза). К малораспространенным причинам пневмоторакса относятся: инфаркт легкого, рак легкого, ревматоидные узелки или абсцесс легкого с образованием полости. Субплевральные эмфизематозные буллы, обычно расположенные в области верхушек легкого, или плевральные буллы обнаруживаются у 48–79% больных с якобы спонтанным первичным пневмотораксом [18].
Среди курильщиков частота пневмоторакса гораздо выше. Относительный риск развития пневмоторакса в девять раз выше у женщин-курильщиц и в 22 раза — у курящих мужчин. Более того, выявлена зависимость «доза — эффект» между числом выкуренных за день сигарет и частотой пневмоторакса [19].
В диагностике небольших по объему, преимущественно верхушечных, пневмотораксов могут помочь снимки на выдохе, которые, однако, используются редко. Следует различать большие эмфизематозные буллы и пневмоторакс.
Алгоритм лечения представлен на рисунке 5. Чрескожная аспирация — это простая, хорошо переносимая, альтернативная по отношению к межреберному дренажу по трубке процедура, в большинстве случаев ей следует отдавать предпочтение. Аспирация позволяет достичь удовлетворительного расправления легкого у 70% больных с нормальной легочной функцией и только у 35% пациентов с хроническими заболеваниями легких [20].
Средняя частота рецидивов после единственного первичного спонтанного пневмоторакса, независимо от первичного лечения, составляет 30%, большинство их возникает в первые 6–24 месяцев.
Пациентов следует предупреждать о возможности развития повторных пневмотораксов: в частности, им не рекомендуется летать на самолетах в течение шести недель после полного разрешения пневмоторакса. Операция обычно требуется в тех случаях, когда в течение недели наблюдается упорное накопление воздуха.
Рецидивирующий пневмоторакс, особенно если поражены оба легких, следует лечить либо путем химического плевродеза или, что более предпочтительно, с помощью париетальной плеврэктомии либо плевральной абразии.
Последние из названных операций можно проводить с помощью торакоскопии под контролем видеоизображения, которая позволяет проследить за ходом процедуры с помощью монитора, сократить пребывание в стационаре и ускорить возвращение пациента к нормальному образу жизни. Хирургическое лечение позволяет уменьшить частоту рецидивов до 4% в сравнении с 8% после плевродеза тальком [22].
В представленной статье мы рассказали о нескольких аспектах, связанных с заболеваниями плевры, в том числе о последних достижениях в этой области. Плевральный выпот — это самое частое проявление патологии плевры, требующее тщательного обследования. Если после обычных методов исследования причина заболевания остается неясной, нужно предпринять все необходимые меры для исключения тромбоэмболии легочных артерий, туберкулеза, реакции на введение лекарств и поддиафрагмальных патологических процессов.
Хелен Парфри, бакалавр медицины, бакалавр химии, член Королевской коллегии врачей
Больница Западного Саффолка
Эдвин Р. Чайлверс, бакалавр медицины, бакалавр естественных наук, доктор философии, профессор
Кембриджский университет, Школа клинической медицины, отделение терапии больницы Адденбрука и Папворта