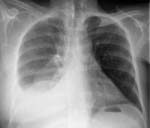
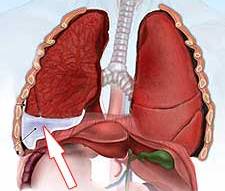
Плевродиафрагмальные наслоения в легких что это такое
Плевральные наслоения в легких
В большинстве случаев наслоения не вызывают никаких симптомов, больной не догадывается, что они у него есть. Изредка они могут давать кашель с одышкой, который часто называют остаточным. Узнать, что у вас есть плевральные наслоения в легких, можно только после флюорографии или рентгена груди. Такие текстуры также называют эмпиемой. Они появляются незаметно для человека и не требуют специфического лечения.
Что такое плевральные наслоения и почему они появляются
На рентгеновских снимках или флюорографии можно заметить на легких небольшие затемнения. Диагностика затруднена при сколиозе, так как это заболевание дает на снимках аналогичные затемнения по бокам. Наиболее хорошо эти текстуры видны в момент воспаления плевры. Они выполняют роль изоляции больных тканей от здоровых. Они сохраняются долгое время и после выздоровления пациента. В некоторых случаях в тканях наблюдается накопление кальция, тогда их легче обнаружить – они становятся ярко-белыми.
Лечение необходимо только в случае нарастающей эмпиемы. В этом случае плевральные наслоения нарастают очень быстро, становятся плотными. Они не дают расправляться легкому, затрудняют дыхание. В этом случае врачи практикуют комплексный подход к лечению: устанавливают дренаж для непрерывной аспирации экссудата, назначают заместительные и противовоспалительные препараты. В большинстве случаев с эмпиемой удается справиться в кратчайшие сроки.
Профилактика образования наслоений
Главной профилактикой появления текстур является своевременная диагностика любых заболеваний органов дыхания. Правильное лечение помогает оставить воспалительный процесс, предотвратить образование текстур в большом количестве. При необходимости необходимо обеспечить вывод воздуха, крови или экссудата. Нередко эмпиема возникает в послеоперационный период, в этом случае терапия подбирается особо тщательно.
Часто плевральные наслоения диагностируют вместе с отклонением диафрагмы. Врачи считают, что у людей с этой анатомической особенностью плотные текстуры в плевре появляются чаще. Поэтому рекомендуется выполнять следующие профилактические меры:
Фиброз легких: симптомы, лечение и профилактика
Фиброз легких — это процесс образования в легких фиброзной (рубцовой) ткани, что приводит к нарушениям дыхательной функции.
Зиновенкова Елена Алексеевна
Заведующая отделением профпатологии, врач общей практики (семейный врач), врач-терапевт, врач-пульмонолог
Фиброз легких — это процесс образования в легких фиброзной (рубцовой) ткани, что приводит к нарушениям дыхательной функции. При фиброзе снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью).
Причины заболевания
Фиброз легкого может возникнуть вследствие развития воспаления на альвеолах интерстициальных легочных тканей. В результате это становится причиной образования рубцов и дальнейшего разрастания тканей.
К основным причинам образования можно отнести:
• Наследственный фактор – первая и основная причина
• Курение
• Пребывание в загрязненной местности или в промышленном районе, на вредном производстве
• Осложнение таких заболеваний, как сахарный диабет, красная системная волчанка, ревматоидный артрит
• Осложнение заболеваний легких – такие как альвеолит, саркоидоз, асбестоз, туберкулез
• Длительное вдыхание частиц органических веществ или минералов
• Интоксикация химическими веществами
• Радиоактивное излучение на участке грудной клетки
Виды легочного фиброза
• Идиопатический легочный фиброз – когда определить болезнь, которая его вызвала, невозможно
• Интерстициальный легочный фиброз – когда причину заболевания можно обнаружить
Формы
Фиброз может быть односторонним и двусторонним, очаговым (поражается небольшой участок легкого) и тотальным (распространяется на все легкое).
• фиброз (пневмофиброз) – умеренное тяжистое разрастание соединительной ткани, чередующееся с неизмененной легочной тканью;
• склероз (пневмосклероз) – грубое замещение участков легочной ткани соединительной с уплотнением легких;
• цирроз легких – полное замещение легочной ткани соединительной с повреждением бронхов и сосудов легкого.
По причине развития выделяют:
• фиброз как следствие пылевых заболеваний легких (силикоз — профессиональное заболевание легких, развивающееся после длительного вдыхания пыли силикатов; асбестоз — профессиональное заболевание легких, возникающее после длительного вдыхания пыли асбеста);
• лекарственный фиброз (развивается на фоне длительного приема препаратов для лечения аритмии, химиотерапевтических препаратов (для лечения опухолей));
• фиброз при заболеваниях соединительной ткани (ревматоидном артрите, системной склеродермии, системной красной волчанке);
• фиброз инфекционной природы (после пневмонии или туберкулеза легких);
• идиопатический (первичный) фиброз (возникает без видимой причины).
Симптомы фиброза легких
• Ведущим симптомом является одышка – сначала при физической нагрузке, а по мере прогрессирования заболевания и в покое.
• Кашель (сухой или с отделением небольшого количества мокроты).
• Бледность, цианоз (синюшность) кожных покровов.
• При длительном течении процесса – изменение формы пальцев (утолщение пальцев, выпуклость ногтевой пластины).
• При длительном течении процесса и большом объеме поражения развиваются признаки сердечной недостаточности (так называемого «легочного сердца»): усиление одышки, сердцебиение, отеки на ногах, набухание и пульсация шейных вен, загрудинные боли.
• Слабость, повышенная утомляемость, неспособность выполнять тяжелую физическую нагрузку.
Лечение заболевания
Специфического эффективного лечения фиброза легких нет. Среди основных рекомендаций выделяют следующие:
• исключить воздействие повреждающих факторов (профессиональные вредности);
• ограниченные участки пневмосклероза, не проявляющие себя клинически, в терапии не нуждаются;
• кислородотерапия (ингаляции кислорода с помощью специальных аппаратов);
• оперативное лечение: возможно удаление функционально неполноценного ограниченного очага, в случае тотального фиброза (распространяющегося на все легкое) – пересадка легких.
Сегодня в области медицины проводятся различные разработки препаратов, которые способствуют уменьшению таких рубцов. Также некоторые из них при различных типах фиброза способны уменьшать процессы, способствующие рубцеванию ткани. К таким препаратам относят кортикостероиды, которые могут подавить иммунную систему. В случае подавления иммунной системы уменьшается воспаление легких и последующее рубцевание ткани в легких. Кроме этого, прием кортикостероидов может вестись в комплексе с противовоспалительными и другими препаратами.
Осложнения и последствия
• Хроническая дыхательная недостаточность (недостаточность кислорода организму).
• Легочная гипертензия.
• Хроническое легочное сердце.
• Присоединение вторичной инфекции (с развитием пневмонии).
Профилактика фиброза легкого
• Использование средств индивидуальной защиты при работе с профессиональными вредностями, соблюдение правил техники безопасности.
• Своевременное лечение воспалительных заболеваний легких (пневмонии; туберкулеза).
• Отказ от курения.
• При приеме препаратов, способных привести к развитию фиброза легких (некоторые антиаритмические препараты), – периодический профилактический контроль за состоянием легких.
Врач общей практики (семейный врач), врач-терапевт Зиновенкова Елена Алексеевна
Насколько фатальны для легких последствия коронавируса и есть ли шанс их восстановить: отвечает профессор-пульмонолог
А также у кого повышенный риск развития фиброза, пояснил один из ведущих экспертов по COVID-19, доктор медицинских наук Кирилл Зыков.
ЧТО ЗНАЧАТ ДИАГНОЗЫ «ПНЕВМОСКЛЕРОЗ» И «ПНЕВМОФИБРОЗ»
При этом нужно помнить, что возможности наших легких очень значительны. И если после перенесенного заболевания, в том числе COVID-19, есть какой-то локальный пневмосклероз, относительно небольшие изменения, это не влияет на функциональные возможности легких. То есть человек попросту не почувствует каких-то неприятных последствий.
— Можно ли назвать процент или примерный масштаб повреждения легких, при которых такие последствия уже будут ощутимы?
— В ситуации с COVID-19 обнаружилась поразительная особенность: клиническое состояние, ощущения самого пациента могут не совпадать со степенью повреждения легких на КТ (компьютерной томографии) и по лабораторным данным. Этот одна из загадок новой инфекции. Порой возникает ощущение, что эти параметры живут своей жизнью, независимо друг от друга. Иногда мы видим, что у пациента на КТ поврежден достаточно большой объем легких, а человек уверяет, что чувствует себя нормально. И есть обратная ситуация, когда у больного выраженная одышка, высокая температура, а изменения на КТ довольно незначительны. Эту тайну коронавируса еще предстоит раскрыть.
ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
— От врачей сейчас часто можно услышать: о коронавирусной инфекции мы пока знаем мало, и непонятно, что дальше будет с легкими у переболевших.
— На самом деле сейчас мы можем ориентироваться на опыт предыдущих вспышек коронавирусов — SARS, или атипичной пневмонии, в 2002 — 2003 гг. и MERS, или Ближневосточного респираторного синдрома, в 2012 — 2013 гг. Срок наблюдения за пациентами, перенесшими эти виды коронавирусной инфекции, уже достаточно большой. В то время как срок нашего знакомства с COVID-19 всего около полугода.
Поэтому мы можем экстраполировать, то есть переносить данные предыдущих наблюдений на нынешнюю ситуацию. Если говорить об оценках последствий и конкретных цифрах, то большую роль играет тяжесть состояния, в котором госпитализировались пациенты. От этого зачастую зависят и шансы выжить, и частота и масштаб фиброзных изменений в легких. По разным данным, у пациентов с SARS такие изменения в легких встречались в 10 — 20% случаев (как раз в зависимости от тяжести состояния).
— И как долго сохранялись фиброзные изменения в легких?
— Есть наблюдения, что у части пациентов неблагоприятные изменения сохранялись через 9 месяцев после выписки из госпиталя. При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
В ТЕМУ
У кого чаще развивается фиброз легких:
— Люди старшего возраста (65+)
— Люди с генетической предрасположенностью к развитию фиброза (если этим страдали родители или один из них, бабушки, дедушки)
— Пациенты с системными воспалительными заболеваниями соединительной ткани (системная красная волчанка, склеродермия, болезнь Шегрена и другие)
Чем больше уровень повреждений на КТ, тем выше вероятность того, что разовьются фиброзные изменения. Для тех, кто интересуется, упрощенно можно представить себе это процесс так: при «Ковиде» повреждается альвеолярный эпителий (оболочка альвеол, пузырьков в легких), резко возрастает воспалительный ответ. Как защитная реакция организма, в том числе, активируются клетки-фибробласты, формируется коллаген, и это является основной фиброза в дальнейшем
РЕШАЮЩИЙ СРОК — ПЕРВЫЙ ГОД
— После года подвижек в положительную сторону уже не было.
— Но ведь считается, что фиброз необратим? Переродившуюся ткань как легких, так и любого другого органа, в клинической практике еще вроде бы не научились превращать снова в полноценно работающие клетки?
-Так что на практике переболевшим остается ждать в течение года, чтобы понять масштаб «настоящего» фиброза и надеяться, что часть изменений пройдет, так?
— Главное, в течение этого года не усугубить ситуацию, не ухудшить состояние легких, а также принимать меры для восстановления и реабилитации.
Плеврит
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
МКБ-10
Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
Плевриты неинфекционной этиологии вызывают:
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По наличию и характеру экссудата:
По течению воспаления:
По локализации выпота:
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.
При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
Спайки в левом и правом легком: плевральные, фиброзные
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Серьезное осложнение после заболеваний органов дыхания – это спайки в легких. Рассмотрим патогенез и причины их появления, основные симптомы, методы лечения и профилактики.
Легкие – это парный орган в грудной клетке, который отвечает за процесс дыхания. Правое легкое больше левого на 10%, поскольку человеческое сердце смещено в левую сторону. Объем органа составляет около 3 литров. Со всех сторон легкие покрыты плевральной оболочкой. После обширных пневмоний и других воспалительных или инфекционных поражений между долями могут формироваться тяжи, то есть своеобразные внутренние шрамы.
Спаечная болезнь может поражать любые органы, где есть соединительная ткань. Данная патология оказывает негативное воздействие на работу всего организма и особенно органов дыхания. Разрастаясь, шварты перекрывают кровеносные сосуды, нарушая кровообращение и вызывая дискомфорт во время дыхания, дыхательную недостаточность.
Чем опасны спайки в легких?
В большинстве случае легочные шварты образуются при воспалительных и инфекционных поражениях. Опасность спаек в том, что патологический процесс протекает скрыто. Очень часто признаки спаечной болезни кроются под симптомами ОРВИ и других заболеваний органов дыхания. По мере разрастания, соединительнотканные тяжи нарушают кровоснабжение легких и могут стать причиной сращения плевральных полостей.
Еще одна опасность шварт – это легочная и сердечная недостаточность. Данные патологические процессы приводят к развитию пневмосклероза, то есть замещению здоровых тканей органа соединительными. Болезнь грозит такими осложнениями:
Все вышеперечисленные факторы негативно отражаются на общем самочувствии и работе всего организма. Без своевременной диагностики и лечения есть риск летального исхода.
Эпидемиология
Как показывает статистика, появление спаек в легких чаще всего ассоциируют с проведенными оперативными вмешательствами, травмами и воспалительными патологиями.
Согласно проведенным исследованием разрастания на плевральной оболочке могут прогрессировать в течение многих лет и никак не выявлять себя. Только в 20% случаев легочные синехии приводят к сращению плевральных листков, дыхательной недостаточности и другим опасным для жизни осложнениям.

Причины спаек в легких
Спайки представляют собой разросшуюся соединительную или фиброзную ткань. Чаще всего они являются осложнением плеврита или тяжелой пневмонии любой этиологии.
К основным причинам спаек в легких относятся:
Если разрастания имеют точечный или единичный характер, то болезненных ощущений не возникает, но если шварты обширные, то это сопровождается выраженной патологической симптоматикой. Наличие многочисленных спаек приводит к исключению легкого из процесса газообмена. Из-за этого развивается кислородное голодание, дыхательная недостаточность и ухудшение общего самочувствия.
Независимо от причины происхождения, соединительнотканные сращения могут инфицироваться при запущенных респираторных патологиях. Из-за этого рубцовые изменения стягивают и деформируют легкие, вызывая серьезные нарушения в их функционировании.
Спайки в легком после операции
На сегодняшний день существуют малоинвазивные хирургические методики, позволяющие выполнять операции на легких через небольшие надрезы. Но даже лапароскопическое вмешательство может стать причиной послеоперационных спаек.
Все проводимые на легких операции разделяются по объему на две группы:
Удаление легкого, его сегмента или доли влечет за собой серьезные патологические изменения структуры легочной ткани. Если послеоперационный процесс осложняется воспалительными реакциями, то формируются синехии.
Спаечная болезнь приводит к нарушению снабжения организма кислородом. Появляется одышка, повышенная слабость, боли в грудной клетке, проблемы со стороны сердечно-сосудистой системы, головокружение. Послеоперационный период накладывает негативный отпечаток на весь организм. Происходит смещение внутренних органов, изменяется кровоснабжение.
Плевральные спайки ограничивают линейные размеры оставшихся частей легкого. Из-за этого нарушается процесс дыхания. Если разрастания инфицируются, к примеру, из-за запущенной простуды, то это влечет за собой интоксикацию организма. Для предупреждения послеоперационных осложнений, пациентов ждет длительный реабилитационный период с курсом физиотерапевтических процедур.

Факторы риска
Разросшиеся соединительнотканные легочные тяжи, чаще всего располагаются между серозными оболочками плевральной полости. Они возникают из-за множества причин, также существует ряд факторов риска появления данной патологии:
Тяжи бывают любой локализации, они возникают на том месте, где есть соединительная ткань. Поражение плевры может быть тотальным, затрагивая все отделы органа и единичным плоскостным. В особо тяжелых случаях происходит сращение плевральных листков.

Патогенез
Механизм развития спаечной болезни имеет биохимическую основу. Сращения возникают после воспалительных и инфекционных заболеваний, травм, операционных вмешательств. Прежде чем рассмотреть патогенез образования тяжей в легких, необходимо ознакомиться с особенностями строения данного органа дыхания:
Плевральные спайки чаще всего выступают осложнением перенесенных заболеваний: пневмония, бронхит, паразитарные инвазии. В этом случае спаечный процесс помогает организму локализовать воспаленное место. Формирование тяжей происходит при механических повреждениях, то есть травмах грудной клетки и после операционных вмешательств.
Соединительнотканные сращения нарушают кровообращение в пораженных тканях. Это приводит к изменениям в строении легких и провоцирует болезненные ощущения, сбои в функционировании органа. Шварты могут быть единичными и множественными. Их появление грозит нарушениями воздухообмена, кислородным голоданием, непрекращающимися заболеваниями дыхательных путей.

Симптомы спаек в легких
В большинстве случаев разросшиеся соединительнотканные тяжи на легких никак не дают о себе знать. Симптомы, которые позволяют их заподозрить, проявляются различного рода осложнениями. Также симптоматика зависит от локализации сращений, поэтому нарушения довольно разнообразны:
Болезненное состояние сопровождается ухудшением общего самочувствия и повышенной слабостью. Появление вышеперечисленной симптоматики является поводом немедленно обратиться за медицинской помощью для прохождения диагностики.

Первые признаки
На первых этапах болезненное состояние не имеет ярко выраженных клинических признаков. Дискомфорт возникает при повышенных физических нагрузках, когда компенсаторных механизмы начинают истощаться. Многие пациенты отмечают появление такой симптоматики:
Если появление спаек протекает с вторичной инфекцией, то появляется гнойная мокрота, усиленный кашель и одышка, повышенная температура тела. Также возможно развитие анемии с выраженной бледностью кожных покровов.
По мере разрастания соединительнотканных тяжей болезненная симптоматика нарастает:
Если спайки стали причиной сращения плевральных листков, то симптомы острые и ярко выражены. Признаки терминальной стадии дыхательной недостаточности в комплексе с нарушениями газообмена в легких, и острой нехваткой кислорода вызывают серьезные сбои в работе других органов и систем.

Спайки в левом и правом легком
Левое легкое отличается от правого меньшими размерами и формой. Оно немного длиннее и уже правого. Орган состоит из двух ветвей: верхняя и нижняя доли, которые имеют практически равный объем. Объем левого бронха меньше правого, при этом его длина в два раза больше правого.
Спайки в левом легком образуются по тем же причинам, что и в правом. Это могут быть перенесенные и запущенные воспалительные поражения, хроническая обструктивная болезнь, фиброзные процессы, травмы и ряд других патологий. Симптоматика левостороннего поражения характеризуется дискомфортом с левой стороны, который может затрагивать сердечно-сосудистую систему.
Объем правого легкого больше левого на 10%, но оно имеет меньшие линейные размеры. Такие отличия связаны со смещением главной мышцы организма (сердце) в левую сторону, поэтому пространства с правой стороны больше. Кроме того, именно справа в брюшной полости находится печень, которая поджимает грудину снизу, тем самым уменьшая ее высоту.
Орган имеет три части, то есть доли, которые между собой функционально равноценны. Каждая содержит структурные элементы для газообмена и полноценной работы. При этом верхняя доля отличается от остальных не только локализацией, но и объемом. Самые маленькие размеры у средней доли, а наибольшие – у нижней. Спайки в правом легком могут возникнуть на любой из его ветвей.
Формы
В зависимости от локализации и степени распространенности, выделяют несколько типов соединительнотканных сращений в легких:
Виды спаек классифицируют и по этиологии их происхождения:
Шварты бывают локальными, очаговыми и множественными. Локальные представляют собой ограниченный измененный участок легочной ткани. Они не вызывают болезненной симптоматики. Очаговые локализуются на нескольких участках плевры, а множественные хаотично покрывают большую часть легкого.
Вид спаечной болезни устанавливается в процессе диагностики. От тяжести поражения и выраженности патологической симптоматики зависит форма лечения.
Плевроапикальные спайки в легких
Уплотнение плевры легочных верхушек – это плевроапикальные спайки. Подобного рода наслоения могут указывать на недавние воспалительные процессы. Но чаще всего шварты возникают из-за туберкулезной инфекции, то есть выступают ее осложнением. Соединительные структуры изолируют пораженный участок от здоровых тканей.
Как правило, разрастание тканей выявляют во время флюорографии. Сами по себе тяжи не являются болезнью, поэтому не требуют терапевтического воздействия. Если же они стали причиной болей в груди, затрудненного дыхания и других неприятных симптомов, то необходима медицинская помощь.

Плевропульмональные спайки
Появление плевропульмональных тяжей в легких, указывает на ранее перенесенные воспалительные процессы с поражением плевральных тканей. Соединительнотканные сращения обусловлены нарушением функций дыхания и кровообращения. Шварты локализуют пораженные ткани от здоровых, тем самым восстанавливая нормальную работу органа.
Легкие окружены плевральной полостью. В норме в этой области содержится около 5 мл синовиальной жидкости, которая выступает амортизатором для нормального процесса дыхания. Если орган болен, то появляется воспалительный экссудат, который провоцирует развитие плеврита. В процессе болезни на стенках органа откладывает фибрин. Во время выздоровления воспаление уходит, и скопившаяся жидкость рассасывается. Но фибрин может остаться в плевре и стать причиной спаек. В особо тяжелых случаях это приводит к сращению листков плевры.
Как правило, плевропульмональные образования выявляются во время флюорографии. В большинстве случаев данный рентгенологический признак не требует специального лечения. Необходимость проведения терапии возникает при развитии дыхательной недостаточности и других болезненных симптомов.
Плевродиафрагмальные спайки
Соединительная ткань на границах серозных оболочек плевральной полости – это плевродиафрагмальные шварты. В легких они образуются из-за воспалительных и инфекционных процессов, а также при травматических повреждениях и врожденных аномалиях. Спайки могут быть тотальными, разрастаясь по всему объему плевры и единичными.
Если спаечные процессы вызывают боли при дыхании, одышку и другие неприятные симптомы, то следует обратиться к пульмонологу. Врач назначит комплексную диагностику.
Лечение зависит от тяжести спаечной болезни и причины ее появления. Если есть высокий риск легочной недостаточности и других опасных для жизни патологий, то проводится хирургическое вмешательство. В остальных случаях пациентам назначают медикаментозную терапию и курс физиопроцедур.
Диафрагмальные спайки
Диафрагма представляет плоскую мышцу, которая состоит из нескольких мышечных пучков. Она расположена между грудиной и брюшной полостью, то есть прямо под легкими, соприкасаясь с плеврой. Появление диафрагмальных спаек чаще всего связано с вовлечением плевры в воспалительный процесс. Таким образом плевральные наслоения изолируют пораженные участки.
Как правило, шварты в легких не вызывают болезненных ощущений. Но в некоторых случаях появляется такие симптомы:
Подобная симптоматика является поводом для обращения за медицинской помощью и прохождения диагностики. Разрастание тканей выявляют с помощью флюорографии и рентгенологического изучения. Если диафрагмальные спайки кальцинируются, то это облегчает их выявление.
На снимках тяжи выглядят затемненными участками легочного поля с усиленным сосудисто-соединительнотканным рисунком. При множественных поражениях определяются диффузные затемнения. Также возможно снижение высоты стояния ребер, уменьшение межреберного пространства и смещение органов.
Лечение зависит от результатов проведенной диагностики. Если рубцовые изменения быстро уплотняются и нарушают нормальную работу легкого, то проводится хирургическое вмешательство с курсом медикаментозной терапии. Также пациенту назначают физиотерапевтическое лечение. Для предупреждения спаечной болезни особое значение имеют профилактические мероприятия. Они заключаются в своевременном лечении любых заболеваний и повышении защитных свойств иммунной системы.

Базальные спайки
Разросшиеся соединительнотканные тяжи в основании легких, то есть в прикорневой зоне – это базальные спайки. Образование сращений в данной области встречается крайне редко. Основными причинами появления шварт выступают:
Формирование базальных спаек в легких возможно при тромбозе легочных артерий, недостаточности левого желудочка сердца, нарушении тока крови в легочном круге кровообращения. То есть рубцевание плевры выступает результатом дистрофических изменений. Соединительные ткани разрастаются, деформируя структуру органа.
Опасность болезненного состояния в том, что спайки заполняют межклеточное пространство. Из-за этого легочная ткань уплотняется и уменьшается объем вентилируемого воздуха, сужаются альвеолярные просветы. На этом фоне может развиваться пневмосклероз. Основным признаком патологического состояния выступает дыхательная недостаточность. Без медицинской помощи болезненная симптоматика может прогрессировать, усугубляя дискомфорт. Нехватка кислорода негативно отражается на функционировании всего организма.

Фиброзные спайки в легких
Фиброзная ткань – это разновидность соединительной ткани, которая замещает свободное пространство в организме. Фиброзные шварты на плевре легких чаще всего появляются в таких случаях:
Как при одиночных, так и при множественных фиброзных спайках возникают симптомы, которые схожи с кардиологическими проблемами:
Постепенно в фиброзно-волокнистых тканях появляются нервные и кровеносные сосуды. Спайки могут пропитываться солями кальция, то есть окостеневать. Это приводит к ограничению движений легких, что нарушает их функционирование. Чрезмерное разрастание синехий опасно склеиванием легочных полостей и их зарастанием. Патология сопровождается тяжелой симптоматикой: выраженные боли при дыхании и острая дыхательная недостаточность. Данное состояние требует срочного оперативного лечения.
На ранних стадиях фиброзные спайки в легких не вызывают болезненных ощущений. Но при появлении первых признаков болезненного состояния и подозрении на спаечную болезнь, необходимо обратиться к специалисту.