Плотность паренхимы печени снижена что это
Компьютерная томография печени
Заболевания печени встречаются в любом возрасте. Они бывают врожденными или приобретаются в процессе жизни. Очень важно диагностировать их на ранней стадии. Компьютерная томография печени является очень надежным и достоверным методом диагностики заболеваний органа.
Показанием для проведения КТ печени является:
Противопоказания для исследования
Ввиду наличия некоторых ограничений к проведению исследования, компьютерная томография органов брюшной полости не может быть рекомендована ряду пациентов. Так, она абсолютно запрещена беременным женщинам, для которых представляет угрозу в связи с возможным тератогенным воздействием на плод рентгеновских лучей.
Также данный метод диагностики не применяется у людей, страдающих явным ожирением. При массе тела обследуемого более 200 кг процедура не может быть проведена даже на самых современных и мощных КТ-аппаратах. Это противопоказание – не исключительная особенность КТ-сканирования; другие исследования также предусматривают ограничения по весу или толщине жировой складки. Например, УЗИ чаще всего бывает невозможна при весе пациентов около 150 кг, а «средние» модели аппаратов для рентгенографии не предназначены для проведения диагностики у людей с массой тела свыше 100-120 кг.
Подготовка к диагностике
Специальная подготовка к КТ печени с не требуется, если не предполагается дополнение процедуры контрастом. Подготовка к КТ печени с контрастированием не сложная. Она заключается в том, что перед проведением обследования нельзя употреблять пищу.
Как проводят процедуру?
Томограф представляет собой кольцо к которому прикреплен подвижный диагностический стол. Пациента размещают на столе лежа на спине. Предупреждают о том, что нужно сохранять неподвижность. Задвигают стол внутрь прибора. При сканировании облучается верхний отдел брюшной полости. Поглощение лучей тканями фиксируется датчиками. Изображение получается в процессе обработки компьютером всех полученных импульсов.
В большинстве случаев выполняют КТ печени с контрастированием. Пациенту вводят контрастный препарат внутривенно. Оно позволяет четко визуализировать границы всех органов в исследуемой зоне и отделить их друг от друга. При наличии новообразований и аномалий контраст помогает точно установить их размеры и плотность. До этого исследования врач должен спросить у пациента об аллергии на йод.
Нормальная картина
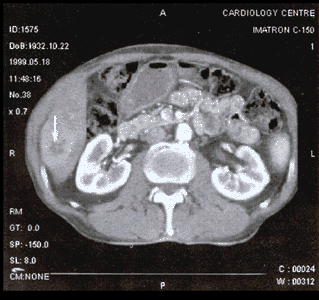
Обычно внутрипеченочные желчные протоки на томограммах не видны, однако общий печеночный и общий желчный протоки нередко визуализируются в виде образований с низкой плотностью. В связи с тем что желчь приближается по плотности к воде, внутривенное введение контрастного вещества приводит к более четкому отличию желчных путей от окружающей паренхимы и сосудов печени.
Желчный пузырь визуализируется в виде округлого или эллиптического образования, имеющего, подобно желчным протокам, низкую плотность. Сократившийся желчный пузырь может не визуализироваться (поэтому исследования необходимо выполнять натощак).
Отклонение от нормы
Патологические образования печени в большинстве случаев имеют меньшую плотность, чем неизмененная ее паренхима. КТ позволяет различить довольно мелкие очаги поражения. Используя сканирование с внутривенным контрастированием, можно лучше отличить патологические очаги от нормальной паренхимы вследствие повышения ее плотности.
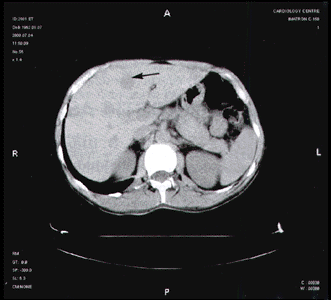
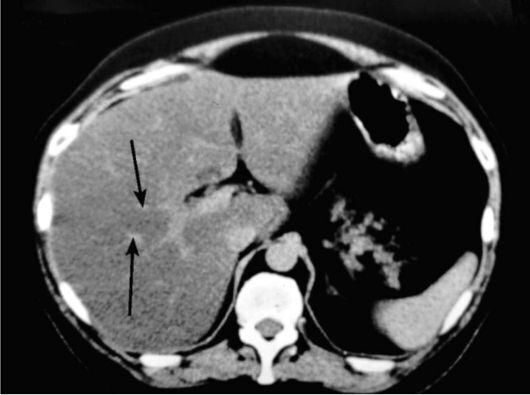
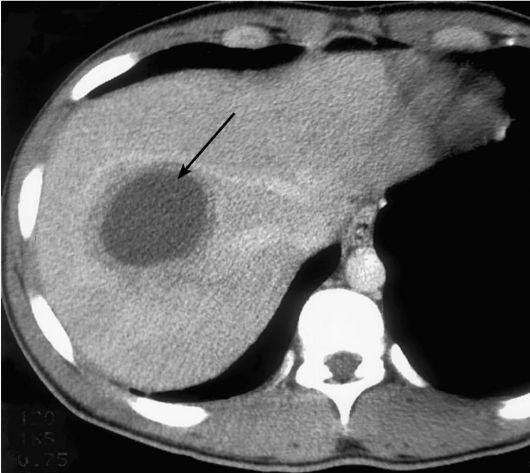
Первичная опухоль печени или метастазы имеют вид округлых образований с плотностью, несколько меньшей, чем плотность неизмененной паренхимы, и с четкими или размытыми границами. Однако иногда опухоль не удается выявить, так как она не отличается по своей плотности от окружающей паренхимы. Иногда крупная опухоль деформирует контуры печени. Абсцессы печени имеют вид гомогенных гипоэхогенных очагов, имеющих обычно четкие границы. Кисты печени имеют круглую или овальную форму, резко очерченные границы, они менее плотные, чем абсцессы и опухоли.
Плотность рака печени зависит от его стадии. Свежий тромб по плотности превосходит нормальную паренхиму, плотность организующегося тромба меньше плотности паренхимы печени. Внутрипеченочные гематомы имеют различную форму, субкапсулярные гематомы по форме напоминают серп и отдавливают паренхиму печени от капсулы.
При дифференциальной диагностике механической желтухи и других видов желтухи обращают внимание на состояние желчных протоков; расширение последних является признаком механической желтухи, в то время как нормальный их диаметр свидетельствует о немеханической желтухе. Расширенные внутрипеченочные желчные протоки имеют вид ветвящихся линейных и округлых структур низкой плотности на фоне гомогенной паренхимы печени. В зависимости от уровня обструкции может наблюдаться также расширение общего печеночного, общего желчного протоков и желчного пузыря. Нерезко выраженное расширение желчных протоков легче выявить путем контрастирования.
С помощью КТ обычно удается установить причину обструкции желчных путей, например желчные камни или рак головки поджелудочной железы. Однако если перед операцией необходимо знать место обструкции, прибегают также к чрескожной чреспеченочной холангиографии или эндоскопической ретроградной холангиопанкреатографии (реже).
МРТ или компьютерная томография
Магнитно-резонансная и компьютерная томография основаны на различных технологических процессах и предназначены для различных исследований. В основе компьютерной томографии лежит использование рентгеновского излучения, поэтому ей присущ тот же недостаток — во время исследования пациент подвергается облучению, хотя современные аппараты и позволяют снизить дозу облучения до минимума. Принцип прост, как все гениальное. Рентгеновские лучи проходят область тела, которая исследуется, с разных направлений, а затем с помощью обработки полученной информации строится изображение — срез тела. На экране монитора четко видно, в порядке ли все органы, не изменились ли их размеры, не сдвинулись ли они один относительно другого, не появилась ли опухоль. В отличие от невнятного рентгеновского или очень специфического ультразвукового изображения компьютерный томограф дает четкую картинку. Еще компьютерный томограф может передать точные размеры всего, что есть внутри нашего тела — с точностью до миллиметра.
А в технологии магнитно-резонансной томографии применяются магнитные волны, а не рентгеновское излучение. Пациента помещают в магнитное поле, которое образует МР-томограф. За долю секунды аппарат выделяет радиочастотный импульс, и молекулы тканей человека вступают в резонанс. Поэтому томографию называют не просто магнитной, а магнитно-резонансной. Ядра атомов отправляют колебания в ответ, их регистрирует компьютер, он же проецирует на экране изображение среза тканей и органов в различных плоскостях. В случае необходимости можно получать трехмерные изображения для более точной оценки выявленных изменений. Кстати, первоначально магнитно-резонансная томография называлась ядерно-магнитной — из-за колебаний, идущих от ядер атомов человеческих тканей. Однако слово «ядерный» пугало многих, поэтому и было принято решение переименовать метод, и теперь он называется магнитно-резонансной томографией. Никакой ядерной реакции — и тем более радиации — в МР-томографе нет. Это вообще один из самых безопасных видов диагностики, его при необходимости могут назначить беременным женщинам и маленьким детям.
Примеры патологии печени:
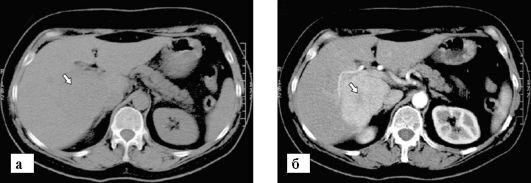
Метастазы в печень — множественные низкоплотные очаги разного размера, говорящие о метастатическом поражении, видны в ткани печени
Гемангиома печени. КТ
Гепатоцеллюлярная карцинома печени. КГ после контрастирования.
КТ с контрастированием. Множественные врожденные простые кисты печени.
КТ печени с контрастированием. Абсцесс печени. Видна полость в паренхиме печени накапливающая контрастное вещество и окруженная толстой, контрастирующейся капсулой.
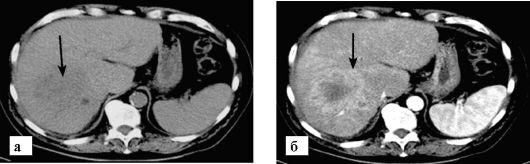
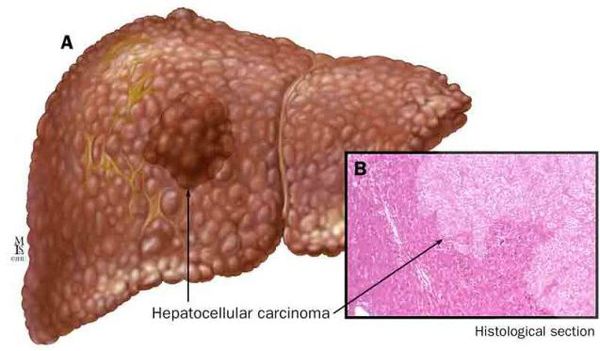
Гепатоцеллюлярный рак (стрелка):
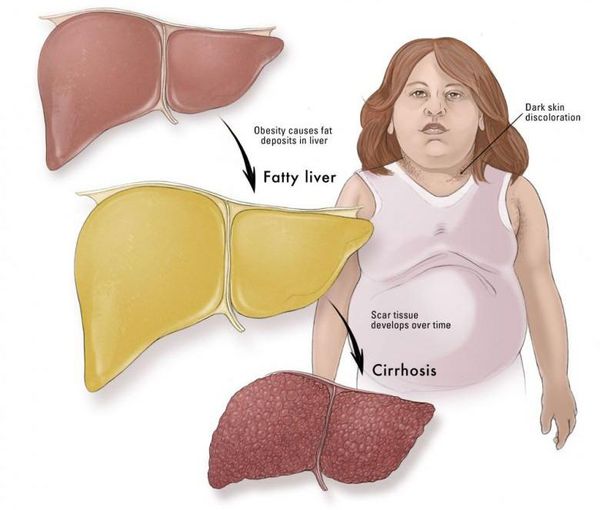
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, врача общей практики со стажем в 14 лет.
Определение болезни. Причины заболевания
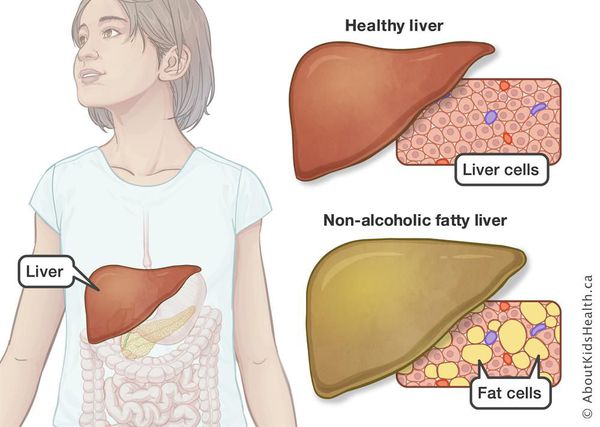
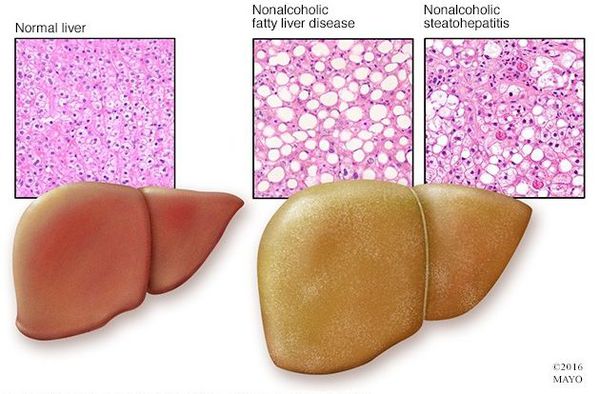
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
Основными причинам развития НАЖБП являются: [11]
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
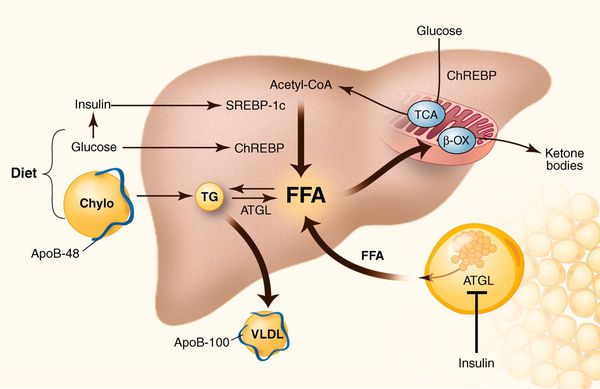
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
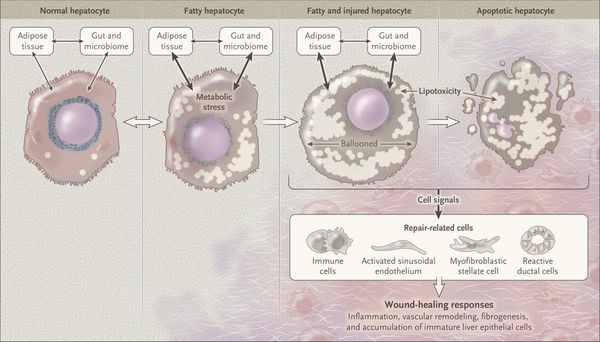
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
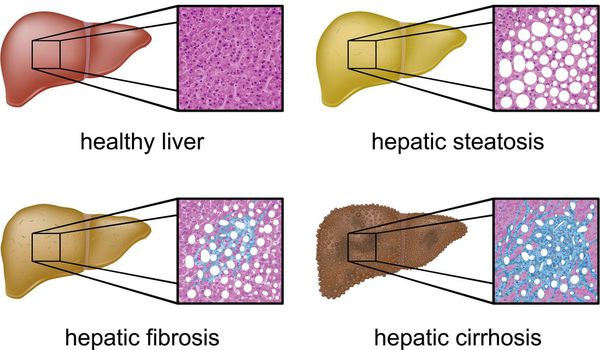
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
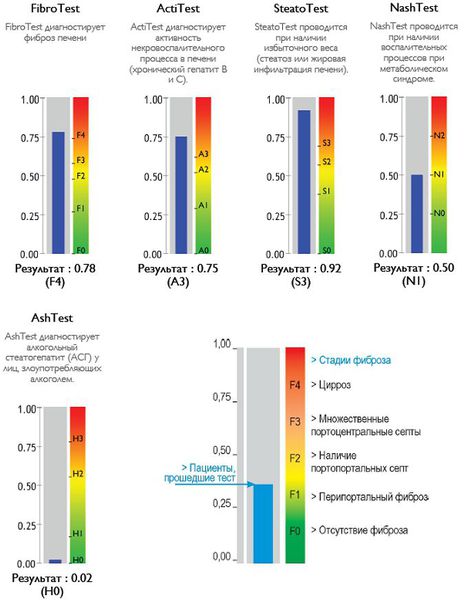
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
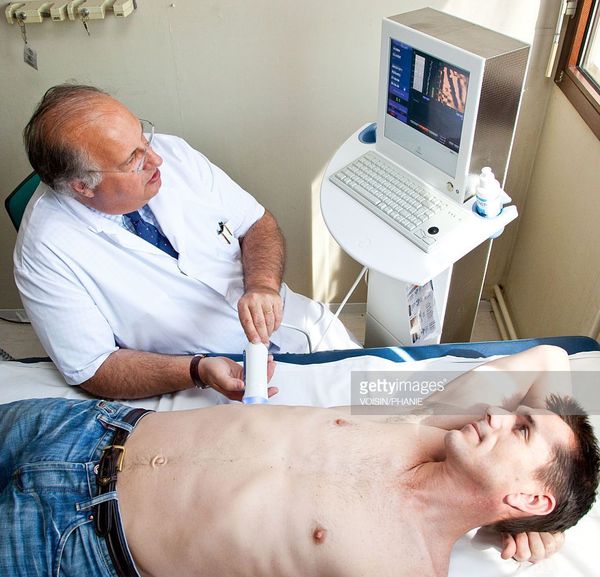
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Жировой гепатоз печени — симптомы, лечение у женщин, мужчин, диета
Жировой гепатоз — это заболевание, характеризующееся постепенным накоплением капель жира в межклеточном пространстве и клетках печени. Распространенность данной патологии среди взрослого населения развитых стран достигает 25%. В группе риска находятся женщины, достигшие возраста 40 лет и имеющие избыточную массу тела.
Этиологические факторы жирового гепатоза могут быть связаны с различными факторами. Но ранняя диагностика затрудняется отсутствием явных клинических проявлений. Многие люди не догадываются о прогрессировании болезни до появления выраженных симптомов, когда появляется болевой синдром и больной замечает увеличение печени в размерах.
Причинами жировой инфильтрации печени являются:
В отдельных случаях причиной жирового гепатоза становится наследственная недостаточность ферментов, принимающих участие в обмене липидов. Патологический процесс может быть первичным, когда заболевание развивается без сопутствующих патологий, а также вторичным — на фоне имеющихся нарушений.
Диагностика и клинические проявления
Диагностика жирового гепатоза затрудняется тем, что у заболевания отсутствуют специфические симптомы. Рекомендуется проводить скрининговые исследования при наличии лишнего веса, сахарного диабета, инсулиновой резистентности.
Основные методы диагностики:
Важно выявить все имеющиеся нарушения в рамках комплексной диагностики органов ЖКТ, эндокринных желез. Это необходимо для выбора наиболее эффективной лечебной схемы и профилактики опасных для жизни осложнений.
На развитие патологии могут указывать следующие признаки:
Диффузное поражение тканей печени может сопровождаться кровоизлияниями, снижением артериального давления и обморочными состояниями. До 70% больных — это женщины с лишней массой тела.
Лечение подбирает врач на основании результатов диагностики. При необходимости назначаются консультации эндокринолога.
Лечение жирового гепатоза проводят в амбулаторных условиях. Программа терапии включает:
Заболевание имеет благоприятный прогноз. Своевременное обращение к врачу и устранение факторов, провоцирующих развитие жирового гепатоза, позволяет полностью восстановить структуру и функциональность пораженной печени, значительно повысить качество жизни пациента.
Характеристика паренхимы печени по данным нативной КТ на этапах лечения COVID-19
Полный текст:
Аннотация
Ключевые слова
Об авторах
117997, Москва, ул. Большая Серпуховская, д. 27.
117997, Москва, ул. Большая Серпуховская, д. 27; 117997, Москва, ул. Островитянова, д. 1.
117997, Москва, ул. Большая Серпуховская, д. 27.
117997, Москва, ул. Большая Серпуховская, д. 27.
117997, Москва, ул. Большая Серпуховская, д. 27.
127254, Москва, ул. Добролюбова, д. 11.
117997, Москва, ул. Большая Серпуховская, д. 27.
117997, Москва, ул. Большая Серпуховская, д. 27.
Хохлов Владислав Анатольевич — руководитель группы по работе с МИС (медицинская информационная система) ФГБУ “НМИЦ хирургии им. А.В. Вишневского” Минздрава России.
117997, Москва, ул. Большая Серпуховская, д. 27.
Калинин Дмитрий Валерьевич — кандидат медицинских наук, заведующий патологоанатомическим отделением ФГБУ “НМИЦ хирургии им. А.В. Вишневского” Минздрава России.
117997, Москва, ул. Большая Серпуховская, д. 27.
Список литературы
1. Gorbalenya A.E., Baker S.C., Baric R.S., de Groot R.J., Drosten C., Gulyaeva A.A., Haagmans B.L., Lauber C., Leontovich A.M., Neuman B.W., Penzar D., Perlman S., Poon L.L.M., Samborskiy D.V., Sidorov I.A., Sola I., Ziebuhr J. The species severe acute respiratory syndrome-related coronavirus: classifying 2019-nCoV and naming it SARS-CoV-2. Nat. Microbiol. 2020; 5 (4): 536—544. https://doi.org/10.1038/s41564-020-0695-z.
2. Coronavirus disease (COVID-19) Situation dashboard. World Health Organization, 24 May 2020. https://covid19.who.int.
3. Zhai P., Ding Y., Wu X., Long J., Zhong Y., Li Y. The epidemiology, diagnosis and treatment of COVID-19. Int. J. Antimicrob. Agents. 2020; 55 (5): 105955. https://doi.org/10.1016/j.ijantimicag.2020.105955.
4. Feng G., Zheng K.I., Yan Q.Q., Rios R.S., Targher G., Byrne C.D., Poucke S.V., Liu W.Y., Zheng M.H. COVID-19 and liver dysfunction: current insights and emergent therapeutic strategies. J. Clin. Translat. Hepatol. 2020: 8 (1): 18—24. https://doi.org/10.14218/JCTH.2020.00018.
5. Лучевая диагностика коронавирусной болезни (COVID-19): организация, методология, интерпретация результатов. Препринт № ЦДТ. 2020. II Версия 2 (17.04.2020). Текст: электронный.
6. Fang Y., Zhang H., Xie J., Lin M., Ying L., Pang P., Ji W. Sensitivity of Chest CT for COVID-19: Comparison to RT-PCR. Radiology. 2020; 296 (2): E115—E117. https://doi.org/10.1148/radiol.2020200432.
7. Xie X., Zhong Z., Zhao W., Zheng C., Wang F., Liu J. Chest CT for typical 2019-nCoV pneumonia: relationship to negative RT-PCR testing. Radiology. 2020; 296 (2): E41—E45. https://doi.org/10.1148/radiol.2020200343.
8. Морозов С.П., Проценко Д.Н., Сметанина С.В., Андрейченко А.Е., Амброси О.Е., Баланюк Э.А., Владзимир-ский А.В., Ветшева Н.Н., Гомболевский В.А., Епифанова С.В., Ледихова Н.В., Лобанов М.Н., Павлов Н.А., Панина Е.В., Полищук Н.С., Ридэн Т.В., Соколина И.А., Туравилова Е.В., Федоров С.С., Чернина В.Ю., Шулькин И.М. Лучевая диагностика коронавирусной болезни (COVID-19): организация, методология, интерпретация результатов. М.: ДЗ г. Москвы, 2020. 81 с. http://medradiology.moscow/f/luchevaya_diagnostika_koronavirusnoj_infekcii_covid-19_v2.pdf.
9. Кармазановский Г.Г., Замятина К.А., Сташкив В.И., Шантаревич М.Ю., Кондратьев Е.В., Семенов Ф.М., Кузнецова С.Ю., Козлова А.В., Плотников Г.П., Попов В.А., Чупин А.В., Грицкевич А.А., Чилилов А.М., Печетов А.А., Курочкина А.И., Хохлов В.А., Калинин Д.В. Компьютернотомографическая диагностика и мониторинг течения вирусной пневмонии, обусловленной вирусом SARS-CoV-2, при работе “Госпиталя COVID-19” на базе Федерального специализированного медицинского научного центра. Медицинская визуализация. 2020; 24 (2): 11—36. https://doi.org/10.24835/1607-0763-2020-2-11-36.
10. Информация о новой коронавирусной инфекции для медицинских работников. 2020. https://www.rosminzdrav.ru/ ministry/med_covid19.
11. Assessment Report ForRoActemra [Internet] 1st ed. London: European Medicines Agency; 2009. [accessed 2017 January3] http://www.ema.europa.eu/docs/en_GB/document_library/EPAR__Public_assessment_report/human/000955/WC500054888.pdf.
12. Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). 2020; Версия 6 (28.04.2020). 165 c. https://www.rosminzdrav.ru/ministry/med_covid19.
13. Lei P., Zhang L., Han P., Zheng Ch., Tong Q., Shang H., Yang F., Hu Yu., Li X., Son Yu. Liver injury in patients with COVID-19: clinical profiles, CT findings and their correlation with the severity. Eur. J. Pediatr. 2020; 18: 1-18. https://doi.org/10.21203/rs.3.rs-28692/v1.
14. Xu L., Liu J., Lu M., Yang D., Zheng X. Liver injury during highly pathogenic human coronavirus infections. Liver Int. 2020; 40 (5): 998-1004. https://doi.org/10.1111/liv.14435.
15. Chen N., Zhou M., Dong X., Qu J., Gong F., Han Y., Qiu Y., Wang J., Liu Y., Wei Y., Xia Jia’an, Yu T., Zhang X., Zhang L. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet. 2020; 395 (10223): 507-513. https://doi.org/10.1016/S0140-6736(20)30211-7.
16. Zhang C., Shi L., Wang F.S. Liver injury in COVID-19: management and challenges. Lancet Gastroenterol. Hepatol. 2020; 5 (5): 428-430. https://doi.org/10.1016/S2468-1253(20)30057-1.
17. Guan W., Ni Z., Hu Yu, Liang W., Ou C., He J., Liu L., Shan H., Lei C., Hui D.S.C., Du B., Li L., Zeng G., Yuen K.-Y., Chen R., Tang C., Wang T., Chen P., Xiang J., Li S., Wang Jin-lin, Liang Z., Peng Y., Wei L., Liu Y., Hu Ya-hua, Peng P., Wang Jian-ming, Liu J., Chen Z., Li G., Zheng Z., Qiu S., Luo J., Ye C., Zhu S., Zhong N. Clinical characteristics of 2019 novel coronavirus infection in China. N. Engl. J. Med. 2020; 382 (18): 1708-1720. https://doi.org/10.1056/NEJMoa2002032.
18. Ji D., Qin E., Xu J., Zhang D., Cheng G., Wang Y., Lau G. Implication of non-alcoholic fatty liver diseases (NAFLD) in patients with COVID-19: a preliminary analysis. J. Hepatol. 2020; 73 (2): 451-453. https://doi.org/10.1016/j.jhep.2020.03.044.
19. Shi H., Han X., Jiang N., Cao Y., Alwalid O., Gu J., Zheng C. Radiological findings from 81 patients with COVID-19 pneumonia in Wuhan, China: a descriptive study. Lancet Infect. Dis. 2020; 20 (4): 425-434. http://dx.doi.org/10.1016/S1473-3099(20)30086-4.
20. Kumar P., Sharma M., Kulkarni A., Rao P.N. Pathogenesis of liver injury in coronavirus disease 2019. J. Clin. Exp. Hepatol. 2020; May 20. (in press, corrected proof available online [accessed: 2020 June 01]) https://www.jcehepatology.com/article/S0973-6883(20)30074-8/abstract. https://doi.org/10.1016/j.jceh.2020.05.006.
21. Chai X., Hu L., Zhang Y., Han W., Lu Z., Ke A. Specific ACE2 expression in cholangiocytes may cause liver damage after 2019-nCoV infection. bioRxiv. Preprint February 04, 2020. https://doi.org/10.1101/2020.02.03.931766.
22. Hanley B., Lucas S.B., Youd E., Swift B., Osborn M. Autopsy in suspected COVID-19 cases. J. Clin. Pathol. 2020; 73 (5): 239242. https://doi.org/10.1136/jclinpath-2020-206522.
23. Hodgman M.J., Garrard A.R. A review of acetaminophen poisoning. Crit. Care Clin. 2012; 28 (4): 499-516. https://doi.org/10.1016/j.ccc.2012.07.006.
24. Fan Z., Chen L., Li J., Cheng X., Yang J., Tian C., Zhang Y., Huang S., Liu Z., Cheng J. Clinical features of COVID-19-related liver damage. Clin. Gastroenterol. Hepatol. 2020; 18 (7): 1561-1566. https://doi.org/10.1016/j.cgh.2020.04.002.
Для цитирования:
Ревишвили А.Ш., Кармазановский Г.Г., Шантаревич М.Ю., Замятина К.A., Сташкив В.И., Курочкина А.И., Демидова В.С., Кузнецова С.Ю., Хохлов В.А., Калинин Д.В. Характеристика паренхимы печени по данным нативной КТ на этапах лечения COVID-19. Анналы хирургической гепатологии. 2020;25(3):72-87. https://doi.org/10.16931/1995-5464.2020372-87
For citation:
Revishvili A.S., Karmazanovsky G.G., Shantarevich M.Yu., Zamyatina K.A., Stashkiv V.I., Kurochkina A.I., Demidova V.S., Kuznetsova S.Yu., Khokhlov V.A., Kalinin D.V. Characteristics of the liver parenchyma according to the native CT examinations data at the stages of COVID-19 treatment. Annaly khirurgicheskoy gepatologii = Annals of HPB Surgery. 2020;25(3):72-87. https://doi.org/10.16931/1995-5464.2020372-87