Пневматоз печени что это такое
Доброкачественные очаговые образования печени: возрастные психосоматические аспекты
Непаразитарные кисты печени (НКП) относятся к доброкачественным очаговым образованиям печени и представляют собой полость (или полости) в печени, заполненную жидкостью. Повсеместно отмечается рост заболеваемости НКП, что связано главным образом
Непаразитарные кисты печени (НКП) относятся к доброкачественным очаговым образованиям печени и представляют собой полость (или полости) в печени, заполненную жидкостью.
Повсеместно отмечается рост заболеваемости НКП, что связано главным образом с широким использованием современных методов диагностики, позволяющих визуализировать интраструктуру печени: ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ангиографии и пр. По данным H. Sancher et al. (1991), НКП выявляют у 5–10 % населения. При этом у женщин они встречаются в 3–5 раз чаще. Заболевание, как правило, развивается в период между 30 и 50 годами жизни.
Причины возникновения НКП до настоящего времени до конца не выяснены. Так, по мнению Е. Moschowitz, R. Virchow, образование кист связано с воспалительной гиперплазией желчных путей в момент эмбриогенеза с последующей их обструкцией. S. Henson и соавторы считают, что данный процесс служит основой новообразования.
В настоящее время преобладает мнение, что кисты печени возникают из аберрантных желчных ходов, т. е. во время эмбрионального развития не происходит подключения к системе желчных путей отдельных внутридольковых и междольковых желчных ходов. Отсутствие инволюции этих ходов и является причиной развития кист печени, в результате секреции их эпителия в них постепенно происходит накопление жидкости, и они превращаются в кисту. Такое происхождение кист печени подтверждается тем, что в секрете нет желчи, кроме того, кисты печени почти никогда не сообщаются с нормальными желчными ходами. Многие ученые исходят из того, что поражение кистами печени является либо самостоятельной генетической единицей с аутосомальной доминантной наследственностью, либо кистозные изменения различных органов вызываются единым генетическим дефектом с различной распространенностью.
Обсуждается также возможность возникновения кист печени при приеме некоторых лекарственных препаратов (эстрогены, пероральные контрацептивы).
Выделяют истинные и ложные кисты. Истинные кисты отличаются от ложных наличием на внутренней поверхности эпителиального покрова из цилиндрического или кубического эпителия. Ложные кисты развиваются обычно после травмы.
Общепринятой классификации кист печени не существует. На практике наиболее удобной представляется классификация НКП, предлагаемая А. А. Шалимовым и соавторами (1993), согласно которой НКП различают следующим образом:
К осложнениям относят: нагноение, кровотечение в полость кисты, разрыв стенки, портальную гипертензию, механическую желтуху, печеночную недостаточность. При разрыве кисты возможны вторичная инфекция, образование наружных и внутренних свищей, перекрут ножки кисты. Эти осложнения встречаются в 5% случаев. Злокачественные перерождения наблюдаются редко.
Считается, что клиническая картина НКП скудна и неспецифична. Чаще всего кисты печени случайно выявляются при УЗИ органов брюшной полости. Проявления болезни зависят от размера кисты, ее локализации, а также от воздействия кисты на соседние органы. Увеличение кисты приводит и к атрофическим изменениям ткани печени.
Наиболее распространенной жалобой при солитарных кистах печени является боль в верхнем правом квадранте или в эпигастральной области. Боль во многих случаях носит постоянный характер. Пациенты также отмечают быстро наступающее чувство насыщения и дискомфорт в животе после приема пищи.
Раньше важным симптомом считалось обнаружение при пальпации умеренно напряженного массивного опухолевидного образования, смещающегося при дыхании вместе с печенью. Сообщалось, что доступные пальпации кисты печени обычно прощупываются как тугоэластические и легко флюктуирующие безболезненные опухоли. Следует отметить, что даже крупные кисты печени недоступны пальпации из-за расположения глубоко в паренхиме печени или локализации на диафрагмальной поверхности органа.
Появление других, также неспецифических симптомов: слабости, повышенной потливости, потери аппетита, тошноты, одышки — обычно связывают с увеличением размеров кист, но, вероятнее всего, это следствие реагирования других органов — желчного пузыря, двенадцатиперстной кишки и др.
Разнообразие и неспецифичность клинических симптомов диктуют необходимость обследования пациента с целью определения или исключения сопутствующей соматической и психической патологии.
НКП в первую очередь следует дифференцировать с паразитарными кистами. Для этого выполняют специфические серологические исследования крови (реакция непрямой гемагглютинации и иммуноферментного анализа на эхинококкоз). В ряде случаев возникает необходимость дифференциальной диагностики с гемангиомой, цистоаденомой, ретроперитонеальными опухолями, опухолями кишки, брыжейки, поджелудочной железы, водянкой желчного пузыря и метастатическими опухолевыми поражениями печени.
Поликистоз печени часто сочетается с поликистозом почек, поджелудочной железы, яичников. Поликистоз печени, как и солитарная киста, чаще протекает бессимптомно и выявляется случайно при обследовании по поводу другой патологии. В большинстве случаев течение заболевания благоприятное. Клинические симптомы наблюдаются при прогрессировании заболевания, что, как правило, происходит после 40–50 лет. При увеличении объема поликистозных образований больные жалуются на дискомфорт в правом подреберье и эпигастрии, изжогу, отрыжку, что связывают с давлением увеличенной печени на соседние органы. В ходе исследования определяется гепатомегалия. Пальпаторно: печень плотная, бугристая. Функциональные пробы печени обычно не изменяются. Нарушение синтетической функции печени выявляют на поздних стадиях при выраженном перерождении печеночной паренхимы. При массивном распространении процесса, когда происходит замещение большей части паренхимы печени, развивается терминальная печеночная недостаточность. Ситуация усугубляется хронической почечной недостаточностью — исходом поликистоза почек.
Ведущее место в диагностике НКП занимает эхография, благодаря высокой информативности, безвредности и общедоступности этого метода. Эхографически кисты печени представляют собой отграниченные тонкой стенкой (1–2 мм) полости с безэхогенным внутренним пространством, что объясняется разностью плотности жидкости и паренхимы печени. Форма их может быть круглой или овальной. Диагноз основывается на следующих признаках, выявляемых с помощью УЗИ: 1) наличие четких, ровных контуров с хорошо различимой задней стенкой; 2) отсутствие внутренних отражений; 3) выявление усиления эхо-сигналов за образованием.
При наличии внутрипросветной перегородки УЗ-изображение кисты печени может иметь пятнистый рисунок. При осложненных кистах (кровоизлияние или инфицирование), когда выявляются внутрипросветные «эхо»-сигналы, трудно исключить злокачественную опухоль. В сомнительных случаях используют КТ, МРТ, ангиографические и радиологические методы исследования. В определенных ситуациях считается целесообразным проведение чрескожной пункции кисты под контролем УЗИ с последующим бактериологическим и цитологическим исследованием материала.
Традиционно проблемой НКП занимались хирурги, которые разрабатывали методы диагностики и тактику хирургического лечения. В поле зрения хирурга больные с НКП попадали при выявлении очагового образования печени, при этом хирургическое лечение получали пациенты с осложнениями и неосложненными кистами, превышающими 5 см в диаметре.
Терапевтическая тактика при НКП до сих пор не разработана. Целью нашей работы было изучение терапевтических, возрастных и психосоматических аспектов НКП.
Представленный материал базируется на результатах обследования 93 больных (72 женщины и 21 мужчина) в возрасте от 20 до 82 лет, средний возраст — 56,9+11,3 лет. Больные были разделены на две группы по возрастному признаку.
Солитарная НКП была выявлена у 37 человек, 56 больных НПК имели две и более кисты. Средний возраст больных с солитарными кистами печени (27 женщин и 10 мужчин) составил 53,5+11,6 лет. Средний возраст больных с множественными кистами печени составил 59,3+10,6 лет (р Таблица 2. Клинические результаты применения хофитола и эглонила
В анализах крови на фоне двухнедельной терапии отмечалось снижение уровня печеночных ферментов — АСТ и АЛТ, достоверно (р
По вопросам литературы обращайтесь в редакцию.
Пневматоз кишечника
МКБ-10
Общие сведения
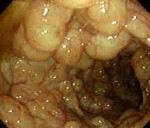
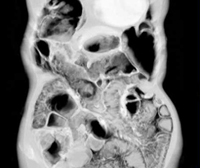
Пневматоз кишечника – редкое заболевание ЖКТ, при котором кишечные газы проникают в толщу стенки органа и образуют в ней воздушные полости. Чаще патологический процесс локализуется в подслизистом или субсерозном слое толстой или тощей кишки. Заболевание может поражать людей всех возрастов, но преимущественно встречается у младенцев и пожилых людей ввиду пониженной физической активности и частых нарушений в работе пищеварительной системы. Размеры воздушных кист могут варьировать от 0,5 до 5 см в диаметре. По распространенности процесса пневматоз разделяют на ограниченный, затрагивающий одну область кишечника, и диффузный. Последний характеризуется равномерным распространением патологических образований по всей площади кишечного тракта.
Причины
Заболевание редко является самостоятельной патологией, чаще возникает на фоне первичного поражения ЖКТ. Основной причиной пневматоза является избыточное образование и длительное нахождение газов в кишечнике, возникающее в результате следующих состояний:
Патогенез
Механизм образования патологических кист до конца не изучен. На сегодняшний день существует три теории формирования кишечного пневматоза: легочная, инфекционная и механическая. Согласно легочной теории, пневматоз возникает вследствие хронических заболеваний легких (бронхиальная астма, ХОБЛ). В результате постоянного кашля происходят микронадрывы альвеол, возникает пневмомедиастинум, который приводит к распространению воздуха в забрюшинное пространство. Оттуда свободный газ диффундирует в кишечную стенку и накапливается под серозной оболочкой. В соответствии с инфекционной теорией происхождения болезни, газы, которые выделяют бактерии, проникают в воспаленную стенку кишки и могут сливаться с образованием больших пузырей.
В гастроэнтерологии наибольшее признание получила механическая теория пневматоза. Согласно данной концепции, воздушные кисты кишечника возникают при первичной патологии ЖКТ (опухоль, энтероколит, стеноз) и врожденных дефектах кровеносных и лимфатических сосудов кишки. На фоне заболеваний ЖКТ происходит травматизация и истончение внутренней оболочки кишки. Газ под воздействием внутрикишечного давления проходит через микродефекты, попадает в подслизистые лимфатические сосуды и распространяется с помощью перистальтики в подслизистом слое кишечника. Кисты изнутри выстланы эпителием и могут содержать различные газы: азот, кислород, водород, аргон, двуокись углерода и др.
Симптомы пневматоза кишечника
Клиническая картина болезни зависит от степени распространения и количества газовых полостей. Пациенты предъявляют жалобы на чувство дискомфорта и тяжести в животе, нарушение отхождения газов (метеоризм). Появляются периодические схваткообразные абдоминальные боли без четкой локализации. Формирование воздушных кист приводит к замедлению перистальтики и возникновению запоров. Отсутствие стула сменяется диареей с примесью слизи. Возникает тошнота и рвота, отрыжка с неприятным запахом. Диффузное распространение пневматоза приводит к ухудшению общего состояния пациента: отмечается бледность кожных покровов, нарастает слабость, снижается АД, компенсаторно повышается ЧСС.
Осложнения
Диагностика
При ограниченном пневматозе кишечника ввиду отсутствия выраженной специфической симптоматики диагностика затруднительна. При возникновении болей, нарушении процесса пищеварения пациентам необходима консультация гастроэнтеролога. Специалист проводит комплексный осмотр, изучает анамнез заболевания и сопутствующую патологию, обращая особое внимание на болезни ЖКТ. В некоторых случаях при глубокой пальпации живота удается прощупать небольшие округлые образования, идущие вереницей вдоль кишечного тракта, напоминая гроздь винограда. Для установления диагноза проводятся следующие исследования:
Дифференциальная диагностика пневматоза проводится с неспецифическим колитом, пневмоперитонеумом, дивертикулами и дупликатурой кишечника. При полной обтурации исключают кишечную непроходимость другой этиологии.
Лечение пневматоза кишечника
Исходя из того, что патология развивается вторично, на фоне других заболеваний ЖКТ, в первую очередь необходимо устранить первопричину болезни. Тактика лечения пневматоза направлена на уменьшение вздутия живота и облегчение выхода газов естественным путем. Ввиду того, что после резекции пораженного участка кишки возникают частые рецидивы болезни, хирургическое удаление пузырей применяется крайне редко. Лечение заболевания проводится по следующим направлениям:
Дополнительным методом лечения пневматоза является гипербарическая оксигенация (ГБО). В результате активного насыщения крови кислородом происходит снижение общего давления газов венозной крови, что может способствовать рассасыванию газовых пузырей. Оперативные методы лечения применяются при развитии осложнений (кишечной непроходимости, перитоните, инвагинации кишечника и др.).
Прогноз и профилактика
При устранении первичного заболевания, проведении лечебных мероприятий и соблюдении диеты прогноз благоприятный. Образование больших или/и множественных газовых кист увеличивает риск развития осложнений (перитонит, кишечная непроходимость) и значительно ухудшает прогноз болезни. Профилактика пневматоза кишечника включает своевременную диагностику и лечение заболеваний ЖКТ, употребление в пищу свежей и качественной пищи. При наличии хронической патологи со стороны пищеварительной системы рекомендовано 1-2 раза в год проходить плановое УЗИ брюшной полости.
Диета 5-ый стол
Основываясь на данных, полученных в многочисленных исследованиях, М. И. Певзнер разработал 15 лечебных диет, снижающих уровень риска последующего обострения и развития заболеваний жизненно важных внутренних органов, а также укрепляющих иммунитет человека. Одним из наиболее эффективных методов лечения и профилактики заболеваний мочевыводящей системы и печени признана диета № 5, которой можно следовать долгие годы даже в домашних условиях.
Лечебная программа не используется сама по себе как панацея от болезней, а только в сочетании с физиотерапевтическим и медикаментозным лечением. Начинать соблюдать эту диету желательно только после консультации с врачом.
При полном соблюдении всех правил диеты ремиссия может быть достигнута в очень короткие сроки, нормализуется работа всех органов пищеварения и печени, снимется обострение. Необходимо выполнять все предписания врача. Если указано использовать вчерашний хлеб, это означает, что свежий категорически запрещен. Если указано, что любая грубая пища должна перетираться, это необходимо сделать, иначе смысла в диете нет.
Общие правила диеты №5
Заболевания печени можно схематически разделить на две большие группы: заболевания тканей печени и заболевания желчевыводящих путей. Однако в тканях печени желчные протоки обычно более или менее вовлечены в процесс и поражаются заболеваниями желчных протоков паренхимы печени. Это следует учитывать при назначении терапии и, в частности, лечебного питания.
Функции печени регулируются центральной нервной системой, гормональными и нейрогуморальными влияниями. Интоксикация, лихорадка, голодание, инсульт и т. д. уменьшают запасы гликогена в печени и увеличивают содержание жира в печени.
Энергетическая ценность ежедневного меню варьируется от 2100 до 2500 ккал. Увеличивается частота приема пищи до 5-6 раз в день, при этом уменьшается количество еды, потребляемой за раз. Масса суточного рациона – 3 кг.
Раз в неделю полезно проводить постные дни: овощи, кисломолочные продукты, яблоки. Необходимо ограничить потребление холестерина.
Показания к диете №5
В приоритете – химически и механически щадящее воздействие на слизистую оболочку желудка и кишечника с помощью здоровой пищи. Особое внимание уделяется качеству продуктов, включаемых в рацион. Значение имеет способ приготовления и отказ от вредных добавок.
«Стол №5»: что можно и что нельзя
Будет полезно обогатить диету продуктами, содержащими магний. Этот элемент помогает выводить вредный холестерин из организма, а также снимает мышечные спазмы, выстилающие желчный пузырь, что способствует оттоку желчи. Рекомендуется включить в рацион продукты, стимулирующие моторику кишечника.
МОЖНО включать в рацион
НЕЛЬЗЯ включать в рацион
супы без мяса на овощном бульоне (предварительно протертые);
молочные супы с макаронными изделиями или крупами;
борщи (сваренные без мяса);
щи (без мяса и кости)
концентрированные грибные и мясные бульоны;
Вторые блюда (гарнир)
крупяные каши (в протертом или полувязком состоянии);
пудинги, суфле и творожные запеканки с изюмом
мюсли и овсяные хлопья
сельдь (предварительно вымоченная);
фруктовые или овощные салаты
имбирь (в маринованном виде)
Рыба, мясо и морепродукты
креветки, мидии и кальмары;
лосось и семга (на пару или слабосоленые);
мясо и рыба (до трех раз в неделю);
допустим плов и голубцы
субпродукты (печень, почки, желудочки, язык и пр.);
колбаса, сардельки, сосиски;
свекла, кабачки, картофель, морковь (отварные, запеченные);
баклажаны, брокколи, сельдерей;
салат, помидоры, огурцы, болгарский перец
капуста, редис, кукуруза;
яблоки (преимущественно в запеченном виде);
гранат (без гемохроматозов)
сырые фрукты и ягоды
печенье (только галетное)
блины и сегодняшний хлеб;
слоеное и дрожжевое тесто
вареники с начинкой из ягод и картофеля;
мармелад на пектине;
мусс, домашнее желе, кисель собственного приготовления;
сухофрукты (курага, чернослив, финики);
яблочный зефир и меренги
шоколад (горький, молочный)
йогурт, кефир, сметана;
творог, цельное пастеризованное молоко
продукты с показателем жирности более 2%
сливочное (до 30 гр);
растительные (от 10 до 15 гр)
желток (не более ½ шт. в день)
яйцо сваренное вкрутую
свежевыжатые соки (без добавления сахара);
желе (домашнее приготовление);
муссы (приготовленные на ксилите)
зеленый чай и кофе;
спиртосодержащие напитки и газировка
базилик, укроп и петрушка;
кетчуп, горчица и майонез (магазинные);
уксус и острый перец
Разновидности диеты №5
Предварительно нужно изучить разновидности диеты. Каждая из них имеет определенное предназначение и свои особенности.
Единое для всех – время приема пищи. Завтрак должен быть в 8.00-9.00, полдник – с 12.00 до 13.00, ужин – с 16.00 до 17.00, второй ужин – в 19.00-20.00. Легкий перекус в качестве третьего ужина допустим в 20.00 (кефир, ряженка и пр.).
Стол номер 5а
Диета 5а является переходным моментом после диеты №4. Благодаря правильно подобранному рациону удается значительно уменьшить нагрузку на печень и максимально восстановить функциональность органа. Основное ее отличие заключается в особом приготовлении блюд. Все продукты должны употребляться только в приготовленном и тщательно протертом виде. Супы готовятся на овощных бульонах. Крупы необходимо доводить до разваренного состояния.
Стол номер 5в
Показанием для введения диеты 5в является хронический панкреатит. Отличительная особенность предлагаемого лечебного питания заключается во введении в рацион большего количества продуктов, содержащих белок. Суточная норма должна составлять около 130 гр. При этом необходимо сократить потребление углеводов и жиров.
Стол 5в рекомендуется соблюдать на протяжении всей жизни. Диетическое питание уменьшает процесс прогрессирования болезни и снижает возможность возникновения рецидива.
Стол номер 5п (I)
Стол номер 5п (II)
Показан при хронической форме и на стадии затухания острого панкреатита. Главная цель заключается в нормализации процессов метаболизма и предотвращении дальнейшего развития заболевания, а также в исключении возникновения рецидивов.
Стол номер 5щ
Диета 5щ предполагает уменьшение симптоматики при нарушенном желчеотделении, сопровождаемом дуоденитом. Направлено лечебное питание на восстановление обменных процессов и снижения оттока желчи. При этом раз в неделю предусмотрен разгрузочный день.
Стол номер 5ж/л
Стол номер 5р
Разновидность данного дополнения к основной терапии показана при развитии демпинг-синдрома на фоне проведения операции язвы желудка. Основное направление диеты заключается в уменьшении секреторной активности ЖКТ, снижении раздражения слизистой желудка.
Особенности стола №5 при желчнокаменной болезни
Имеется ряд продуктов, которые запрещены к употреблению. Среди них следует выделить жирные сорта мяса и рыбы, животные жиры и желток куриного яйца. Недопустимо включать в рацион жареные, копченые и маринованные продукты. Исключить следует концентрированные грибные супы. Отказаться нужно от мучных и сдобных изделий, а также от кисло-сладких сортов ягод. Негативно сказывается на состоянии желчного пузыря крепкий кофе и чай, а также черный шоколад. Недопустимы спиртные напитки, маринады и пряности.
Таблица – Диета №5 при желчнокаменной болезни – образцовое меню
овсянки с оливковым маслом
стакан чая с молоком
порция вегетарианского супа
приготовленные на пару овощи (желательно морковь)
отвар диких роз с хлебом или сухариками
котлеты из капусты и моркови с растительным маслом
Полезно за 2 часа до сна выпивать стакан кефира. Жирность должна быть не более 2%.
Если пациент положительно реагирует на изменение диеты, стол вводят в течение длительного периода времени. Минимальная продолжительность – 5 недель или до тех пор, пока не наступит постоянная ремиссия. Продолжительность употребления обусловлена максимальным приближением диеты №5 к нормальному здоровому питанию.
Этот курс проводится длительное время в течение 1,5-2 лет. Питание и ингредиенты могут быть изменены в соответствии с основными рекомендациями диеты.
Диета №5 после удаления желчного пузыря
Многие люди, которые подвергаются удалению желчного пузыря, испытывают некоторые осложнения в дальнейшем. Исследования показали, что 10 – 30% пациентов, перенесших удаление желчного пузыря, страдают от диареи. Это осложнение должно проходить само по себе в течение определенного периода времени. Но бывают случаи, когда этот неприятный симптом сохраняется в течение многих лет.
При здоровом желчном пузыре секреция и поток желчи находятся под контролем гормона, называемого холецистокинином. Как только желчный пузырь удален, этот гормон больше не контролирует поток желчи. Было обнаружено, что после удаления желчного пузыря поток желчи является непрерывным.
Желчные соли необходимы для переваривания и поглощения жира. Если человек, перенесший операцию по удалению желчного пузыря, употребляет в пищу продукты с высоким содержанием жиров, происходит плохая усвояемость, что может привести к жирной диарее. Исследования показали, что содержание жира в стуле выше у людей, у которых был удален желчный пузырь.
Количество калорий, обеспечиваемых жиром, должно быть ограничено менее чем 30% от общего рациона.
Употребление овощей имеет особое значение. При удалении желчного пузыря помощь кишечнику более актуальна. Приготовленные овощи легче усваиваются и помогают снизить кислотность, вызванную желчью.
Сырые овощи более сложны для переваривания. Хотя они приносят такое же количество клетчатки, лучше не усложнять работу кишечника.
Желчная диета должна содержать около 30 г липидов в день, то есть менее 25% от общего количества.
Организм человека имеет особенность легко приспосабливаться к изменениям, со временем привычный образ жизни восстанавливается. Очень важно следовать рекомендациям врача, чтобы избежать повреждения пищеварительного тракта. Около 95% людей, у которых был удален желчный пузырь, смогли вернуться к нормальному питанию в течение короткого времени.
Лечебный рацион
Меню диеты №5 (режим питания)
Среда
Пост на кефире. Нужно взять 1-1,5 литра 1%-го кефира и употребить его за 5-6 приемов в течение дня. Допустимо также пить воду и несладкий чай.
Воскресенье
Пост на зеленых яблоках. Полтора килограмма разделить на 6 приемов в течение дня. Нужно пить много чистой негазированной воды и несладкого чая.
Такая диета поможет улучшить состояние желчного пузыря и протоков, снизить уровень холестерина.
Плюсы и минусы
В стационарных условиях пациентов кормят четыре раза в день. На завтрак приходится 25-30% суточной калорийности, на обед – 35-40%, на полдник – 10-15% и на ужин – 25-30%. Аналогично нужно поступать и в домашних условиях. Особое внимание необходимо уделить завтраку, поскольку утром энергозатраты являются максимальными, а к вечеру они снижаются.
В ежедневном рационе должны присутствовать фрукты и овощи. Белковая пища должна присутствовать 1-2 раза в день. Рыбные и мясные блюда должны сочетаться с овощами. Чем разнообразнее будет рацион, тем лучше. Но основной упор нужно делать не на количество, а на качество с медицинской точки зрения.
Номерная система диет направлена на лечение зафиксированных заболеваний, без учета потребностей конкретного пациента. Данный вариант удобен для организации коллективного, но не индивидуального питания. В современной диетологии диеты по Певзнеру уже считаются устаревшими, т. к. они рассчитаны преимущественно на обобщенные модели заболеваний, а не на больных, которые могут страдать несколькими недугами. На практике пациенты часто не «вписываются» в установленную модель болезни, поэтому и диета им не подходит.