Что лучше тинидазол или метронидазол при трихомониазе
Выбор оптимального препарата для терапии трихомониаза
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
ММА имени И.М. Сеченова
В озбудителем урогенитального трихомониаза является влагалищная трихомонада (Trichomonas vaginalis) – аэротолерантный анаэроб из отряда простейших, класса жгутиковых. Трихомонада – одноклеточный микроорганизм чаще грушевидной формы, на переднем конце тела которого расположены заключенные под внешней оболочкой 4 свободных жгутика; пятый жгутик образует край ундулирующей мембраны вдоль тела микроорганизма. За счет движений жгутиков трихомонада очень подвижна и пластична. Примечательна ее способность образовывать псевдоподии, маскирующие движения жгутиков и приводящие к медленному амебеовидному передвижению (амебоидная форма). В такой форме трихомонады могут настолько сливаться с рельефом эпителиальных клеток, что их микроскопическая диагностика становится весьма затруднительна. Trichomonas vaginalis паразитируют на эпителиальных клетках и способны фагоцитировать целиком или частично. Поскольку экзотоксина трихомонады не образуют, повреждение клеток «хозяина» происходит только при их непосредственном контакте.
Попадая в мочеполовой тракт, в среднем через 3–7 дней, трихомонады вызывают развитие воспаления в виде острого, подострого или торпидного уретрита (уретропростатита) у мужчин и вульвовагинита и уретрита у женщин. Как правило, процесс изначально протекает в виде острой или подострой формы, затем через 2 месяца воспалительная реакция стихает и трихомониаз переходит в хроническую форму или трихомонадоносительство.
Клиническая картина мочеполового трихомониаза неспецифичная. Трихомонада способна поражать любые органы урогенитального тракта, процесс может также локализоваться на слизистой миндалин, конъюнктивы, прямой кишки. Следует отметить, что в виде моноинфекции трихомониаз встречается лишь у 10–30% пациентов [1], в 70–80% случаев урогенитальный трихомониаз ассоциируется с другими микроорганизмами, в том числе и инфекциями, передаваемыми половым путем [5]. Чаще всего регистрируются трихомонадно–гонорейная, трихомонадно–бактериальная (в ассоциации с энтерококками, гемолитическими стрептококками, эпидермальным стафиллококком), а также трихомонадно–микотическая инфекции. Важен тот факт, что при микст–инфекции трихомонада является резервуаром сопутствующей инфекции, поэтому вследствие внутритрихомонадной персистенции гонококки, хламидии и др. неуязвимы для антибиотиков, что приводит к рецидиву заболевания.
Клиническая картина урогенитального трихомониаза не отличается от любой другой инфекции, передаваемой половым путем.
Вышеописанное делает диагностику трихомониаза особенно актуальной Следует сразу оговориться, что диагностика трихомониаза у мужчин менее информативна, чем у женщин, так как в мужских мазках отделяемого уретры возбудителя значительно меньше, и к тому же преобладают малоподвижные и атипичные формы. Что касается непосредственно методик диагностики, то все они направлены на обнаружение трихомонады в нативных или окрашенных метиленовым синим, бриллиантовым зеленым или по Граму мазках, смывах, а также в посевах на среду СКДС, «Diamond» и др. Противоречивые данные об использовании серологических методов диагностики трихомониаза (латекс–агглютинация, РСК, РИФ) не дают нам возможности однозначно рекомендовать их к использованию в повседневной практике. Основной проблемой в диагностике трихомониаза является морфологическая вариабельность возбудителя. Обнаружение типичных жгутиковых подвижных форм, как правило, не вызывает затруднений, однако неподвижные амёбевидные формы, сливающиеся с эпителиальными клетками, требуют от врача высочайшего профессионализма.
Терапия урогенитальных инфекций всегда остается актуальной и обсуждаемой проблемой дерматовенерологии, акушерства и гинекологии, урологии. В отношении трихомониаза основным предметом для дискуссий является терапия микст–инфекций, а так же выбор оптимального противопротозойного препарата. Поскольку за счет незавершенного фагоцитоза трихомонада зачастую является основной причиной неудач в терапии ИППП, при ассоциированных инфекциях необходимо в первую очередь проводить пульс–терапию трихомониаза. Для этого существует большой арсенал быстродействующих и эффективных антипротозойных средств. Все рекомендуемые препараты относятся к группе нитроимидазола. Родоначальником (впрочем, не потерявшим свою значимость и по сей день) является метронидазол. По данным Всемирной Организации Здравоохранения (2001 г.), однократный прием 2,0 г этого препарата приводит к излечению у 88% женщин, а при совместном лечении половых партнеров положительный эффект достигается в 95% случаев. Такая же высокая эффективность и у тинидазола. Как правило, для излечения достаточно однократного применения 2,0 г внутрь. Наиболее современными и эффективными антипротозойными препаратами являются орнидазол и секнидазол: однократный прием 1,5 г или 2,0 г соответственно гарантирует элиминацию возбудителя практически у всех больных с неосложненным трихомониазом. Однократные пульс–курсы терапии также удобны для лечения половых партнеров. Однако частое отсутствие клиники или ее минимальные проявления, невысокий лейкоцитоз не позволяют достоверно определить сроки инфицирования, довольно проблемно исключить и поражение трихомонадами парауретральных желез, простаты и т.д. В связи с этим мы рекомендуем использовать вышеназванные препараты пролонгированными курсами по 5–10 дней. Для курсового системного лечения могут быть использованы и другие препараты группы нитроимидазола: ниморазол и нифурател.
В последние годы в России появляется все большее количество методически рекомендаций, указаний, стандартов по терапии ИППП. Все они основаны на большом клиническом материале, а выпускают их ведущие дерматовенерологические учреждения, Ассоциация акушеров–гинекологов. Существуют так же международные европейские рекомендации, рекомендации ВОЗ. Все они построены по единому принципу и предлагают как рекомендуемые схемы терапии, так и альтернативные.
По данным ВОЗ, рекомендуемыми являются схемы терапии трихомониаза метронидазолом или тинидазолом в однократной дозировке 2,0 г. Альтернативным является применение тех же препаратов по 500 мг 2 раза в сутки в течение 5–7 дней. Сходные данные представляют специалисты США, выводя метронидазол на первое место – 2,0 г однократно.
Согласно данным европейских рекомендаций оптимальным способом лечения трихомониаза является прием метронидазола в течение 7 дней по 500 мг каждые 8 часов.
В отечественных «Методических материалах по диагностике и лечению наиболее распространенных инфекций, передаваемых половым путем, и заболеваний кожи», утвержденных МЗ РФ и разработанных ЦНИКВИ [3], первое место занимает однократный прием 1,5 г орнидазола или тинидазола 2,0 г внутрь
Эти же схемы предлагаются Российской ассоциацией акушеров–гинекологов в «Методических рекомендациях по диагностике и лечению наиболее распространенных инфекций, передаваемых половым путем, и ассоциированных с ними заболеваний», где схемой №1 является однократный прием орнидазола, следующей схемой указан однократный прием тинидазола. В качестве альтернативных предложены тот же орнидазол по 500 мг каждые 12 часов в течение 5 дней, метронидазол по 500 мг 2 раза в сутки (7 дней), а также ниморазол, секнидазол и нифурател в стандартных дозировках,
Итак, как же выбрать оптимальный антипротозойный препарат? По международному опыту, а также данным части отечественных исследователей – это метронидазол.
Однако не все так однозначно. Что касается эффективности при соблюдении рекомендаций врача и одновременном лечении половых партнеров, то она примерно одинакова у всех препаратов (все производные нитроимидазола). В удобстве применения так же все препараты схожи, но что касается побочных эффектов, то, по собственным данным и данным литературы, все–таки переносимость орнидазола и секнидазола несколько лучше, чем у метронидазола.
При приеме последнего чаще отмечаются диспептические растройства, головные боли, бессонница, аллергические реакции, чем у других препаратов данной группы.
Что делать, если обнаружен трихомониаз?
Трихомониаз, он же трихомоноз или трихомонадная урогенитальная инфекция, все термины абсолютно равноправны. Всем известная инфекция, передающаяся половым путём, которой не очень-то и боятся заразиться, и тому есть объяснение — легко лечится. Но это всё-таки половая инфекция, и как все инфекции этой локализации способна вызывать воспаление органов, ответственных за репродуктивные возможности, и при неблагоприятном стечении клинических обстоятельств, приводить к бесплодию.
Трихомониаз (трихомоноз) относится к венерическим заболеваниям, и по закону без анализа на эту инфекцию получить медкнижку нельзя. Если вы когда-либо занимались сексом без презерватива, то у вас может быть трихомониаз. Дело в том, что у подавляющего большинства женщин он не проявляет себя никак.
Среди всех страдающих половыми инфекциями трихомониазом болеет каждый десятый, а нередко параллельно с ним сосуществуют и другие урогенитальные инфекции. Предполагается, что ежегодно в мире трихомонадную инфекцию переносит чуть больше 150 миллионов, в России в каждой тысяче взрослых граждан есть один больной трихомониазом, и в последние годы заболеваемость снижается. Правда, никто не поручится, что такая частота заболевания соответствует действительности, ведь к докторам приходит не более половины болеющих трихомониазом. Вторая половина даже не подозревает о наличии у них простейшего микроорганизма Trichomonas vaginalis.
Когда появился трихомониаз
Первым трихомонаду 180 лет назад увидел французский профессор микроскопии парижского Коллежа де Франс Альфред Франсуа Донне, изучавший человеческие секреторные выделения. В выделениях из половых путей женщин полусвета он и нашёл трихомонаду. Причём трихомонада в одном организме могла мирно сосуществовать с сифилисом и гонореей. Профессор Донне не знал, что это именно трихомонада, это был неизвестный организм пока без имени. Через два года немецкий зоолог Кристиан Готфрид Эренберг, делом жизни которого были простейшие инфузории, за которыми он даже ездил в Сибирь, установил природу влагалищной «живности» — простейшее из класса инфузорий и дал её имя. На этом и остановились, решив, что как большинство инфузорий, и эта тоже довольно безобидна, живёт себе во влагалище и поглощает всё лишнее.
Так прошло три с половиной десятилетия, пока российский акушер Иван Павлович Лазаревич не сопоставил частое выявление трихомонады при воспалении слизистых половых путей, обозначив микроорганизм возможным виновником патологического процесса. Но трихомонадой мало интересовались, общемировое признание как естественного представителя нормальной влагалищной флоры, пришло к трихомонаде только в 1916 году, ровно через 70 лет после первого «выхода в свет». Ещё через 20 лет опять же наши соотечественники поняли, что трихомонада не сугубо женский микроорганизм, а общечеловеческий, потому что нашли её в секрете предстательной железы и даже в крови. Тем не менее, только перед Второй мировой войной трихомонаду признали патогенной — вредной для человека. А после ещё два десятилетия гадали, как же ею заражаются, уж не из грязной ли воды она берётся.
Откуда берётся трихомонада
В конце пятидесятых годов прошлого столетия состоялось несколько международных конференций, обсуждавших, откуда трихомонада приходит в половые пути. Решили, что этот одноклеточный организм можно получить не только при половом контакте, но и с банной скамейки или тазика, и даже воды бассейнов и просто воды из крана, не говоря уж о колодцах. Банные принадлежности обвиняли по причине того, что у мужчин трихомониаз практически не выявлялся вследствие отсутствия клинических симптомов. Если женщина жалуется на воспаление, а у мужчины всё нормально, то видимо, женщина «подцепила заразу» где-то ещё.
Где приличная и верная супругу женщина может инфицироваться половой инфекцией? Конечно же, в общественной бане, где она совершенно беззащитна. А в то время персональные ванные комнаты были большой редкостью, граждане на промывку ходили в бани. Ещё одну пятилетку человечество убеждали, что принесённая в семью трихомонада, отнюдь не следствие неверности одного из супругов, а свидетельство несоблюдение женщиной личной гигиены. Одно хорошо, это заблуждение помогало сохранить семью, ведь инфицирование случилось «неполовым» путём.
Но в середине 60-х годов из советской Эстонии пришло научное доказательство крайне плохой выживаемости трихомонады вне организма человека, посему заражение никаким иным способом, кроме полового, просто нереально. Трихомонада не любит солнечного света и горячей воды, и сразу же погибает от любого антисептика. Действительно, трихомонада настолько нежна, настолько требовательна к внешней среде, что даже в собранном с целью исследования секрете половых путей частенько погибает до того, как её донесут до микроскопа. С того времени заболевание, вызываемое Trichomonas vaginalis, признали венерическим.
Симптомы трихомониаза
Трихомониаз часто может протекать совершенно бессимптомно, особенно характерно это для мужчин. Для жизни Trichomonas vaginalis выбирает плоский эпителий полового тракта и мочевыводящих путей — уретру, в 90% имеется сочетанное поражение уретры и гениталий, и только пять из сотни имеют изолированное поражение уретры.
Инфекция проявляется не сразу после заражения, а в среднем через две недели, хотя известны случаи совсем короткого, буквально 2 дня, и достаточно продолжительного инкубационного периода. Заболевание у женщин проявляется, как правило, остро с появления обильных мутных и пенистых выделений с неприятным запахом, что сопровождается зудом во влагалище или уретре. Острый период длиться неделю-две, после этого отмечаются не столь обильные выделения прежнего характера. Мужчины жалуются на зуд и жжение в мочеиспускательном канале.
При отсутствии лечения в процесс могут вовлекаться слизистые наружных половых органов, где возникают зудящие красные пятна, местами с отсутствием поверхностного слоя эпителия — эрозии. Половой акт может сопровождаться болью, возможны боли в уретре при мочеиспускании. Гинекологи видят отёк и покраснение слизистой, а на шейке матки — кровоизлияния, а сама слизистая шейки очень похожа на зрелую клубничку. Но такая клиническая картина возникает только у части инфицированных, другие же мирно сосуществуют с трихомонадой, что называется носительством.
Мирное ли это носительство?
Почему у кого-то развивается бурная симптоматика поражения половых путей трихомонадой, а кто-то даже не подозревает о пребывании простейшего, сказать определённо нельзя. Скорее всего, это обусловлено и штаммом инфузории и особенностями хозяина. Но у мужчин такое положение клинических дел отмечается на порядок чаще, чем у женщин.
Тем не менее, отсутствие клинических симптомов не делает носителя безвредным для полового партнёра, он такой же источник инфекции, как и осознающий себя больным половой инфекцией человек. Трихомонадоноситель опасен потому, что не ощущая венерической болезни, не считает нужным ограничиваться в половом поведении. Именно трихомонадоносителям обязаны мы довольно значимым распространением заболевания.
Носительство трихомонад позволяет значительно более лёгкому инфицированию другими половыми инфекциями и ВИЧ, поскольку защитные свойства слизистой при трихомониазе ниже, в слизистой половых органов возникают повреждения, через которые легко проникают другие возбудители. Есть подозрение, что хоть и трихомонада сама редко поражает канал шейки матки, но повышает вероятность развития не совсем доброкачественных изменений слизистой шейки — цервикальной неоплазии.
Диагностика
Наличие трихомонады в половых путях необходимо доказать обнаружением под микроскопом или вырастив её в специальной питательной среде.
Прицельно ищут Trichomonas vaginalis у женщин, жалующихся на выделения из половых путей, при длительно текущем и устойчивом к лекарствам воспалении влагалищной слизистой, и, конечно, у группы риска. Берут мазок из половых путей и сразу же смотрят под микроскопом. У мужчин проверяют мочу или выделения из пениса.
Если трихомониаз обнаружен, то стоит провериться на другие заболевания, передающиеся половым путём: вполне возможно, что они передались тогда же, когда и трихомониаз.
Выращивание возбудителя в питательной среде более результативный метод выявления Trichomonas vaginalis, но ещё выше — 100% результат даёт полимеразная цепная реакция — ПЦР, выявляющая ДНК трихомонады.
Лечение
Примечательно, что за несколько десятилетий Trichomonas vaginalis не утратила высокой чувствительности к метронидазолу. Лечится быстро и легко, можно несколько дней пить таблетки, можно за один раз принять большую дозу. Врач назначит метронидазол, тинидазол, орнидазол или другие препараты из этой группы антибиотиков. Даже если симптомы быстро ушли, нужно допить курс, чтобы все паразиты были убиты, иначе трихомониаз может вернуться. Эффективность метронидазола могут снижать некоторые бактерии, обитающие во влагалище, к примеру, гемолитический стрептококк, который «убивает» метронидазол.
Сегодня предлагаются гели с метронидазолом для смазывания, но они непригодны для терапии трихомониаза, потому что Trichomonas vaginalis живёт не только во влагалище, но и в мочеиспускательном канале. Беременных лечат на любом сроке и обязательно, кормящим мамам после приёма метронидазола предлагается на сутки отказаться от грудного вскармливания, тинидазол требует трёхдневного воздержания от кормления младенца.
Это одни из немногих антибиотиков, при приёме которых категорически запрещено употреблять алкоголь. В том числе в течение 24 часов после приёма метронидазола и в течение 72 часа после приёма тинидазола. Иначе может развиться крайне тяжёлая реакция с рвотой, ознобами, сердцебиением, падением артериального давления.
Лечатся все половые партнёры одновременно, после проведения диагностики. Через 2 недели после завершения терапии проводится контрольный анализ: микроскопия мазков или культуральный анализ, а ПЦР делается только через месяц. Излечение подтверждается дважды, второй анализ следует делать ещё через 3 месяца. Правильное лечение практически всегда успешно.
Презервативы защищают от передачи этого заболевания не на сто процентов (а спермициды и спринцевание вообще неэффективны), поэтому заниматься сексом можно только после окончания лечения и исчезновения симптомов (примерно через неделю после обращения к врачу). Важно помнить, что даже если мужчина не эякулировал, заболевание может передаться. Половой акт между женщинами также может привести к заражению. При сексе между мужчинами это случается реже. Бытовой путь передачи трихомониаза теоретически возможен, но о таких случаях медицине не известно.
Применение метронидазола, тинидазола, ниморазола, тенонитрозола, орнидазола в лечении больных с хроническим урогенитальным трихомониазом
Опубликовано в журнале:
«ЗДОРОВЬЕ МУЖЧИНЫ», 2008, №1, с. 26-30
В.М. Kрасовский
Институт урологии АМН Украины (Kиев)
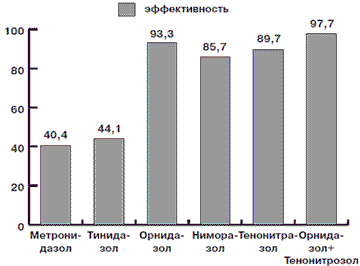
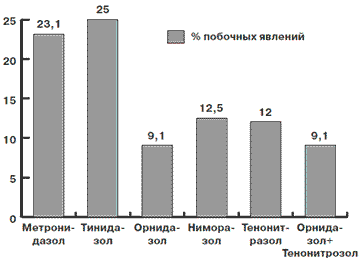
Изучена сравнительная эффективность использования препаратов Метронидазола, Тинидазола, Ниморазола, Тенонитрозола, Орнидазола в лечении 126 больных урогенитальным трихомониазом. Эффективность Метронидазола составила 40,4%, Тинидазола – 44,1%, Ниморазола – 85,7%, Тенонитрозола – 89,7%, Орнидазола – 93,3%, Орнидазола + Тенонитрозола – 97,7%. Препараты отличаются различной переносимостью и количеством побочных эффектов: Метронидазол – 23,3%, Тинидазол – 25%, Нимора-зол – 12,5%, Тенонитрозол – 12%, Орнидазол – 9,1%, Орнидазол + Тенонитрозол – 9,1%. Лучшие результаты получены в группах пациентов, которые получали: Орнидазол (93,3%), Тенонитрозол (89,7%), а также комбинация их последовательного применения Орнидазол + Тенонитрозол (97,7%). Результаты исследования можно использовать в клинической практике.
Kлючевые слова: хронический урогенитальный трихомониаз, лечение, Метронидазол, Тинидазол, Ниморазол, Тенонитрозол, Орнидазол.
Research of comparative efficiency of application of metronidazolum, tinidazolum, nimorazolum, tenonitrazolum, ornidazolum in treatment of patients with chronic urogenital trichmoniasis. V.M. Krasovsky
Keywords: chronic urogenital trichmoniasis, treatment, Metronidazolum, Tinidazolum, Nimorazolum, Tenonitrazolum, Ornidazolum.
В последние десятилетия трихомониаз получил широкое распространение. Чаще всего это заболевание диагностируют у мужчин и женщин молодого возраста – от 16 до 35 лет, из которых большой процент больных составляют лица с другими венерическими заболеваниями и те, кто часто меняют половых партнеров [1, 34].
Заражение трихомониазом происходит в основном половым путем, бытовым путем (плавая в бассейне или реке, в душе, в сауне) заразиться практически невозможно. Однако в сперме, моче и воде возбудитель остается жизнеспособным в течение 24 ч. У больных или у тех, кто перенес эту инфекцию, вырабатываются сывороточные и секреторные антитела, которые указывают на возбудителя, но иммунитет в отношении трихомонадной инфекции не развивается [1–5, 8, 11].
К главным особенностям заболевания следует отнести то, что возбудитель очень легко передается человеку, имевшему половую связь с инфицированным; наличие на поверхности микроорганизмов гиалуронидазы, каталазы, амилазы; способность повторять рельеф эпителиальной клетки и проникать в клетку хозяина; способность защититься от разрушительного действия организма с помощью фиксации на своей поверхности антитрипсина; наличие прямой зависимости вирулентности урогенитальных трихомонад от их гемолитической активности; способность прикрепляться к лейкоцитам, эритроцитам, эпителиальным клеткам за счет гликопротеида.
Выделяют несколько форм трихомониаза: свежая острая, подострая, торпидная; хроническая; трихомонадоносительство. Хроническая форма заболевания характеризуется малосимптомным течением, когда с момента заражения прошло более 2 мес. Периодические обострения могут быть спровоцированы снижением сопротивляемости организма, чрезмерным употреблением алкоголя, изменением рН содержимого мочеиспускательного канала. Трихомонадоносительство – форма заболевания, при которой отсутствуют какие-либо симптомы [2, 4, 5–10, 13].
Трихомониаз – многоочаговое заболевание. По данным Всемирной организации здравоохранения (1995), только у 10,5% больных трихомониаз протекает как моноинфекция, в 89,5% случаев выявляются смешанные трихомонадные инфекции в различных комбинациях: с микоплазмами – 47,3%; с гонококками – 29,1%; с гарднереллой – 31,4%; с уреаплазмой – 20,9%; с хламидиями – 20%; с грибами – 15%.
Диагностика трихомониаза осуществляется на основании клинических признаков и результатов лабораторных исследований. Для получения более точного результата используют сразу несколько методов, а материал для изучения берут из различных очагов воспаления. Применяют следующие лабораторные методы: латекс-агглютинация (используют для выявления трихомонадоносительства); культуральные (используют для диагностики атипичных форм); иммунологические; микроскопия нативного препарата (позволяет по грушевидной или овальной форме, а также характерным движениям микроорганизма определить наличие трихомонады); микроскопия окрашенного препарата (дает возможность проводить исследования, когда материал взят достаточно давно); люминесцентная микроскопия (основан на свечении микроорганизма в ультрафиолетовых лучах). Самый точный и современный метод – ДНK (ПЦР)-диагностика. Для ее проведения из биологического материала извлекают генетически уникальный кусочек ДНK микроорганизма. Все возможные ошибки данного метода составляют 5%. Этот метод отличается не только точностью, но и скоростью выполнения (1–2 дня) [2, 3, 5, 8–10, 12].
Лечение трихомониаза назначают обязательно после осмотра и лабораторного обследования с учетом количества очагов инфекции, тяжести заболевания и индивидуальных особенностей пациента. Кроме того, лечение трихомониаза по требованиям ВОЗ проводят всем половым партнерам, если у одного из них обнаружена инфекция (трихомонада). Особенностью заболевания является наличие множества очагов инфекции. Учитывая этот факт, больным назначают комплексную терапию, включающую: прротивопротозойные препараты; антибактериальные препараты; местное лечение; этиотропные методы; витамины; биостимуляторы; иммунокоррегирующие методы; симптоматическое лечение; гепатопротекторы; противогрибковые препараты. На фоне лечения половая жизнь и прием алкоголя не рекомендуются [2, 6–10,12, 13]. Выбор тактики лечения следует осуществлять индивидуально, с учетом клинико-анамнестических данных.
Лечение острой формы: этиотропная терапия; антибактериальные препараты по индивидуальным показаниям; ферменты, улучшающие пищеварение; витаминотерапия; противотрихомонадные препараты для местного применения в очагах воспаления. По окончании этиотропной терапии рекомендуется провести курс антиоксидантной терапии (перорально и местно) в сочетании с гепатопротекторными средствами.
Лечение хронической формы:
Первое контрольное обследование у мужчин проводят на 7–10-й день после окончания лечения трихомониаза: пальпаторное обследование предстательной железы и семенных пузырьков, микроскопическое исследование их секрета. Через 1 нед назначают провокацию. Если после провокации трихомонадная инфекция не обнаружена, то на последнее контрольное обследование пациент приходит через 1 мес.
Kритерии излеченности
Различают этиологическое и клиническое выздоровление от трихомониаза. Этиологическое выздоровление: при контрольных обследованиях после курса лечения трихомонады не обнаружены в течение 1–2 мес. у мужчин. Для контрольных обследований применяют культуральные и бактериоскопические лабораторные методы. Kлиническое выздоровление: исчезновение симптомов болезни. Нередко у мужчин после наступления этиологического выздоровления симптомы трихомониаза сохраняются. Посттрихомонадные воспалительные процессы бывают у пациентов с осложненными или хроническими формами болезни [9–13].
Этиотропную терапию трихомониаза проводят несколькими препаратами: это метронидазол, тинидазол, ниморазол, тенонитрозол, орнидазол, секнидазол, флюнидазол, карнидазол. Первых пять препаратов зарегистрированы и их применяют в Украине.
Лекарственная резистентность, ее механизмы и клиническое значение
В последние годы у микроорганизмов все чаще вырабатывается лекарственная резистентность к различными препаратам в связи с неконтролируемым, недостаточно интенсивным или длительным лечением, самолечением. Частота развития резистентности и уровень устойчивости существенно различаются в зависимости от вида микроорганизма, химического состава препарата, эффективности применяемых доз и схем лечения.
Развитие устойчивости связано в первую очередь со снижением активности нитроредуктаз микробной клетки и соответственно со снижением внутриклеточной биотрансформации препаратов. В результате уменьшается образование комплексов с ДНK, снижаются процессы образования свободных радикалов и концентрация цитотоксических продуктов метаболизма. Развитие устойчивости может быть обусловлено также нарушением транспортных систем клетки (снижение проницаемости клеточной стенки у анаэробов и микроаэрофилов и клеточной оболочки у простейших), включая феномен выброса.
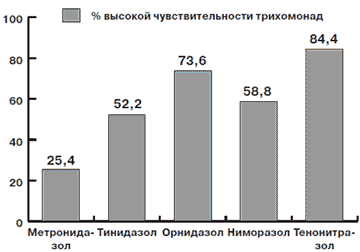
Kроме того, главной проблемой в лечении трихомониаза сегодня выступает всевозрастающая резистентность трихомонады к антипротозойным препаратам. Так, согласно исследованиям, проведенным авторами в 1999 г., всего 35% штаммов трихомонад чувствительны к метронидазолу [4]. Согласно другим исследованиям, всего 55% трихомонад чувствительны к тинидазолу [5]. Соответственно изучение изменяющейся чувствительности трихомонад к современным антипротозойным препаратам является актуальной проблемой лечения трихомониаза и микст-инфекций половых путей.
В связи с этим была сделана попытка провести исследование сравнительной эффективности различных противотрихомонадных препаратов.
МАТЕРИАЛЫ И МЕТОДЫ
В отделении сексопатологии и андрологии Института урологии АМН Украины изучали клиническую эффективность различных противотрихомонадных препаратов: Метронидазола, Тинидазола, Ниморазола, Тенонитрозола, Орнидазола у больных хроническим урогенитальным трихомониазом. Кроме того, проводили ретроспективный анализ чувствительности влагалищной трихомонады к различным противопротозойным препаратам и оценивали их эффективность и безопасность.
Под наблюдением находились 370 пациентов с хроническим урогенитальным трихомониазом в возрасте от 21 до 48 лет и длительностью заболевания от 3 мес. до 8 лет. Диагноз урогенитального трихомониаза устанавливали на основании общепринятых принципов с выявлением трихомонад, что подтверждено микроскопией окрашенных мазков, исследованием нативного препарата, культуральным методом, а также методом ПЦР.
Все больные были разделены на группы:
1-я группа (52 пациента) получала в качестве противотрихомонадного препарата Метронидазол в стандартной дозе на протяжении 10 дней.
2-я группа (43 пациента) – Тинидазол по 0,5 г 4 раза в день с интервалом 15 мин 2 дня.
3-я группа (49 мужчин) – Орнидазол по 0,5 г 2 раза в день на протяжении 10 дней.
4-я группа (56 мужчин) – Ниморазол по 0,5 г 2 раза в день на протяжении 6 дней.
5-я группа (126 мужчин) – Тенонитрозол по 0,25 г 2 раза в день на протяжении 8 дней.
6-я группа (44 мужчин) – Орнидазол по 0,5 г 2 раза в день на протяжении 10 дней и Тенонитрозол по 0,25 г 2 раза в день на протяжении 8 дней.
С целью коррекции иммунного статуса назначали индуктор интерферона растительного происхождения кагоцел; как гепатопротектор использовали препарат легалон – 140 мг в день стандартных доз на курс лечения. Для получения антибактериального эффекта (ввиду наличия TANK-функции у трихомонады) назначали препарат группы макролидов кларитромицин в дозе по 500 мг 2 раза в сутки на протяжении 10 дней; пациенты также получали симптоматическое и физиотерапевтическое лечение.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ И ИХ ОБСУЖДЕНИЕ
Результаты комплексного курсового лечения пациентов в номинации «клиническое выздоровление» через 30 дней после окончания лечения приведено в табл. 1.
Таблица 1. Эффективность этиотропной терапии урогенитального трихомониаза различными препаратами
| Клиническая группа | Препарат | Количество больных | Клиническое выздоровление (абс. число) | Клиническое выздоровление, % |
| 1-я | Метронидазол | 52 | 21 | 40,4 |
| 2-я | Тинидазол | 43 | 19 | 44,1 |
| 3-я | Орнидазол | 49 | 45 | 93,3 |
| 4-я | Ниморазол | 56 | 48 | 85,7 |
| 5-я | Тенонитрозол | 126 | 113 | 89,7 |
| 6-я | Орнидазол + Тенонитрозол | 44 | 43 | 97,7 |
Результаты микроскопии секрета предстательной железы и молекулярно-генетического исследования соскоба слизистой оболочки мочеиспускательного канала мужчин в динамике приведено в табл. 3.
Таблица 3. Результаты микроскопии секрета предстательной железы при этиотропной терапии урогенитального трихомониаза различными препаратами
| Клиническая группа | Препарат | Количество больных | Микроскопия секрета ПЖ | ПЦР |
| 1-я | Метронидазол | 52 | 18 (34,6%) | 21 (40,4%) |
| 2-я | Тинидазол | 43 | 16 (37,2%) | 19 (44,1%) |
| 3-я | Орнидазол | 49 | 44 (89,8) | 45 (93,3%) |
| 4-я | Ниморазол | 56 | 44 (78,5%) | 48 (85,7%) |
| 5-я | Тенонитрозол | 126 | 121 (88,0%) | 113 (89,7%) |
| 6-я | Орнидазол + Тенонитрозол | 44 | 43 (97,7%) | 43 (97,7%) |
Kак видно из приведенных данных, лучшие результаты получены при использовании метода ПЦР в группах пациентов, которые получали: Орнидазол (93,3%), Тенонитрозол (89,7%), а также их комбинацию последовательного применения Орнидазол + Тенонитрозол (97,7%). Метод микроскопии показал несколько худшие результаты по всем группам пациентов, что обусловлено субъективностью самого метода и свойством мимикрии трихомонады. Но эффективность лечения в тех же группах была выше.
Рис 1. Процент высокой чувствительности трихомонады к различным препаратам
Кроме того, нами была оценена эффективность лечения различными препаратами больных, основываясь на полной эрадикации возбудителя, на что указывает молекулярно-генетический метод. Данные приведены на рис. 2.
Рис. 2. Эффективность терапии трихомониаза различными препаратами
При определении количества побочных явлений при использовании различных противопротозойных препаратов выявлены результаты, которые приведены на рис. 3.
Рис. 3. Количество побочных явлений при использовании различных противопротозойных препаратов
ВЫВОДЫ