Что такое синдром неваляшки
Что такое синдром неваляшки
Нарушения ритма, частоты и глубины дыхания относятся к нередким симптомам повреждений паренхиматозных органов брюшной полости. По данным Л. Я. Стефаненко (1935), В. Н. Мешковой (1961), Ю. М. Хомякова (1961), И. В. Карамишева и соавт. (1967), Г. А. Баирова, А. П. Шапкиной (1969), D. V. Cacioppo, L. H. Stander (1960) и других хирургов, нарушения дыхания возникают в 25—30% случаев как у взрослых, так и у детей с подобными видами травмы.
Одышка, затрудненный вдох из-за болей могут указывать на раздражение диафрагмы. Подобные симптомы отмечены нами у 60 детей, имевших разрыв селезенки, и у 26 — печени. Эти признаки относятся к числу ранних проявлений повреждений органов, расположенных в непосредственной близости от диафрагмы, что в совокупности с другими симптомами может свидетельствовать о повреждении паренхиматозных органов.
Поведение ребенка нередко не соответствует тяжести повреждения и бывает неадекватно истинному состоянию (Звягинцев А. Е., 1946; Иванов А. А., 1948; Ивашко Л. М., 1964). Некоторые дети во время осмотра возбуждены, сопротивляются, отталкивают руку исследующего врача, другие угнетены и безучастны, третьи настойчиво стремятся сохранить наиболее удобное для них положение, чаще всего на правом (при повреждениях печени) или левом (при повреждении селезенки) боку. Наиболее объективным свидетельством повреждения паренхиматозных органов брюшной полости у детей является вынужденное положение. Больные находятся в характерной позе — на боку с поджатыми к животу коленями. При попытке вывести их из этого положения они быстро принимают его вновь.
Среди детей, госпитализированных с повреждениями паренхиматозных органов, вынужденное положение было отмечено у 63, в том числе симптом «Ваньки-встаньки» у И из них (у 10 с повреждением селезенки и у 1 с повреждением печени). Симптом «Ваньки-встаньки» выражается в следующем: пострадавший предпочитает сидеть, а не лежать и при попытке уложить его в момент обследования с криком поднимается, принимает сидячую или полусидячую позу, опираясь на локоть, объясняя при этом, что у него «так меньше болит».
Рвота при повреждениях паренхиматозных органов — один из наиболее частых симптомов. По данным А. Е. Звягинцева (1947), Э. И. Сусленниковой (1962), Г. А. Баирова, А. П. Шапкиной (1965), И. С. Гинзбурга, А. М. Али-Заде (1966), N. A. Anderson (1939), L. M. Knopp, H. N. Harkins (1954), подобный симптом наблюдался у 25—30% детей при различных видах повреждений печени и селезенки. Н. Г. Дамье (1960), Н. W. Scott, J. R. Bowman (1946) и другие полагают, что рвота возникает как рефлекторная реакция рвотного центра в ответ на чрезмерное раздражение периферических нервных окончаний брюшной полости.
H. W. Scott и J. R. Bowman считают рвоту не только результатом сопутствующего шока, но и следствием имевшего место паралитического илеуса.
У наблюдавшихся нами больных рвота при повреждении селезенки была у 140, печени —у 59 и поджелудочной железы— у 10 детей. Необходимо отметить, что у детей с изолированными повреждениями паренхиматозных органов рвота была несколько чаще, чем у детей с сочетанными повреждениями. Особое значение имеет так называемая поздняя рвота, которая, как правило, указывает на наличие патологического процесса в брюшной полости и обусловлена раздражением периферических окончаний вегетативных нервных волокон, ин-нервирующих брюшину и паренхиматозные органы, излившейся кровью. Нами отмечено, что «поздняя» рвота встречалась у детей с повреждением паренхиматозных органов значительно чаще «ранней», возникавшей у ребенка непосредственно после травмы.
У детей имеется определенная зависимость вида рвоты от степени и характера повреждения паренхиматозного органа. Так, при изолированных повреждениях селезенки во всех случаях «поздней рвоты» определялись повреждения в области ворот селезенки, чаще в виде глубоких разрывов, а также разрывы органа на части, отрыв от сосудистой ножки и т. д.
При повреждении печени «поздняя» рвота наблюдалась у 28 детей, из них у 23 имелись повреждения II и III степени. Аналогичная картина была и у детей с травмой поджелудочной железы, у которых в последующем на операции были выявлены повреждения II (4 детей) и III степени (1 ребенок).
Нередко рвота может быть обусловлена не только повреждением паренхиматозных органов, но и травмой черепа и головного мозга. В. И. Гребенюк, Р. И. Житнюк (1964), изучая особенности диагностики повреждений органов брюшной полости у больных с травмами головного мозга, указывают, что при повреждении внутренних органов рвоте предшествует тошнота с последующими мучительными рвотными позывами, как это было у нашего больного, описанного выше. При травме же черепа рвота возникает неожиданно, без предшествующих к ней позывов, нередко в виде «фонтана». Однако определить причину рвоты в этих условиях очень трудно.
«Неуклюжий ребенок» или синдром диспраксии у детей
Все дети в ходе своего роста и развития проходят через стадию неуклюжести. Если жалобы на трудности координации и нарушения мелкой моторики сохраняются после 7 лет, необходимо выяснить, нет ли у этого ребенка диспраксии.
От 6 до 20% детей страдают диспраксией. По результатам последних исследований нарушение развития двигательных функций выявляется примерно у 50% детей, имеющих последствия гипоксически-ишемического повреждения головного мозга во время перинатального периода.
Причины возникновения диспраксии
Причины возникновения диспраксии окончательно неизвестны, но последние нейрофизиологические исследования указывают на то, что болезнь может вызываться недостаточным развитием или незрелостью нейронов головного мозга, а не их повреждением. Особую роль в развитии данного заболевания играет гипоксически-ишемическое повреждение головного мозга в перинатальном периоде.
Нарушение праксиса (способности к выполнению целенаправленных движений) может быть диагностировано только после седьмого года жизни, когда её можно отличить от расстройств координации и двигательных нарушений.
Диагноз «диспраксия» может быть поставлен только врачом-педиатром или детским неврологом, психоневрологом.
Проявления синдрома «неуклюжего ребенка»:
Дети с таким диагнозом испытывают определенные трудности в социальных отношениях, часто сверстники отказываются контактировать с ними. «Неумелому» ребенку не легко соответствовать здоровым детям в повседневной жизни. Такие дети характеризуются повышенной утомляемостью, ведь энергетические затраты на выполнение обычных ежедневных задач у них значительно выше, чем у здоровых сверстников.
Лечение диспраксии
Лечение диспраксии должно быть комплексным. В зависимости от вида и степени тяжести заболевания, в лечении должны принимать участие неврологи, психологи и логопеды.
Игры для развития координационных возможностей у детей с диспраксией:
(развивает мелкую моторику рук, осязание, тактильную чувствительность).
В непрозрачный мешок из ткани складывают до 10 небольших предметов, предварительно показав их ребенку: ручку, пробку от бутылки, блокнотик, пульт и др. Ребенок на ощупь определяет предметы, находящиеся в мешке.
(развивает моторику мелких мышц кисти, устную связную речь, память и воображение).
Во время проговаривания текста: «На двери висит замок.
«Чья лошадка быстрее».
(развивает координацию и быстроту движений крупных и мелких мышечных групп, формирует правильную осанку, тренирует внимание, улучшает зрение и слух, координирует движения туловища и конечностей).
Необходимы палочки длиной 20 см, шнурки или куски веревки, игрушечные лошадки или любые другие игрушки.
Дети сидят на стульях и держат в руках палочки, к которым за шнурки привязаны игрушечные лошадки (или другие игрушки) на расстоянии 15-20 шагов. По сигналу, дети начинают наматывать шнурок на палочку, приближая к себе игрушку.
(развивает внимание, память, приобретаются навыки игры в мяч).
Игроки становятся по кругу. Водящий в центре подкидывает мяч вверх и называет имя игрока. Названный игрок должен поймать мяч. Если мяч не пойман, игрок меняется местом с водящим. Побеждает тот, кто меньше всех был водящим.
Гиперкинезы – формы, причины, симптомы и лечение
Причины патологии
Главная причина гиперкинезов – это дисфункция церебрального двигательного аппарата. Это нарушение может быть вызвано различными факторами:
Гиперкинезы в ряде случаев возникают как побочный эффект при приеме психостимуляторов или нейролептиков.
Патогенез
Гиперкинезы возникают вследствие нарушений в деятельности экстрапирамидной системы ЦНС. Она отвечает за регулирование напряжения мышц, контролирует положение тела в пространстве и управляет мимикой. Несогласованность в работе мозговой коры, мозжечка, ядер двигательного анализатора искажает импульсы двигательных нейронов, поступающих к мыщцам. В результате моторика человека искажается и принимает аномальный характер.
Общая симптоматика
К главным симптомам гиперкинезов относятся двигательные акты, совершаемые пациентами против их воли, так называемые насильственные. Сами пациенты описывают их как результат непреодолимого желания, которому они не могут противостоять.
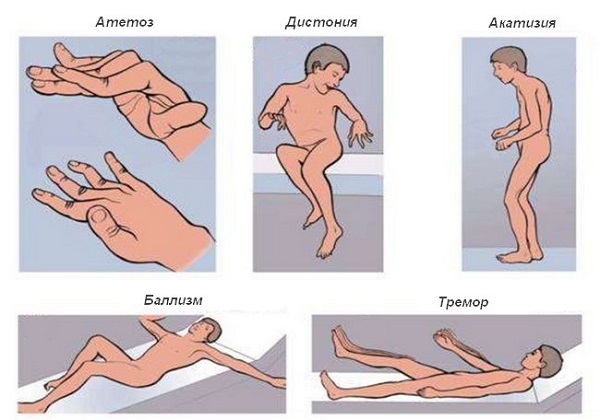
В перечень симптомов, представляющих гиперкинезы, входят:
Формы гиперкинезов могут варьировать от прерывисто частых до постоянных. Некоторым больным удается усилием воли контролировать определенные формы гиперкинезов (например, тики), но через некоторое время приступ насильственных движений снова проявляет себя с еще большей силой.
Виды гиперкинезов
Существуют различные критерии, которые используются для классификации патологии. Благодаря им, можно выделить следующие виды гиперкинезов:
Гиперкинезы при ДЦП у детей начинают проявляться в возрасте 1,5-2 года. Дети с такой патологией с трудом координируют свои движения, которые часто выглядят как толчки, рывки и скручивания. Повторяющиеся движения могут быть быстрыми и ритмичными или, наоборот, медленными и беспорядочными.
Гиперкинезы при ДЦП могут сопровождаться нарушениями глотания, задержкой и расстройствами речи, лабильностью эмоциональной системы.
Возможные осложнения
Постепенное развитие атрофии мышц приводит к полной неподвижности и инвалидности пациента.
Диагностика
Прежде, чем определить, как лечить гиперкинез, необходимо провести точную и достоверную диагностику. При этом обращают внимание на клиническую картину заболевания, оценку психологического и интеллектуального состояния пациента.
В диагностике гиперкинезов используются:
Некоторым пациентам назначают консультацию генетика. Она необходима, если есть подозрение о том, что гиперкинезы являются симптомами наследственных заболеваний.
Диагностика гиперкинезов – это длительный процесс, на который понадобится несколько недель. Определение причин патологии позволит лечить гиперкинез более эффективно.
Лечение гиперкинезов
Традиционное лечение гиперкинезов подразумевает применение консервативной терапии. Пациенту подбирают необходимые лекарственные средства следующих групп:
В процессе лечения подбор препаратов осуществляется индивидуально, с учетом состояния пациента. Подбор лучше проводить в условиях стационарного лечения.
Помимо медикаментозной терапии в лечении применяются массажи, выполнение упражнений ЛФК, физиолечение. Пациентам с таким диагнозом показано санаторно-курортное лечение.
Лечение гиперкинезов у детей подразумевает назначение препаратов Пирацетам и Пантокальцин. Они снижают двигательную активность, нормализуют работу сосудистой системы головного мозга. Для улучшения метаболизма клеток головного мозга применяют Глицин, Гликозил, для расслабления мускулатуры – средство Ацедипрол. Для обеспечения клеток головного мозга кислородом принимают витамины группы В.
При гиперкинезах детям назначают массажи, водные и физиотерапевтические процедуры, лечебную физкультуру. В особо сложных случаях показано хирургическое вмешательство.
В целом гиперкинезы не представляют опасности для жизни пациента, но вызывают значительные трудности в его нахождении в обществе и формировании взаимодействия с другими людьми. Полностью исключить самопроизвольные движения пациента нельзя, но при регулярном лечении можно достичь снижения их интенсивности, тем самым улучшив качество жизни человека.
На данный момент не существует эффективных профилактических мер, которые способны снизить риск развития патологии. Среди общих рекомендаций – своевременное выявление и лечение перинатальных, травматических и токсических поражений мозга, консультации генетиков лицам с наследственной предрасположенностью к патологии.
О головной боли
Содержание
Диагностика
Начинаем с компьютерной томографии (КТ) головного мозга (или магнитно-ядерного резонанса — МРТ). На этих исследованиях мы увидим вещество мозга, его структуру, плотность. Затем проверяем питание головного мозга, т.е. его кровоснабжение. Это исследование называется допплерографией сосудов головы и шеи.
Доплер, нам покажет где, на каком участке есть проблема. Сосуды — это те магистрали, которые несут питательные вещества и кислород клеткам мозга.
Снимки шейного отдела. Это может быть и рентген, или КТ, или МРТ. Зачем же шея?
Состояние шейного отдела позвоночника напрямую связано с состоянием сосудов, питающих задние отделы мозга.
Простая анатомия головной боли
Клетки нашего мозга ежеминутно, ежесекундно должны хорошо питаться, чтобы мы нормально функционировали. Такая интенсивная работа поддерживается «двумя дорогами жизни» — сонными артериями и позвоночными.
Синдром позвоночной артерии
Что же происходит? Благодаря нашим телефонам и ежедневной, ставшей уже привычной позе «с чуть наклоненной головой» – шейный отдел претерпевает жёсткие изменения — его нормальный физиологический изгиб начинается выпрямляться, и это выпрямление мы трактуем как искривление:
Нарушается общая архитектоника позвоночного столба. Когда такая ситуация имеет место в жизни — всегда страдают самые слабые и уязвимые, а в нашем позвоночнике это: диски, сосуды и нервные корешки.
При выпрямлении шейного лордоза обязательно будет наблюдаться нестабильность шейных позвонков:
Диски деформируются, теряют свою драгоценную влагу, форму и выпячиваются в спинномозговой канал — возникают протрузии, которые со временем могут трансформироваться в межпозвоночные грыжи.
Нервные корешки сдавливаются и вызывают постоянные или эпизодические боли и онемение:
Эти проблемы в шейном отделе позвоночника рано или поздно дадут о себе знать, и, как правило, болями не в самой шее, а в голове. Это и есть — синдром позвоночной артерии, который и является механической причиной нарушения тока крови по жизненно важным — позвоночным артериям. На позвоночных артериях это отразится следующим образом — как бы — нога наступила на шланг — вода замедлила своё течение… кровь замедлила своё течение… В итоге — недостаточность кровоснабжения приведёт к гипоксии — кислородному голоданию мозга и к нарушению его питания. Это, в свою очередь, ведёт к любой проблеме, т. е. не только к головной боли, внутричерепному давлению, паническим атакам, вегето-сосудистой дистонии.
Симптомы синдрома позвоночной артерии
Дети: синдром навязчивых движений (нервные тики), эпилептиформный синдром, головные боли, внутричерепное давление, неадекватное снижение зрения, рассеянность внимания, плохая память, невозможность усвоить материал в школе в нужном объёме, немотивированная агрессия, апатия.
Взрослые: головные боли, внутричерепное давление, тошнота, головокружения, шаткость при ходьбе, скачки артериального давления, сердцебиения (тахикардия), так называемый «микроинсульт», снижение слуха, зрения, шум и звон в ушах, депрессия, бессонница, навязчивые страхи — фобии, резкая смена настроения: агрессия-апатия, синдром хронической усталости, ком в горле, панические атаки.
Какие именно проблемы в шейном отделе позвоночника могут привести к столь неприятным состояниям? Остеохондроз, сколиоз, грыжи дисков, дископатии (разрушение диска), нестабильность позвонков, смещение (листез), выпрямление шейного лордоза, унковертебральный артроз.
Последствия недостаточности мозгового кровообращения
1. Снижение памяти и интеллекта
Когда мозг испытывает жестокие перебои с питанием-кровоснабжением (из-за той же позвоночной артерии, к примеру), то есть пребывает в состоянии кислородного голодания — то через какое-то время (не зависимо от возраста) там начинают формироваться участки атрофии.
Атрофия — это процесс постепенного отмирания клеток головного мозга и нервных клеток.
2. Гипотиреоз
У женской половины населения после 30-ти лет (у кого-то после 40 — зависит от стадии запущенности процесса) на фоне синдрома позвоночной артерии и недостаточности мозгового кровообращения часто развивается гипотиреоз — снижение функции щитовидной железы, обусловленный гипоксией гипофиза. Дело в том, что венозный отток гипофиза осуществляется опосредованно через прямой синус, патологическое усиление которого мы наблюдаем при внутричерепном давлении (видно на доплере). Территориально гипофиз находится в непосредственной близости с третьим желудочком головного мозга, расширение которого (видно на ЭХО, анализаторе, МРТ, КТ), опять таки, является важным диагностическим критерием при внутричерепном давлении. Компенсаторно мы наблюдаем гиперфункцию гипофиза с повышенной секрецией ТТГ, ФСГ и ЛГ. В ответ на повышение ТТГ — тиреотропного гормона — щитовидная железа реагирует развитием АИТа — аутоиммунного процесса.
3. Ранний климакс или синдром истощённых яичников.
Со временем, у женской части населения, начинаются проблемы по гинекологической части и наступает ранний климакс или синдром истощённых яичников. Это напрямую связано с нарушением мозгового кровообращения и гипоксией гипофиза с последующим дисбалансом половых гормонов. У женщин мы наблюдаем эстрогенную недостаточность, что в свою очередь усугубляет мозговую недостаточность.
К огромному сожалению, мужчины тоже подвержены подобным метаморфозам — у них мы наблюдаем недостаточность тестостерона — со всеми вытекающими отсюда последствиями…
4. Атеросклероз.
«хорошие» — липопротеины высокой плотности (ЛПВП), они способны удалять холестерин из стенок сосудов
«плохие» — липопротеины низкой плотности (ЛПНП) — повышают свёртываемость крови, принимают самое деятельное участие в строительстве атеросклеротических бляшек, тем самым суживают сосуды, препятствуя току крови.
Нашему организму нужны и те, и другие, но когда нарушается их соотношение в крови человека — мы говорим о развитии атеросклероза. На фоне гипотиреоза возможно и раннее развитие этой проблемы.
5. Гипотония → гипертония → инсульты
Как правило, гипотоники — люди с пониженными цифрами артериального давления становятся гипертониками, что на фоне общей ишемии головного мозга (ишемия — нарушение питания) повышает риски возникновения ишемического инсульта.
Методы лечения
Решение вышеописанной проблемы невозможно, пока мы не уберём проблему в шейном отделе позвоночника. В данном случае медикаментозное лечение даст кратковременный эффект, т.к. не разобьёт «соли», не уберёт сколиоз и грыжи дисков, не укрепит мышечно-связочный корсет при нестабильности позвонков и выпрямлении шейного лордоза. Казалось бы, а почему эти самые смещённые позвонки не поставить на место с помощью мануальной терапии? Да если они имели возможность сместиться, то ставь, не ставь, всё равно встанут так, как им удобно, но отнюдь не нам — хозяевам этих позвонков. Поэтому в ДАННОМ случае воздействовать необходимо и на позвонки, и на диски, восстанавливая их питание, и на сосудистую стенку артерии, не забывая о том, что она имеет мышечную стенку и подвергается постоянной травматизации со стороны позвонков, а также восстанавливать мышечно-связочный корсет, благодаря которому мы держимся вертикально и имеем возможность перемещаться в пространстве.
Нарушения равновесия и координации движений
Нарушение координации движения медицинским термином называется «атаксия». Это состояние является признаком процесса, который был спровоцирован проблемами функционирования и распределения нервных импульсов, направляемых из головного мозга.
Чтобы проводить результативное лечение, необходимо провести комплексную диагностику и устранить факторы, первоначально повлиявшие на процесс деятельности мозга человека. Самолечение в такой ситуации невозможно и недопустимо. Это обусловлено тем, что возможны серьезные последствия, такие как инвалидность или летальный исход.
Опорно-двигательный аппарат подвержен контролю нервной системы. Нейроны, располагающиеся в спинном и головному мозге, взаимосвязаны. Благодаря их слаженной работе, передается сигнал в главный орган человека. Оттуда исходит ответный импульс, провоцирующий действие.
При правильной работе нейронов из разных областей, сигнал получается четким и молниеносным. Если в какой-то части существуют проблемы, то импульс подается замедленно или отсутствует вовсе. Нарушения называются потерей координации движения.
Чаще всего заболевание возникает у пожилых людей, переступивших 60-летний порог, независимо от того, мужчина это или женщина. Причиной возникновения, в первую очередь, выступает старение организма и невозможность четко и в полной мере выполнять поставленные задачи. Болезнь может развиваться не только у взрослых, но и у детей.
Виды и типы
Выделяют статическое и динамическое нарушение. В первом случае проблемы с координацией возникают только при вертикальном расположении человека, когда больной стоит. Во второй ситуации дискоординация появляется при любом движении.
Диагностируются следующие типы атаксии:
Чтобы правильно диагностировать тип заболевания, сначала выявляются факторы его возникновения. На основании этих данных пациенту назначается терапия. Чтобы устранить проблему, нужно точно знать причины нарушения координации движения при ходьбе.
Причины возникновения заболевания
Проблема движения является опасной и серьезной для пациента с отклонениями. Находясь в таком состоянии, человек не имеет возможности скоординировать собственные действия.
На развитие заболевания влияет много факторов. Выделяют следующие причины:
Выявить болезнь не составляет труда, симптомы заметны невооруженным глазом. Но чтобы точно знать, какие они бывают, необходимо ознакомиться с клинической картиной.
Симптомы проявления
Люди с развивающейся болезнью плохо передвигаются, с неуверенностью, у них отсутствует равновесие, просматривается рассеянность, артикуляция нарушена. При попытке начертить в воздухе фигуру, например, круг, у больного получается зигзаг или ломаная линия.
Один из методов проверки на координацию является тест, где больного просят дотронуться до носа. В случае развития заболевания человек не может нормально выполнить поставленную задачу. Пациент попадает то в рот, то в глаз. По почерку также видны негативные изменения: буквы написаны неравномерно, наползают друг на друга, прыгают по строке. Эти признаки свидетельствуют о неврологических проблемах.
При нарушении координации проявляются следующие симптомы:
Независимо от того, какой присутствует симптом, следует срочно обратиться к врачу. Доктор оценивает состояние пациента и точно устанавливает диагноз, на основании которого назначается терапевтическое воздействие. Раннее выявление нарушений в координации движений приводит к уменьшению симптоматики и непродолжительной терапии.
Лечение атаксии
Чтобы точно выявить заболевание, которым страдает пациент, доктор записывает жалобы, проводит внешний осмотр и тестирование. Для точности постановки диагноза необходимо пройти определенное обследование:
В зависимости от жалоб пациента диагностика подвергается корректировке, расширяется спектр необходимых анализов. Доктор на основе полученных результатов рассказывает, как и почему нужно лечиться.
Чтобы лечить нарушение координации движения, применяется комплексный подход, в который входит медикаментозная терапия, а так же при исключении противопоказаний- реабилитация.. Для терапии используют следующие медикаменты:
Все лекарственные средства назначаются доктором для больного в индивидуальном порядке.
Разработан ряд упражнений, призванных восстановить равновесие, а так же с целью профилактики их возникновений:
Благодаря ежедневным занятиям все системы постепенно приводятся в норму. Терапия лекарствами дополнительно воздействует на внутренние органы и приводит в норму кровообращение. Это позволяет быстро лечить приобретенную болезнь.
Таким образом, нарушение координации движения – патологический процесс, происходящий из-за сбоев в работе нервной системы. Симптоматика заболевания очевидна, поэтому не стоит затягивать с лечением. Правильно и ежедневно выполняемые упражнения, а также прием рекомендуемых препаратов позволяют быстро восстановить состояние пациента.





.jpg)










